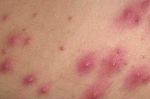
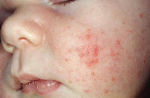
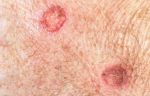
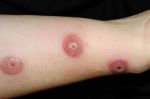
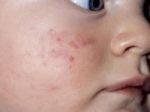
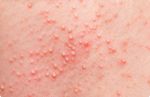
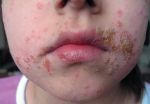
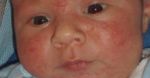
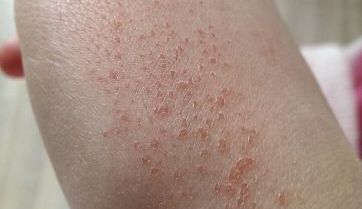
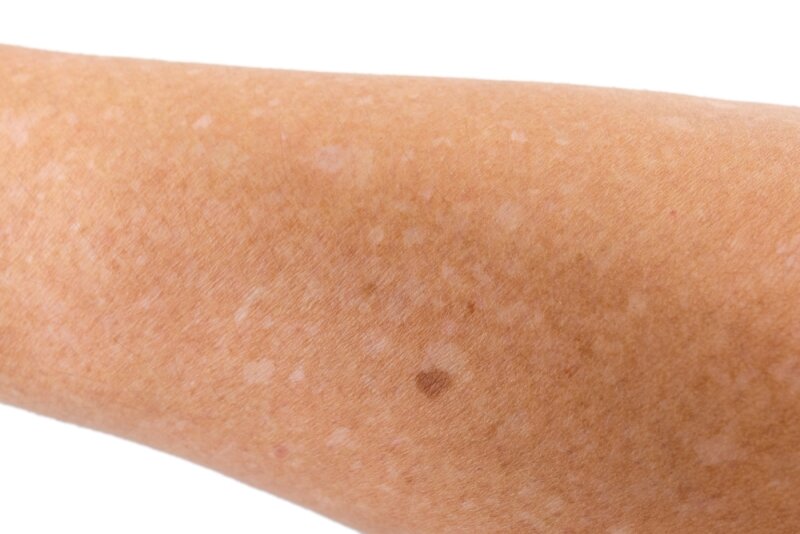
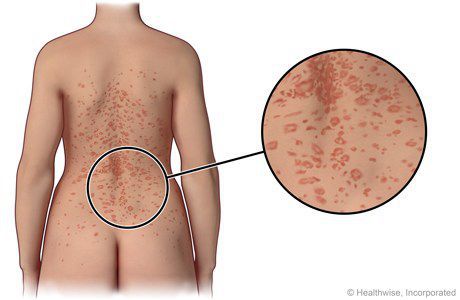
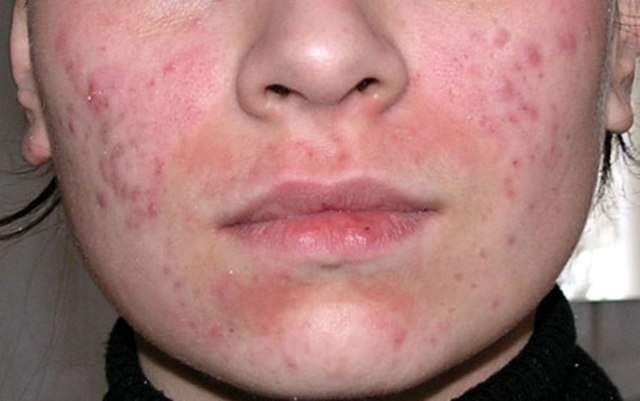
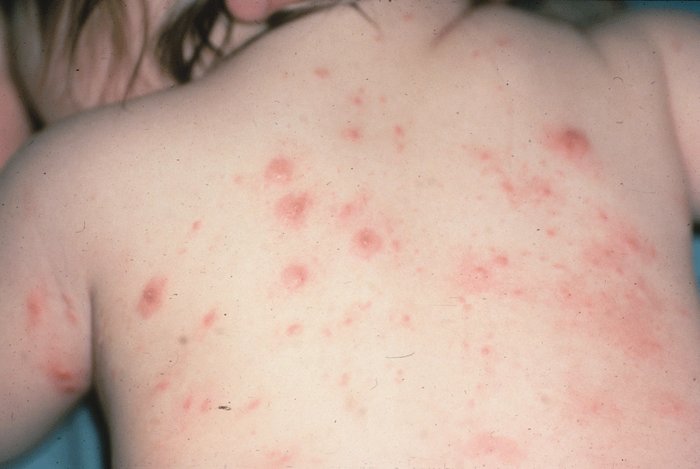
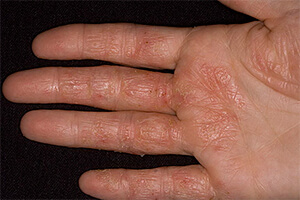
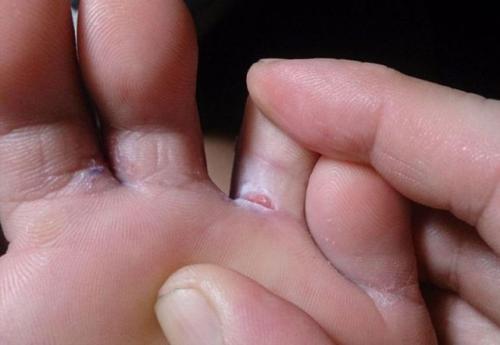
Сыпь на коже у ребенка всегда вызывает сильное беспокойство у родителей. Не всегда этот симптом означает опасное заболевание, но появление любых подозрительных высыпаний – повод обратиться к педиатру.
Особенности детской кожи
Кожа, как и большинство других органов и систем, постепенно развивается до наступления половой зрелости. У ребенка она функционально и структурно отличается большей чувствительностью к внешним воздействиям и аллергическим реакциям. При этом потовые и сальные железы еще не работают надлежащим образом, что связано с недостаточным развитием иннервации кожи.
- Пиодермия у детей — причины, симптомы …
- Пиодермия у ребенка — причины, симптомы …
- Причины возникновения, характерные …
- Пиодермия у детей: классификация и …
В то же время, кожные покровы с самого рождения принимают активное участие в метаболизме и дыхании за счет множества поверхностно расположенных сосудов. Из-за этого кожные заболевания часто сильно сказываются на общем состоянии ребенка.
Методы лечения дисплазии тазобедренного сустава у детей
- широкого пеленания для обеспечения фиксации тазобедренных суставов в корректном положении, выполняется у новорожденных. Суть манипуляции заключается в следующем: ножки малыша разводят в стороны и закрепляют в согнутом положении, разместив между ними сложенную в несколько раз пеленку;
- применения подушки (шины, перины, бандажа, распорки) Фрейка. Данное ортопедическое приспособление используется для выполнения коррекции дисплазии и смещений, возникающих внутри тазобедренного сустава у детей. Шина Фрейка выполнена в виде пластикового прямоугольника, обшитого мягким полотном и снабженного специальными лямками для надежной фиксации на теле. Пользоваться ей довольно просто: конструкцию требуется надеть на паховую область и бедра, развести согнутые в коленях ноги ребенка и зафиксировать их;
- использования приспособления под названием стремена Павлика. Это ортопедическая конструкция, предназначенная для терапии дисплазии тазобедренного сустава у детей от нуля до девяти месяцев. Благодаря такому приспособлению обеспечивается физиологически верное расположение головки бедренной кости в вертлужной впадине. Это достигается при осуществлении фиксации ног ребенка с помощью системы ремешков и бандажей. После закрепления в определенном положении ноги малыша оказываются согнутыми в коленях и разведенными в стороны;
- различных физиотерапевтических процедур – например, бальнеотерапии (хлоридно-натриевых ванн), ультрафиолетового облучения, электрофореза, парафино-озокеритовых аппликаций, Войта-терапии.
Эпилепсия: классификация приступов
Сегодня, в современной мировой медицине принято выделять две основных группы приступов вызванной эпилепсией. Обычно, каждая из них определяется первоначальным источником, который чаще всего начинает локализоваться в участках того или иного отдела мозга, тем самым вызывая эпилептический разряд.
В том случае, если приступ возник в некоторых областях коры головного мозга, то его принято называть, либо парциальным, либо фокальным приступом. После чего, эпилептические разряды распространяются не на отдельные участки коры, но и практически на все серое вещество в целом. Так же эпилептические приступы, могут быть охарактеризованы и одновременной активности разряда сразу в обоих полушариях коры мозга и носят название генерализованный приступ.
- Пиодермия у детей — причины, симптомы …
- Причины возникновения, характерные …
- iDoctor.kz
- Пиодермия у детей — Пинская …
Если очаг основной активности приходится на лобные и височные доли или в редких случаях в и затылочных областях – его принято именовать как фокальный эпилептический приступ. Те виды приступов, которые медики не в состоянии логически отнести ни к одной из обеих групп, называются неклассифицируемыми.
Общее лечение заболевания
Общее лечение включает:
- Базовое — использование антибактериальных препаратов. Возможно в таблетках или капсулах, в форме инъекций и капельных вливаний. Форму антибиотика, разовую и суточную дозу, курсовую дозу определяет врач в зависимости от возраста пациента, массы тела, распространенности высыпаний, индивидуальной чувствительности возбудителя. Используются следующие группы антибиотиков:
- пенициллины и их производные — Ампициллин, Амоксициллин, Амоксиклав (предпочтительны для детей);
- цефалоспорины — Цефалексин, Цефазолин, Цефтриаксон, Цефепим, Цефуроксим, Цефаклор;
- макролиды — Азитромицин, Кларитромицин, Эритромицин;
- фторхинолоны — Ципрофлоксацин, Офлоксацин, Левофлоксацин;
- тетрациклины — Доксициклин, Тетрациклин;
- аминогликозиды — Гентамицин;
- линкозамины — Линкомицин, Клиндамицин.
- Иммунобиологические препараты. Применяются при стафилодермиях, особенно рецидивирующих. Возможно назначение:
- антистафилококкового иммуноглобулина — вводится внутримышечно при нетяжелых формах ежедневно или через день — от 3 до 5 инъекций;
- стафилококкового анатоксина очищенного — вводится под кожу лопаток с нарастающей дозой — от 0,1 мл до 1,2 мл (не сочетается с одновременным использованием антистафилококковых иммуноглобулинов);
- вакцины стафилококковой (Антифагин) — вводится с нарастающей дозой, от 0,1 мл до 0,9 подкожно, курсы лечения вакциной могут повторяться.
- Другие иммунотропные средства (Тималин, Метилурацил).
- Поливитамины.
- Глюкокортикостероиды системного действия — Преднизолон и Дексаметазон, Бетаметазон. Назначаются только при особых формах пиодермий — глубокой язвенной вегетирующей и гангренозной. Могут быть использованы таблетированные и инъекционные формы.
Как вылечить дакриоцистит у новорожденных?
При выявлении заболевания доктор обычно прибегает к выжидательной тактике. В 60-70% случаев дакриоцистит у грудничков терапии не требует и проходит сам по себе.
Если этого не происходит, необходима комплексная терапия, направленная на:
- восстановление проходимости канала,
- устранение воспалительного процесса.
Лечебные мероприятия начинают с массажа слезного мешка. С помощью специальных движений можно очистить носослезный проток от пробки либо мембраны. Массаж выполняет мама ребенка после обучения у педиатра или офтальмолога. Для выздоровления нужно проводить 4-5 сеансов в день в течение недели. После процедуры слизистую оболочку глаза омывают раствором антисептика. Чаще всего используют Фурациллин. В качестве альтернативы можно выбрать отвары трав (ромашка, календула).
Также консервативная терапия включает в себя лечение противомикробными препаратами. В зависимости от тяжести состояния, доктора назначает их либо местно (в виде капель) либо внутрь. Антибактериальные капли: Гентамицин, Эритромицин, Тобрамицин. Можно применять комбинированные капли, в состав которых входят гормональные средства. Такие лекарства быстрее снимают отек и воспаление: Тобрадекс, Дексатобром. Длительность лечения – 5-7 дней.
Внутрь назначают следующие антибиотики: Амоксиклав, Сумамед, Цефтриаксон, Цефазолин.
- Пиодермия у детей — причины, симптомы …
- Причины возникновения, характерные …
- Пиодермия у детей: классификация и …
- Пиодермия у детей — Пинская …
Положительный эффект дает и физиотерапия: УВЧ, ультразвук.
Всю перечисленную выше консервативную терапию проводят 7-10 дней. Если улучшение не наступило, прибегают к более радикальным методам.
Следующий шаг – зондирование слезных каналов. Это процедура не только диагностическая, но и лечебная. Тончайший зонд вводится в проток и разрушает мембрану. Эффективность такого метода дает 100% результат, если причина дакриоцистита именно в закупорке протока. Сразу после зондирования носослезный канал промывают специальными растворами. В некоторых случае зондирование можно повторить еще 2-3 раза.
Если все приведенные выше методы не дают результата, то последняя стадия – хирургическое вмешательство. Выполняют его только по достижению 5-летнего возраста. Есть несколько вариантов:
- интубация слезных путей – размещение силиконовых трубок в носослезном канале. С их помощью слезы попадают из глаза в носовую полость;
- надлом кости – носовая кость частично разбивается, что улучшает дренаж. Косметические дефекты процедура не приносит. Практически не используется;
- дакриоцисториностомия – операция по созданию нового носослезного канала рядом с уже существующим.
Если дакриоцистит вызвал осложнения (абсцесс либо флегмону), ждать нельзя. Гнойник срочно вскрывают хирургически, полость промывают и назначают мощную антибиотикотерапию.
Профилактика дальнозоркости у детей
Меры профилактики рефракционных изменений зрения очень важны в любом возрасте.
Во процессе профилактики дальнозоркости у детей, необходимо:
- осмотры у офтальмолога;
- Следить за образом жизнедеятельности ребенка. Необходимо, чтобы он занимался активными играми на свежем воздухе, питался сбалансированно, получал необходимое количество витаминов;
- Следить за гигиеной ребенка;
- Контролировать количество часов, которые дети проводят у телевизора, за компьютером или смартфоном. Оптимальным считается время — 1-2 часа в день;
- Научить ребенка делать перерывы во время выполнения школьных заданий;
- Делать гимнастику глаз;
Важно понимать, что дальнозоркость — не безобидное заболевание. Если дети появляются на свет с высокой степенью аномалии, важно постоянно наблюдаться у специалиста. Нередко у малыша при дальнозоркости развивается косоглазие одного зрительного органа или возникает синдром «ленивого глаза». Чтобы стабилизировать положение глазного яблока, необходимо выполнять комплекс упражнений для глаз на протяжении длительного времени.