Подробное описание
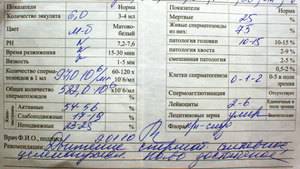
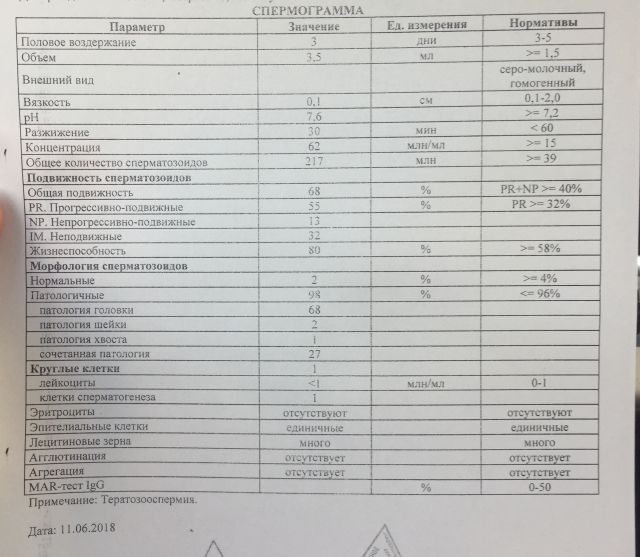
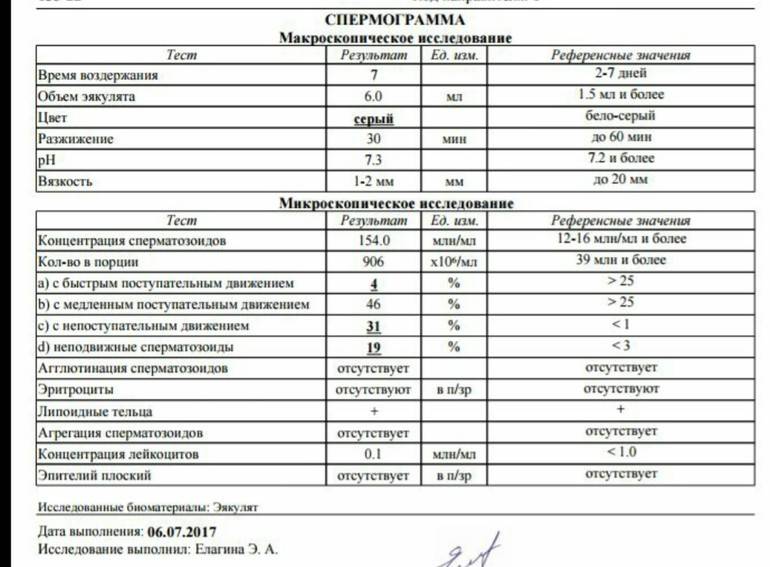
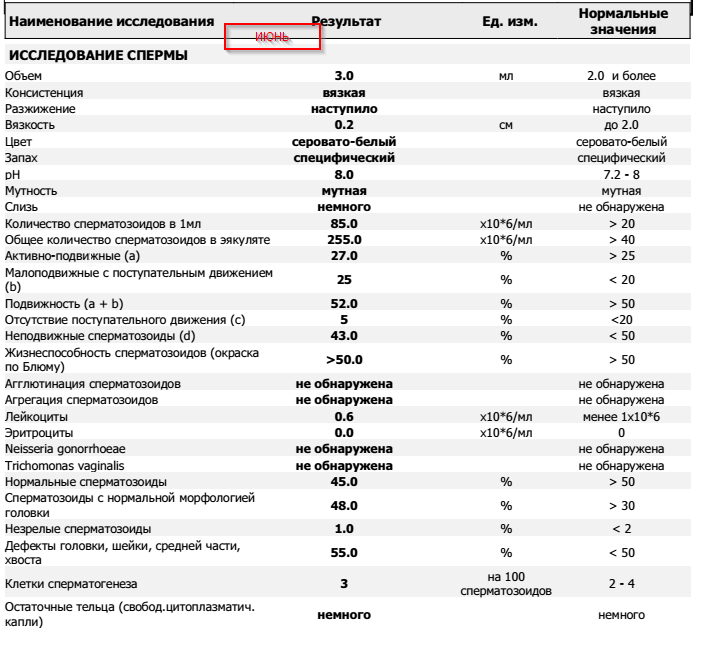
- Период разжижения спермы (около 5–60 минут). За это время вязкая жидкость разжижается ферментами, поступающими из предстательной железы. Если же наблюдаются изменения в составе, то это приводит к проблемам с оплодотворением яйцеклетки.
- Показатель рН (норма 7–8). Семенная жидкость в составе спермы способствует снижению кислотности, что позволяет активному сперматозоиду добраться до яйцеклетки. Изменение показателя параллельно с другими указывает на отсутствие нормального процесса оплодотворения. Наличие низкого рН говорит о забитых протоках, которые выбрасывают сперму.
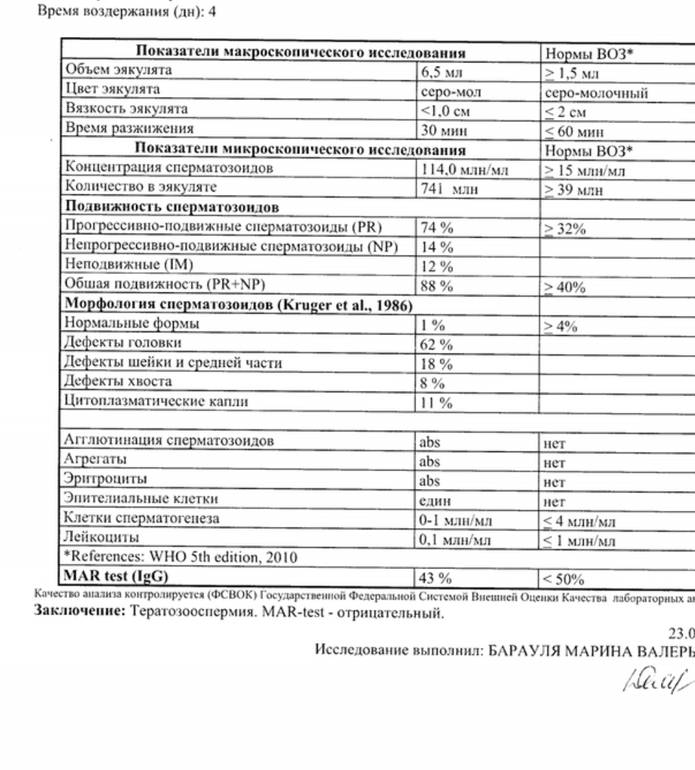
- Объём эякулята (норма от 2 до 6 мл). При малом количестве спермы отсутствует возможность благополучного зачатия, так как небольшое количество сперматозоидов не способно обеспечить безопасную среду и добраться до матки. Повышенный объём также является отклонением от нормы.
- Цвет. Немаловажный показатель для определения качества спермы. В норме считаются оттенки от серо-белого до желтоватого. Если же отмечается розовый или коричневый цвет, то в эякуляте могут присутствовать эритроциты в повышенном количестве. Прозрачность массы говорит об отсутствии сперматозоидов.
- Содержание лейкоцитов (не должны присутствовать). Нормированные показатели анализа допускают их незначительное количество в концентрации, не превышающей 1 млн. на мл. При превышении нормы возможно развитие воспалительного процесса в простате.
- Наличие эритроцитов (не должны присутствовать). В норме явление гемоспермии не должно присутствовать в стандартном анализе здорового мужчины. Если же появляется коричневый оттенок, то такое состояние эякулята свидетельствует о развитии серьезных заболеваний и требует назначения индивидуального лечения в соответствии с возрастом и диагнозом пациента.
- Присутствие слизи в сперме (не должна присутствовать) говорит об активном воспалительном процессе в мужской половой системе. При выявлении этого показателя врач назначает дополнительное исследование для постановки точного диагноза.
- Степень концентрации (15–125 млн.). Низкое количество сперматозоидов значительно снижает шансы на удачное оплодотворение, так как высокая кислотная среда способствует их уничтожению и исключает дальнейшее передвижение к яйцеклетке. Явление азооспермии подтверждает полное отсутствие спермиев.
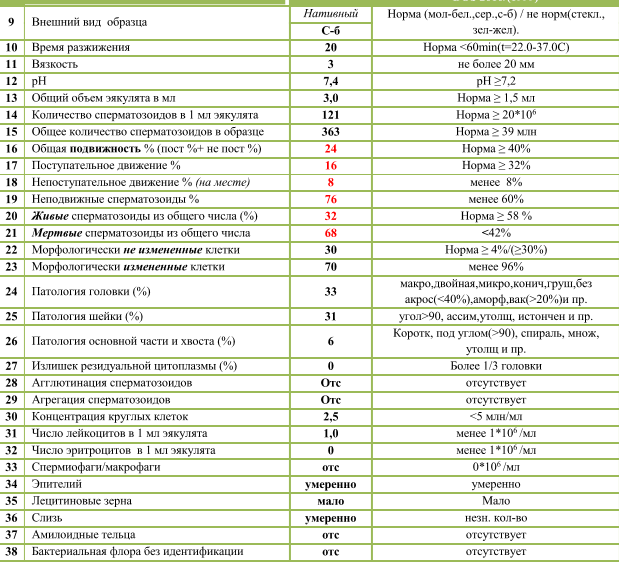
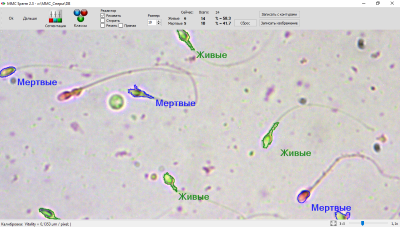
Активность сперматозоидов подразделяют на 4 категории:
- А (до 25%) с содержанием здоровых и подвижных спермиев, которые преодолевают скорость в секунду, превышающую собственную длину;
- В (до 50%) относят спермии со стареющей структурой или же нарушенным строением. Их общее количество не превышает более 15 %;
- С (менее 50%) характеризуется наличием спермиев, которые вращаются по кругу или движутся на месте. Среднее количество составляет 10–15%;
- D (до 10%) подразумевает полное отсутствие подвижности. В анализе фиксируют число отмерших мужских клеток, превышающих 50 % от общего количества.
Важно! При полном соответствии всем нормам спермограмма может отражать наличие мужских клеток всех четырёх категорий. Такая динамика считается пределом нормы.
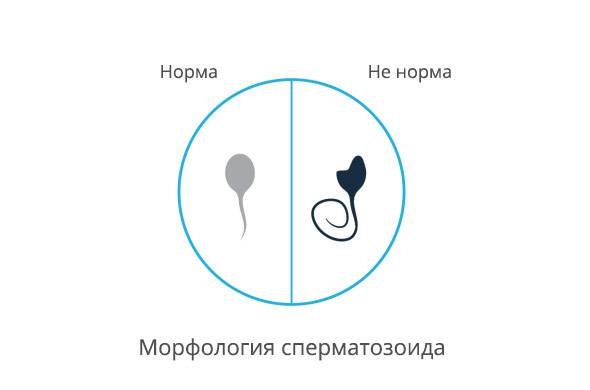
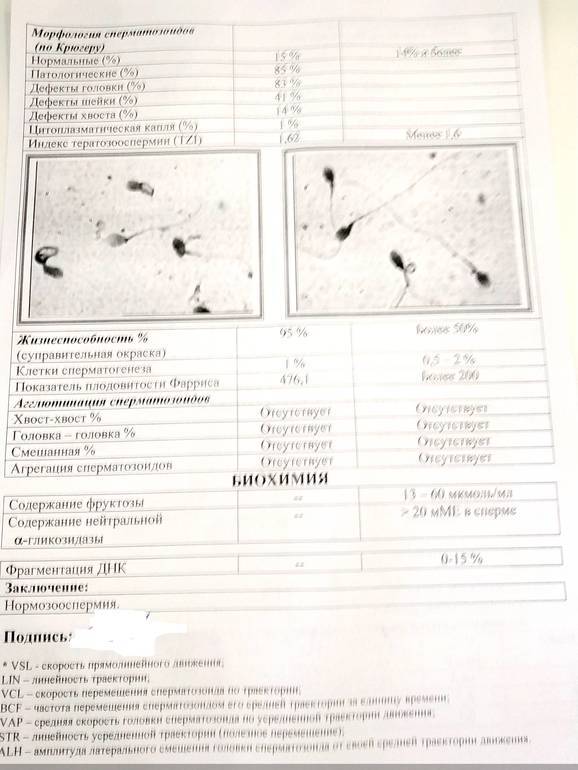
- Морфология (норма свыше 50%). Определение активных и неактивных спермиев проводится для выявления причины нарушения нормального состава спермы и предотвращения возникшей патологии. Метод изучения основывается на использовании препарата эозина, способного окрашивать живые клетки и выявлять недееспособные. Низкое содержание действующих клеток говорит об отсутствии возможности оплодотворения яйцеклетки.
- Явление Агглютинации (не должно присутствовать) подразумевает склеивание активных спермиев, что приводит к снижению их скорости передвижения. Зачатие при таком отклонении возможно естественным путём.
- Проведение MAR-теста (норма до 50%) необходимо для выявления в сперме АСАТ (иммуноглобулинов белка), способствующих образованию антиспермальных тел и дальнейшему склеиванию мужских клеток. Методика позволяет определить их наличие или отсутствие, что обозначается прочерком в бланке. При повышенном содержании отмечается неспособность сперматозоида к оплодотворению, так как антитела вырабатывают иммунитет по отношению к активным мужским клеткам.
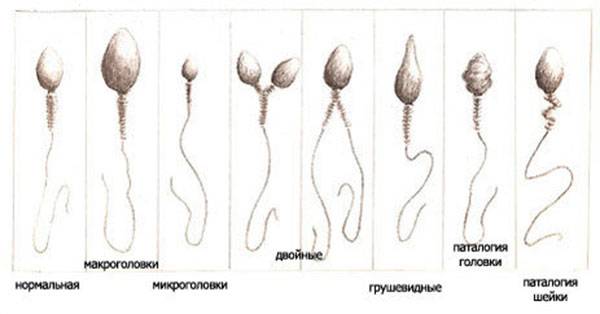
Критерии идеальной морфологии
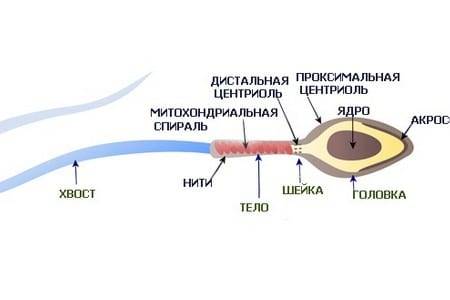
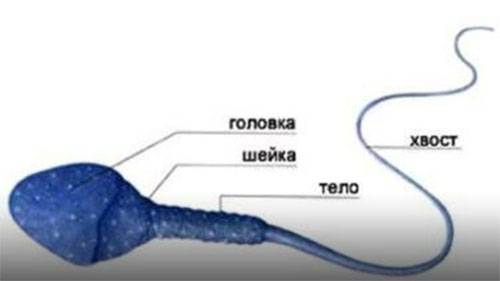
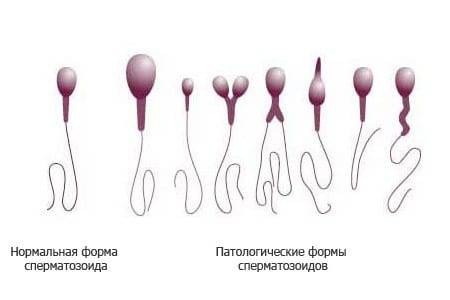
Нормальная морфология обычной спермограммы предполагает отсутствие у спермия нарушений в структуре головки. В спермограмме по Крюгеру каждая часть спермиев должна отличаться идеальным строением.
Идеальной морфология считается, когда у спермия:
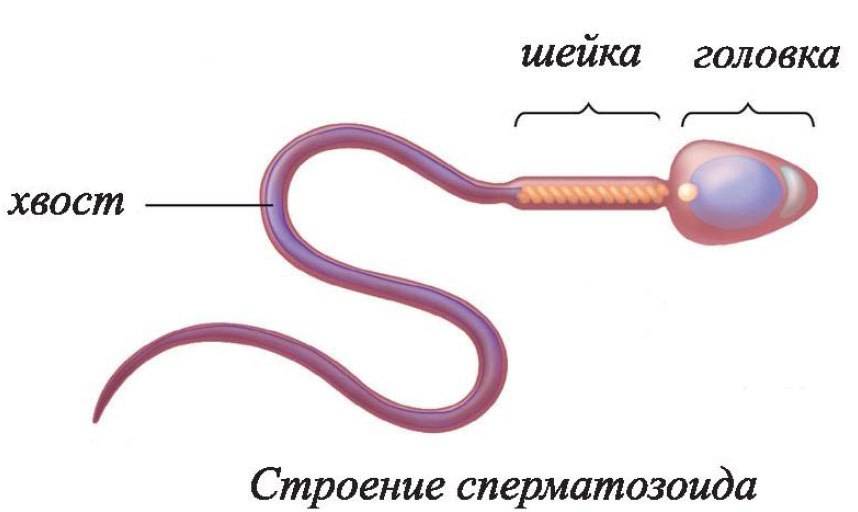
- овальная форма головки;
- апикальное тельце занимает не менее 40% головки;
- шейка длиннее, чем головка;
- незакрученный хвостик;
- равномерная толщина хвоста от начала до конца (маленькое сужение в средней части не считается отклонением);
- головка меньше хвостика в 10-15 раз;
- хвост по отношению к головке расположен под углом 90 градусов;
- отсутствуют вакуоли в хроматине.
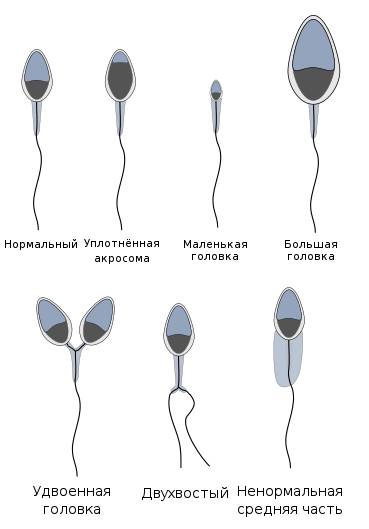
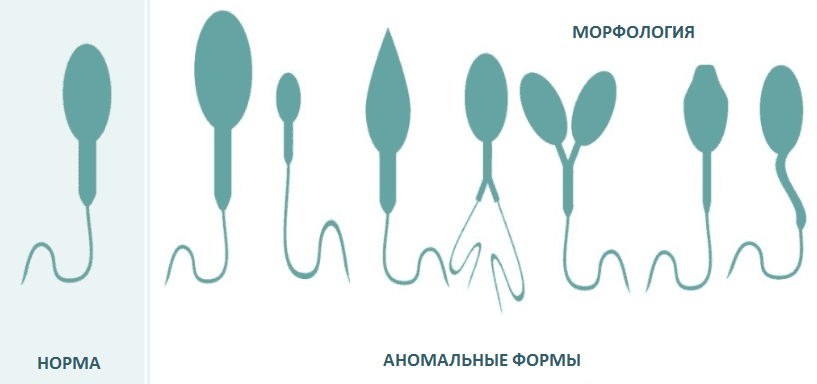
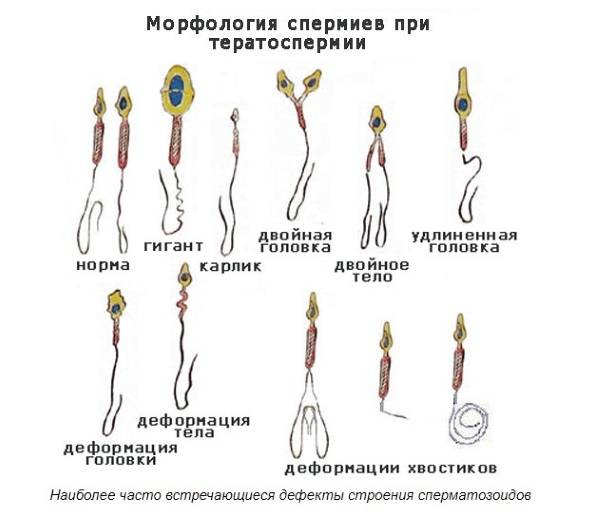
В морфологии присутствуют отклонения, если у спермия:
- нет хвоста или головки;
- непрочная связь хвоста и головки;
- наличие вакуолей в нуклеопротеиде клеточного ядра;
- слишком увеличенная или слишком уменьшенная акросома;
- наличие множества головок;
- хроматин имеет кубическую форму;
- скрученный, слишком удлиненный или слишком укороченный хвостик;
- хвост расположен под острым углом к головке;
- неодинаковая толщина хвостика по всей длине;
- наличие двух или более хвостов.
Незрелые сперматозоиды при определении соотношения нормы и патологии не учитываются.
Расшифровка анализа
Изучение полученного эякулята проводится в специальной лаборатории с помощью электронного микроскопа. Результаты обследования выдаются пациенту в двух видах: обычный анализ и расширенная спермограмма.
Критерии оценки расширенного анализа
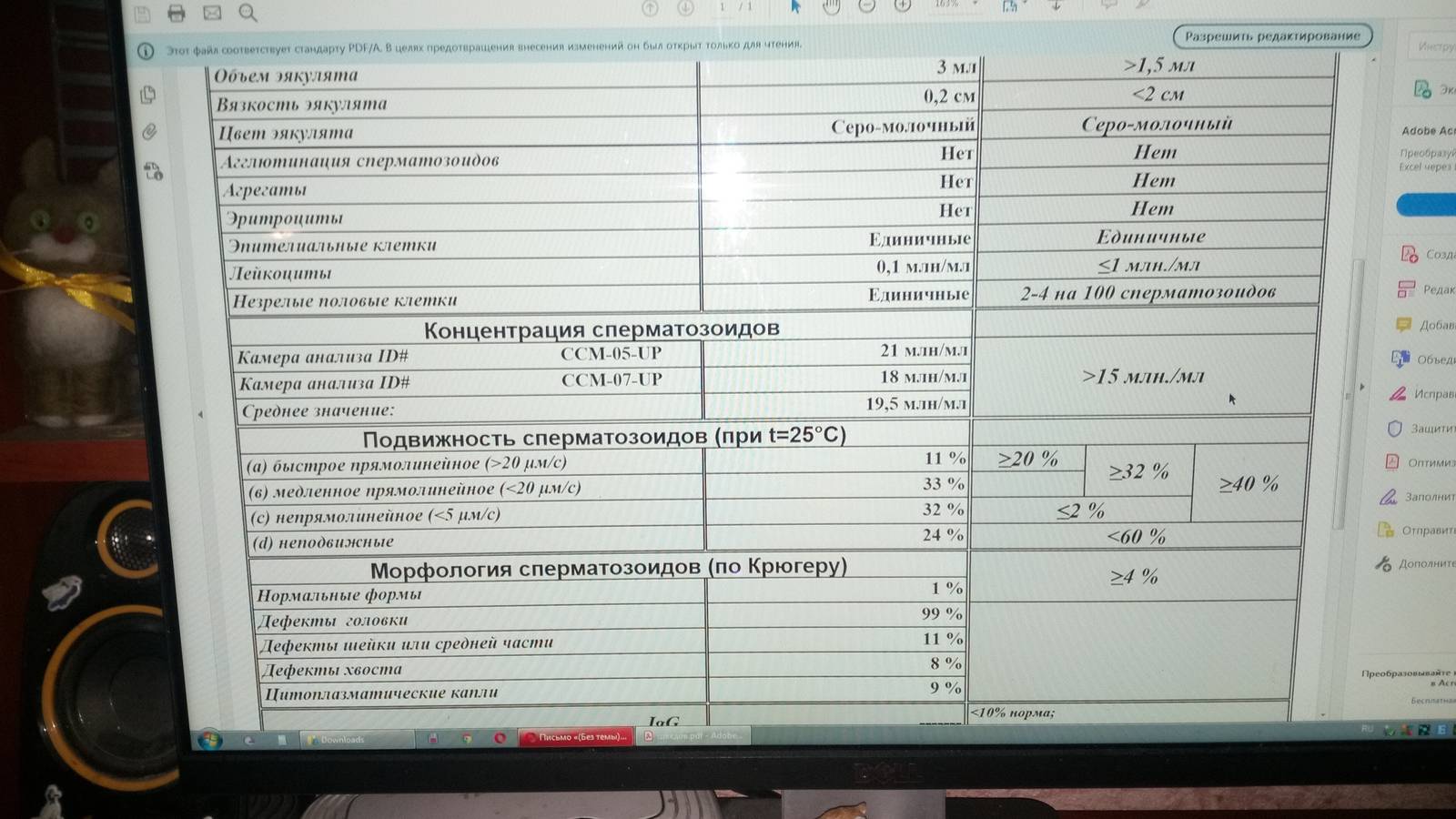
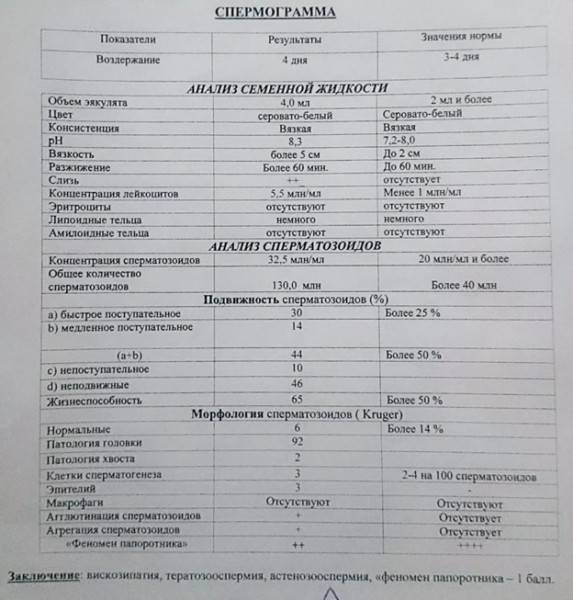
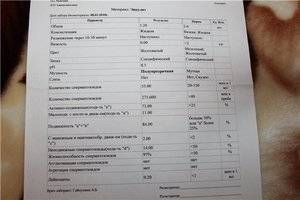
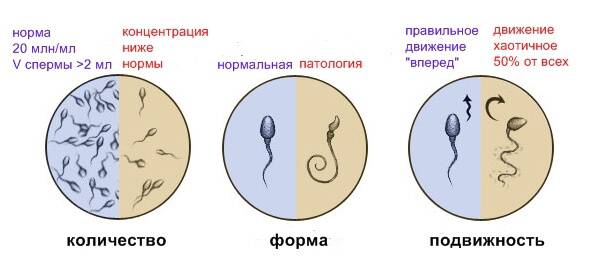
- Подвижность спермиев. Активных сперматозоидов, движущихся прямо, в семенной жидкости, должно быть, не меньше 40-50%. Если концентрация подвижных спермиев ниже, у пациента диагностируют астенозооспермию. Для акинозооспермии характерна полная неподвижность спермиев.
- Концентрация спермиев в эякуляте. Если на 1 мл эякулята приходится 20 млн спермиев, это считается нормой. Состояние, когда количество спермиев не достигают этих цифр, называется олигозооспермия, а полизооспермия означает превышение установленной нормы. В случае полного отсутствия сперматозоидов диагностируется азооспермия.
- Морфология спермиев. По данному показателю высчитывается число половых клеток с идеальной морфологией. Вероятность зачатия считается низкой, если спермиев с идеальной структурой менее 4%. Вероятность оплодотворения очень низка при таких цифрах даже при экстракорпоральном оплодотворении. Обычно в таком случае супружеской паре рекомендуют процедуру ИКСИ.
Оценивание морфологических свойств предполагает также изучение строения и формы сперматозоидов. Спермии с отклонениями присутствуют в эякуляте каждого пациента, однако, если их концентрация чересчур велика, шансы забеременеть существенно снижаются.
- Плотность семенной жидкости. В норме время разжижения эякулята должно происходить за 30-40 минут. В том случае, если сперма становится жидкой за час или более, можно говорить о протекающем воспалительном процессе, вызванном, например, таким заболеванием, как везикулит или простатит.
- Кислотность. Нормальной считается кислотность 7,2-8 pH.
- Цвет. В норме цвет исследуемого материала должен быть белым или с несколькими оттенками серого. Красные или розовые вкрапления могут говорить о воспалительном процессе или травме. Желтоватый оттенок свидетельствует о нарушениях в работе печени.
- Объем. Нормальное количество семенной жидкости составляет от 3 до 5 мл. Микроспермия (недостаточность работы половых желез) диагностируется в том случае, когда объем эякулята не превышает 2 мл. Если количество семенной жидкости составляет более 6 мл, это может свидетельствовать о наличии воспалительного процесса в репродуктивной системе.
Интерпретация заключений
- нормозооспермия – отсутствие отклонений;
- лейкоцитоспермия – присутствие в семенной жидкости лейкоцитов;
- гематоспермия – присутствие в эякуляте эритроцитов;
- некрозооспермия – наличие только мертвых сперматозоидов;
- аспермия – полное отсутствие семенной жидкости.
С помощью метода расширенной спермограммы нельзя установить стопроцентную причину неспособности к зачатию, однако, морфология сперматозоидов позволяет сделать некоторые выводы. Так, увеличенная концентрация спермиев с множеством хвостов или головок обычно указывает на наличие вирусных инфекций. Большое количество недоразвитых сперматозоидов часто свидетельствует о варикозном расширении вен семенного канатика и яичка или о слишком частых сексуальных контактах мужчины.
Исследование эякулята мужчины
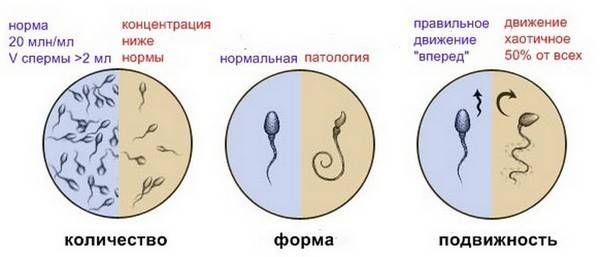
При анализе спермограммы учитывают:
- Объем спермы, ее характеристики (консистенцию, цвет).
- Количество клеток в единице объема.
- Подвижность (активность) спермиев и характер их движения.
- Наличие аномалий строения сперматозоидов.
Именно визуальный анализ спермограммы помогает выявить аномалии и дефекты головки. Несмотря на то, что в сперме может присутствовать некоторое количество спермиев с дефектами или аномалией строения, а сама сперма отличаться от нормы по некоторым параметрам, считается, что оплодотворение возможно. Рассмотрим, что собой представляет норма при анализе спермограммы, варианты нормы и аномалии. Так, в норме сперма должна содержать менее 50% дефектных сперматозоидов.
Научные исследования показали, что зачатие возможно и при 80% спермиев с аномалиями развития. В таком случае оценивают не только состав спермы, но и ее объем. При анализе спермограммы учитывается соотношение количества спермиев с дефектами и аномалией к общему объему выделенной спермы. При различных аномалиях подвижности спермиев диагностируют патологии:
- Астенозооспермию (большинство спермиев неподвижны).
- Акиноспермию (все неподвижны).
Анализ на спермограмму имеет меньшую информативность, чем специфический анализ Крюгера. Данный вид анализа спермограммы помогает оценить морфологические характеристики спермы. При исследовании спермы под микроскопом по шкале Крюгера выявляют соответствие характеристик образца норме. Так, например:
- Норма количества сперматозоидов в сперме – 20 млн/мл. Патологией считается меньшее, чем в норме, количество (олигозооспермия) или полное отсутствие (азооспермия) гамет в образце спермы.
- Норма содержания подвижных клеток – 25-30%. Патология отмечается при количестве активноподвижных спермиев (категория А) менее 25%, слабоподвижных (категория А+В) менее 50% и слабоподвижных (категория С) более 50%, неподвижных (категория D) – более 10%.
- При наличии некоторых отклонений от нормы, которые не влияют на фертильность спермы, в результатах анализа ставят «патология нормозооспермия».
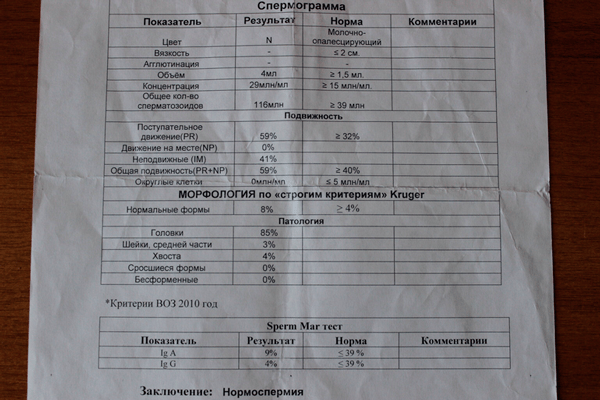
- Если все характеристики спермы в норме, то результат анализа – нормоспермия.
- При превышении нормы (менее 50%) соотношения спермиев с аномалией к нормальным гаметам диагностируют патологию – тератозооспермию.
- При недостаточном объеме (менее 2 мл) выделенной спермы патология – олигоспермия.
Нормой подвижных спермиев считается 25-30%.
Слабодвижущиеся сперматозоиды попадают в различные категории при анализе их движения. Так, если спермий двигается поступательно и по прямой, но его скорость низкая (0,025 мм/с), то он относится к категории В. Как правило, причиной патологии является возраст сперматозоида (старые спермии), дефект в строении. Сперматозоид, который не совершает поступательного движения, а вращается на месте (манежное движение), относят к категории С. Для определения продолжительности жизни сперматозоидов анализ спермограммы на количество подвижных форм проводят с интервалом в 3-6 часов. Патологией считается, если через 24 часа двигается менее 10% спермиев. Какие патологии и дефекты головки сперматозоида встречаются при анализе спермограммы?
Назначение и специфика исследования
Спермограмма с морфологией при диагностике мужского бесплодия проводится не всегда. Это исследование назначается врачом в следующих случаях:
- для оценки мужской фертильности;
- при подготовке к ЭКО;
- для выяснения причин бесплодия.
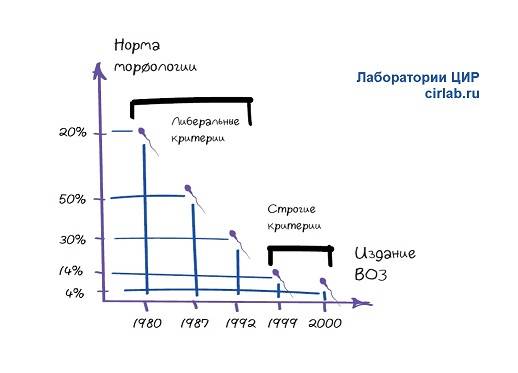
Чтобы присутствовала возможность естественного оплодотворения яйцеклетки, в мужской сперме должно содержаться 40-60 % правильных в плане морфологии спермиев. Однако согласно данным ВОЗ эта норма составляет не меньше 4 процентов. Но чаще всего определяется идеальная морфология по Крюгеру. Этот метод позволяет оценить нормальное строение головки, шейки и хвоста сперматозоида.
Если анализ по Крюгеру делается перед процедурой ЭКО, то с его помощью оценивают содержание в эякуляте половых клеток без патологии. Если этот показатель выше 4 %, то процедура ЭКО проводится без ИКСИ. Если морфология по Крюгеру 3 процента и ниже, то делают интраплазматическую инъекцию сперматозоида (ИКСИ).
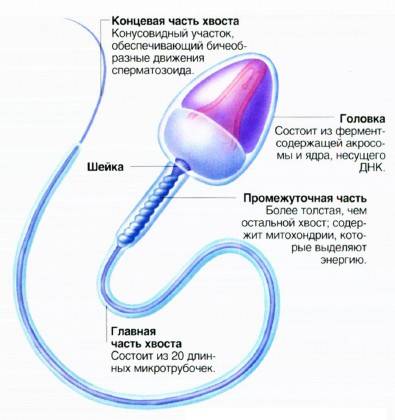
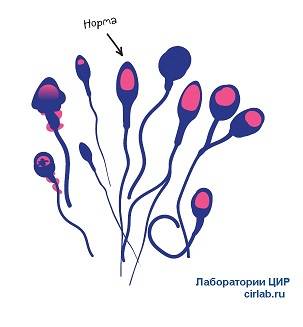
Критерии расшифровки теста по Крюгеру:
- головка с выделенной акросомой, занимающей не меньше 40 % от ее площади, имеет овальную конфигурацию;
- длина шейки в 1,5 раза больше длины головки;
- хвост не должен быть закрученным;
- цитоплазматические вкрапления в мембране спермия занимают не более трети головки;
- хвостовая часть имеет равную толщину на всем протяжении (допустимо небольшое сужение в середине);
- хвост крепится к головке под прямым углом;
- длина хвоста в 10 раз больше головки;
- в районе хроматина отсутствуют вакуоли.
Если морфология по Крюгеру 3 и менее, то в сперме присутствует множество патологических половых клеток. К таковым относят спермиев со следующими патологиями:
- полностью отсутствует хвост или головка;
- головка очень маленькая;
- есть вакуоли в районе хроматина;
- акросомальная область неправильного размера (очень маленькая или большая);
- у клетки несколько головок;
- хроматин имеет форму ядра или куба;
- патологии хвоста (очень длинный, короткий, закрученный, находится под острым углом к головке);
- два и более хвостов;
- неравномерная толщина хвостовой части.
Результаты спермограммы
Спермограмма по Крюгеру, свидетельствующая о неприятных результатах, должна учитывать и показания других функциональных тестов. Это индуцированная реакция акросомы, анализы связывания сперматозоидов, а также влияние качества спермы с точки зрения целостности ДНК и взаимосвязь тестов функции спермы с морфологией сперматозоидов.
Три основные причины плохой морфологии сперматозоидов:
- Генетический фактор;
- Воздействие токсичных химических веществ;
- Повышенная температура яичек.
Генетика играет важную роль в мужской фертильности. Глобозооспермия – редкое, но крайне серьезное расстройство диагностируется по наличию сперматозоидов с круглыми головками с отсутствующими или сильно деформированными акросомами. Макроцефалия — аномалия, вызванная сперматозоидами с гигантскими головками, которые несут дополнительные хромосомы и являются вероятными виновниками мужского фактора бесплодия или генетических проблем (если их количество в эякуляте максимально). Микроцефалия определяется морфологически сперматозоидами с крошечными головками, которые формируются без включения ДНК (в головки).
Эти типы нарушений спермы обычно легко распознаются. Чтобы подтвердить аномалию, желательно, чтобы спермограмма по Крюгеру была проведена повторно через 1-2 месяца.
Две другие причины обратимы. Мужчины могут подвергаться воздействию токсичных химических веществ на рабочем месте или дома. Например, работающие в автомобильных (лакокрасочных) мастерских мужчины часто подвергаются воздействию множества химических веществ. Лицам, имеющим профессии, связанные с воздействием токсичных веществ, следует помнить об их влиянии на фертильность и следовать всем правилам безопасности.
Повышенная температура яичек является еще одной распространенной причиной нарушений в морфологии сперматозоидов. Повышаться температура может при длительном нахождении в сидячем положении или при ношении облегающей, стягивающей одежды.
Улучшение морфологии сперматозоидов наблюдается только в половине случаев, и для этого может потребоваться до 18 месяцев.
Забор материала и процесс исследования
Сбор материала для исследования проводится методом мастурбации, исключительно в медицинском учреждении. Стерильный контейнер вам выдадут сотрудники клиники. Недопустимо производить сбор спермы дома или во время полового контакта. В противном случае результаты исследования могут оказаться ошибочными.
Для диагностики производится окрашивание материала по Папаниколау. Этот способ позволяет максимально рассмотреть клетки под микроскопом. За одну манипуляцию обследуется не менее 200 сперматозоидов, после чего процедура повторяется. Двойная диагностика позволяет избежать ошибки в результате.
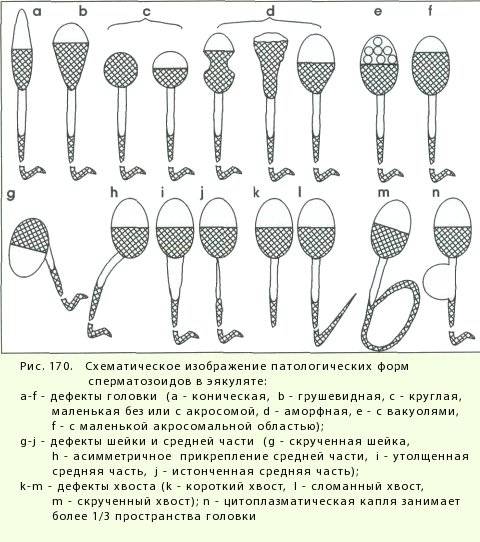
Виды деформации
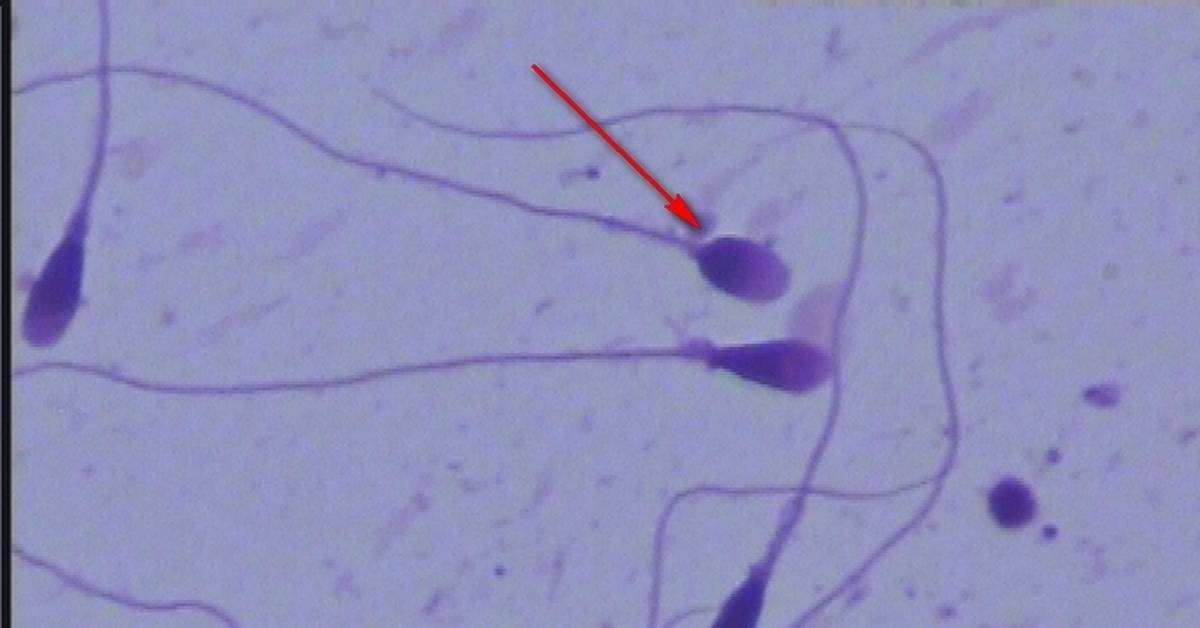
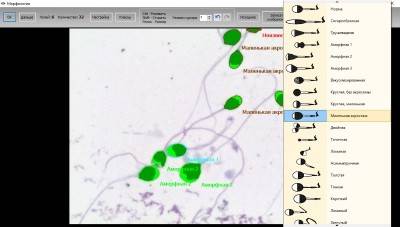
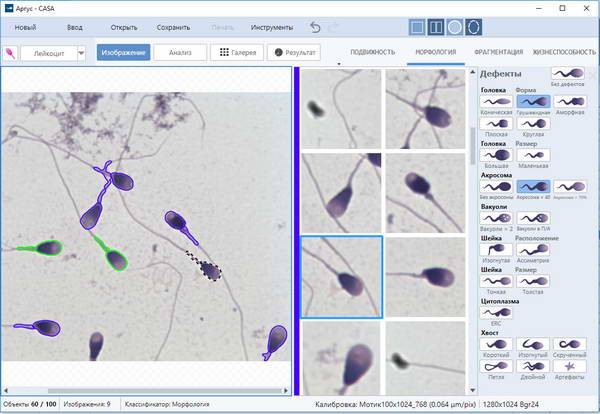
Когда анализируется спермограмма, патология головки сперматозоидов отмечается обязательно, так как от ее формы зависит траектория движения и способность к проникновению внутрь яйцеклетки. У мужчин с нормальной фертильностью при анализе спермограммы может обнаруживаться до 20% сперматозоидов с различными дефектами. Для анализа спермограммы на наличие аномалии формы спермиев используют окрашенный мазок нативной (необработанной) спермы. При анализе спермограммы могут быть выявлены клетки с такими аномалиями и дефектами головки:
- Аномалия или дефект формы (грушевидная, круглая, трапециевидная, коническая).
- Патология размера (слишком большая – макроцефалия или маленькая – микроцефалия).
- Дефект акросомы (отсутствие, асимметрия расположения, уменьшение размера).
- Патология цитоплазматической капли (капля имеет величину более 1/2 головки или отсутствует, расположена внутри).
- Наличие вакуоли.
- Дефекты ядра (расположение, отсутствие хромосом, фрагментация ДНК).
Кроме перечисленных патологий, в спермограмме могут присутствовать аномалии форм с несколькими головками либо с дефектами прикрепления жгутика или различными патологиями хвостика. Дефекты строения головки являются наиболее тяжелой патологией, чем, например, аномалия хвоста. Аномалии формы головки препятствуют проникновению спермия внутрь женской гаметы. «Ложкообразная» форма способствует вращению сперматозоида вокруг своей оси, что позволяет клетке двигаться против тока жидкости при преодолении женских половых путей.
При патологии размера нарушается центрирование сперматозоида, изменяется траектория и скорость его движения, снижается возможность проникновения в яйцеклетку. Акросома и ее содержимое отвечают за возможность проникновения спермия в яйцеклетку. При аномалии или дефекте акросомы нарушается ее функция и снижается вероятность оплодотворения. Наличие цитоплазматической капли внутри головки говорит о патологии процесса созревания спермия. В норме цитоплазматическая капля у зрелого спермия располагается в среднем отделе жгутика и не превышает ½ объема головки.
При анализе спермограммы может отмечаться и такая патология головки, как наличие в ней вакуолей. Они нарушают плотность головки спермия и способствуют патологии оплодотворения, развитию аномалии и дефектов эмбриона. В норме вакуоль в процессе созревания спермия перемещается в переднюю часть головки, уплощается и образует зонтикообразную структуру на поверхности оболочки ядра. Дефект, выражающийся в наличии вакуоли в гамете, свидетельствует о патологии на одном из этапов сперматогенеза.
При патологиях сперматозоида, у него изменяется скорость и траектория движения.
Так как в процессе оплодотворения внутрь яйцеклетки проникает только головка, то от состояния ядра и хроматина зависит нормальный процесс эмбриогенеза. Обычная спермограмма не может показать патологию генетического материала в ядре. Одним из методов оценки степени дефектов является TUNEL-метод. Фрагментация нитей ДНК – одна из причин патологии развития плода или бесплодия. В дальнейшем нарушается эмбриональное развитие и происходит самопроизвольное прерывание беременности. При этом результаты анализа спермограммы могут быть в норме. Причиной фрагментации хроматина могут стать:
- Дефекты или аномалии «уплотнения».
- Процессы окисления.
- Апоптоз.
Отмечается корреляция между подвижностью клеток, наличием большого количества спермиев с аномалией морфологии и фрагментацией хроматина. Чем тяжелее степень олигозооспермии, тем вероятнее обнаружение фрагментированной ДНК. Введение антиоксидантов способствует обратному процессу, при котором происходит дефрагментация хроматина. Вышесказанное значит, что оценка степени фрагментации ДНК является диагностическим методом выявления причин бесплодия мужчин и невынашивания беременности при показателях спермограммы, близких к нормальным.
Какие показатели считаются нормальными?
Работа с материалом проходит только в оборудованных лабораториях с привлечением грамотных специалистов. Только при наличии ряда знаний выходит качественная морфология, в спермограмме пациента вычисляют количество нормальных спермиев. Профессор Крюгер вывел норму, которая позволит мужчине с подобными показателями стать отцом. Качественной будет морфология с 4% сперматозоидов.
Для оглашения корректного диагноза медики расшифровывают спермограмму и переходят к глубокому изучению морфологии. Отмечается, что высокое количество лейкоцитов в материале предполагает воспалительный процесс мочеполовой системы. Спермограмма показывает ряд свойств спермы пациента:
- вязкость;
- кислотность;
- объем и цвет.
Отклонения от нормы в любую сторону влекут за собой повторное назначение прохождения спермограммы. Для получения адекватного результата повторный анализ проводится через 45 дней после первого исследования. Ко второму исследованию стоит тоже готовиться: не пить алкогольных напитков и исключить препараты сильного действия.
На результат анализа могут влиять вирусные простудные заболевания, которые сопровождаются высокой температурой тела. Из-за жара подвижность спермиев резко снижается, это будет фиксироваться в морфологии.
На функциональность сперматозоидов могут влиять лейкоциты при условии, что их слишком большое количество в материале. Лейкоциты обладают округлой формой и схожи с недозревшими спермиями. При работе со спермограммой лаборанты вынуждены применять специальные красители. Это позволит не совершить ошибку и избежать путаницы. Данный тест называют лейкоскрин.
Спермограмма с патологией сигнализирует специалистам о том, что именно недозревшие спермии влекут за собой мужское бесплодие. К провоцирующим факторам относят воспалительные процессы в мочеполовой системе, об этом явлении подскажет избыток лейкоцитов в материале.
https://youtube.com/watch?v=VeyKRNthu1E
Одного исследования по Крюгеру недостаточно, ведь целью репродуктолога является помощь мужчине с зачатием ребенка. Дополнительно назначают прохождение теста, который выявляет антиспермальные тела. Результат поможет определиться с терапией, улучшающей качество спермы.
Отмечается интересный факт: антиспермальные тела имеются у обоих партнеров, и именно они влияют на качество сперматозоидов. Образование антител происходит из-за иммунитета, который воспринимает спермия, как врага. Отсюда стремление бороться с ним и скорее уничтожить.
Виды отклонений
Все отклонения от нормального строения спермиев хорошо видно при их рассмотрении с помощью микроскопа.
Клетками, имеющими аномальное развитие, считают те, которые имеют следующие морфологические признаки:
- нарушение толщины участка хвостовой части клетки;
- слишком большая либо слишком малая длина хвоста спермия;
- хвостовой участок может быть скрученным либо изогнутым под прямым углом, что полностью исключает его подвижность;
- строение хвоста сперматозоида может иметь раздвоенный вид;
- у спермия может быть две головные части;
- головная часть может быть чрезмерно большой либо слишком маленькой по сравнению с нормой;
- у клетки может отсутствовать хвостовая либо головная часть;
- на теле спермия может быть обнаружено отсутствие клеточной оболочки;
- в строении клетки вместо хроматина могут выть вакуоли;
- хроматин клетки может иметь нетипичное строение;
- слишком малая площадь акросомы.
Если в спермограмме обнаружены спермии, у которых имеются подобные атипичные признаки, то это значит, что фертильность у мужчины снижена либо отсутствует совсем.
Количественно число анатомически типичных гамет в семенной жидкости должно составлять не менее 40 %. Только при таком их числе можно рассчитывать на возможное зарождение новой жизни.
Лечение
Если патологические формы сперматозоидов в спермограмме в параметре морфологии показывают значительные отклонения от стандартных норм и наиболее простыми способами (диетой, здоровым образом жизни, лечением основных заболеваний мочеполовой системы) данную проблему не решить, врачи обычно назначают пациентам прием лекарственных медикаментов.
Вылечить состояния, при которых нарушен спермогенез (производство здоровых и активных спермиев) позволяют следующие средства:
- комплексы витаминов и минералов, включающие витамин Е (для улучшения жизнеспособности сперматозоидов и поддержания их качества на протяжении всего периода созревания), цинк (для улучшения качественных показателей семенной жидкости и активной выработки гормона тестостерона);
- L-карнитин (для повышения выживаемости сперматозоидов, восстановления их морфологии и увеличения подвижности);
- Спермактин — препарат, представляющий собой БАД (биологически активную добавку), состав которой способствует улучшению качественных характеристик семенной жидкости, увеличению концентрации сперматозоидов, причем исключительно хорошей структуры;
- Сперматон — лекарство, имеющее в составе полный набор полезных для мужского здоровья витаминов и микроэлементов (витамин E, цинк, L-карнитин), обеспечивающий поддержку нормального процесса сперматогенеза, в том числе восстановление оптимальной выработки мужских гормонов;
- Спеман — препарат растительного происхождения, положительно влияющий на нормализацию вязкости спермы и количество активных сперматозоидов в ней, помогающий здоровому протеканию сперматогенеза, борьбе с воспалительными процессами половой сферы и повышению местного иммунитета.
- Профертил — БАД с L-карнитином, L-аргинином и коэнзимом Q 10, благодаря которым у мужчин оптимизируются репродуктивные функции, происходит выработка максимально возможного количества здоровых сперматозоидов, обеспечивается оптимальная оплодотворяющая функции семенной жидкости.
Перечисленные средства представляют собой препараты, применяемые для лечения плохой морфологии путем наполнения организма полезными веществами, стимулирующими само тело на восстановление здорового образования мужских половых клеток.
Их необходимо сочетать с ведением здорового образа жизни, соблюдением диеты, отказом от вредных привычек и сопутствующим лечением различных заболеваний, ставших причиной проблем с фертильностью.
Бесплодие — приговор?
Расшифровка по Крюгеру позволяет установить причины, повлекшие проявление дефектов. По мнению медиков, плохая спермограмма не означает диагностирование мужского бесплодия. Отрицательный результат проявляется из-за ряда внешних факторов, таких как постоянные стрессы, прием некоторых препаратов, работа в условиях повышенной вредности. Лечение назначают после получения повторной спермограммы, ее делают в период, когда причины плохой морфологии исключены полностью во избежание получения неверного результата.
https://youtube.com/watch?v=GFMUTpTcOjA
Если же второй тест говорит о мужском бесплодии, паниковать не нужно. Современная медицина предполагает проведение процедур, способствующих зачатию. Это может быть искусственное оплодотворение. Достаточно извлечь из материала 1 здоровый сперматозоид.
Спермоактивность партнера способна восстанавливаться, немаловажным фактом считается проведение комплексного лечения. При регулярном осмотре, соблюдении рекомендаций и приеме лекарственных средств спермограмма большинства мужчин становилась лучше.