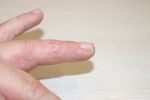
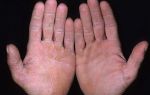
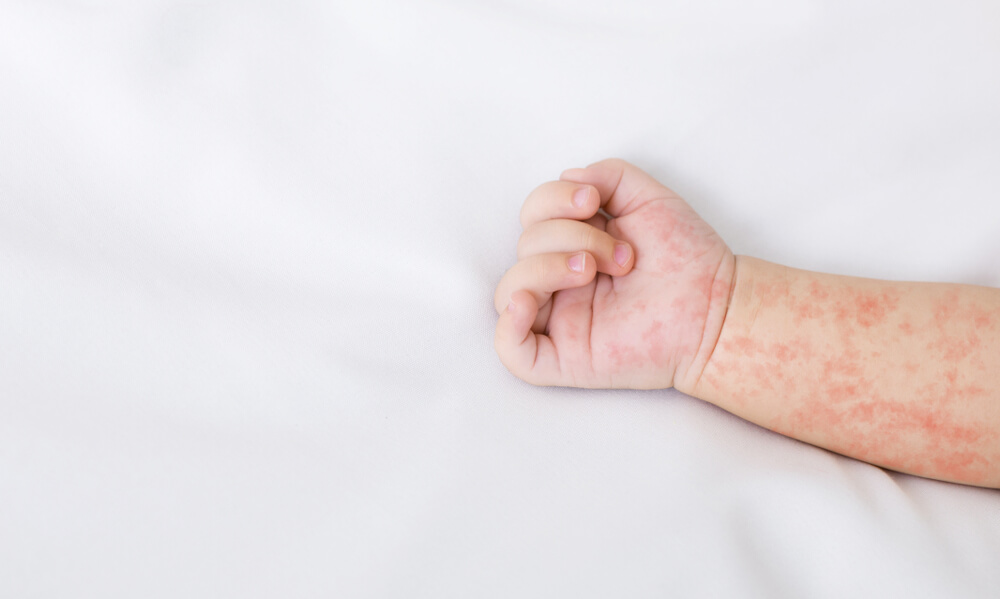
Перечень симптомов COVID-19 пополнился. Теперь к высокой температуре, кашлю, боли в горле и потере обоняния добавились коронавирусные пальцы. Об этом рассказала американская газета USA Today, ссылаясь на данные клинической практики лечения коронавирусной инфекции.
Каким бывает кожный зуд
Зуд кожных покровов может иметь различный характер:
- Грибок между пальцами рук: лечение …
- Грибок на руках — как лечить микоз рук …
- Грибок на пальцах рук — лечение …
- Грибок между пальцами на руках: причины …
- Болячки на руках: возможные причины …
- Красные пятна на ладонях
- Физиологический и патологический зуд. В первом случае кожа может зудеть из-за каких-то механических или химических раздражителей, а также укусов насекомых. Патологический кожный зуд – признак заболевания кожи или иного патологического состояния, например, неврологических расстройств или гормонального дисбаланса;
- Локализованный и генерализованный зуд. Зуд может локализоваться в каком-то определенном месте, например, под волосами на голове, в области гениталий или заднего прохода и т.д. Как правило, симптом имеет приступообразный характер, часто он сочетается с иными патологическими проявлениями конкретного заболевания. О генерализованном зуде идет речь, когда зудит буквально все тело. Часто симптом связан с аллергической реакцией или сухостью кожных покровов, обусловленной нарушением функции сальных желез;
- Постоянный и приступообразный зуд. При постоянном зуде симптом сохраняется в течение всего дня, интенсивность его может увеличиваться в конкретное время суток, чаще вечером. Приступообразный зуд появляется самостоятельно или под воздействием неких раздражающих факторов.
Причины появления пузырьков на руках
Дерматологи не имеют однозначного мнения по поводу единой причины развития помфоликса. Диагностируют это заболевание чаще у тех, у кого в анамнезе есть нуммулярный или атопический дерматит. Удаление кондилом, папиллом или бородавок не является провоцирующим фактором, в отличие от таких:
- инфекционные болезни различного генеза;
- склонность к аллергии;
- контактный дерматит, в частности аллергия на никель, и др.
Проявления дают о себе знать после стрессов, эмоциональных переживаний, перенапряжения – нервного и умственного. Однако эти факторы не являются причинами, а лишь способствуют развитию симптоматики.
О чём говорят коронавирусные пальцы
Врач-инфекционист Эббинг Лаутенбах (Университет Пенсильвании) описывает симптом ковидных пальцев ног как изменение их цвета на синеватый или пурпурный. При лёгком нажатии на поражённые участки пациенты ощущают боль и жжение.
Примечательно, что синие и пурпурные пятна могут выступать на пальцах ног как у тяжёлых больных, так и при бессимптомном течении ковида. Этот признак болезни встречается даже у детей и подростков, легко переносящих заболевание. Нередко он предшествует появлению респираторных симптомов. Тестирование на этой стадии зачастую ещё не выявляет COVID-19, однако уже идёт локальное воспаление, нарушающее микроциркуляцию крови.
Посинение пальцев не обязательно сигнализирует именно о новой коронавирусной инфекции. Это характерный признак неполадок в работе сердечно-сосудистой системы. Масссачусетский доктор Сьюзен Уилкокс отмечает, что пальцы иногда меняют цвет при гриппе и пневмонии. По сути, этот симптом говорит об осложнении воспалительного характера в сосудах.
- Кандидоз ногтей: лечение, причины …
- Грибок на ногтях рук: пути заражения и …
- Признаки кандидоза — Ваша онлайн больница
- Грибок на руках, лечение | WMJ.ru
- Грибок ногтей на руках — лечение …
- Шелушение между пальцами рук …
Испанские врачи, в свою очередь, также заговорили о симптоме коронавирусных пальцев. Они опубликовали исследование в Британском журнале дерматологии, где проанализировали случаи дерматологических проявлений ковида у 375 пациентов. Среди характерных поражений кожи они называют:
- появление сыпи между пальцами ног;
- пятна, похожие на обморожение;
- волдыри;
- образование сосудистой сетки и некроз кожи.
Врачи продолжают изучать новый симптом COVID-19. Однако на сегодняшний день уже очевидно, что при изменении цвета пальцев важно препятствовать закупориванию сосудов и развитию воспаления в тканях. И способ уменьшить воспаление и улучшить кровообращение без побочных эффектов существует.
Диагноз на пальцах
Несмотря на такое многообразие клинических проявлений, утверждать, что их вызывает именно патоген Sars-CoV-2, а не сопутствующие заболевания, пока нельзя. Необходимы дальнейшие исследования. Кожные проявления могут быть связаны и с применением лекарственных препаратов для лечения коронавируса. В таких случаях необходимо определить, на какой препарат возникла данная реакция и отменить его, рассказал «Известиям» ассистент центра постдипломного медицинского образования Института медицины и психологии В. Зельмана НГУ, врач дерматовенеролог-онколог Наталья Шепилова.
— При данных кожных проявлениях врач дерматолог должен тщательно собрать анамнез и заподозрить существование у пациента коронавирусной инфекции, особенно если при этом есть или были симптомы ОРВИ. Также при нетипичной клинической картине других кожных заболеваний — таких, например, как розовый лишай Жибера с отсутствием типичной материнской бляшки, тоже необходимо исключить инфекцию COVID-19, — пояснила эксперт.
«Легкие хрустят, как будто кто-то мнет бумагу или пакет» Истории переболевших коронавирусом от первого лица
По словам Натальи Шепиловой, кожные симптомы можно использовать для диагностики стадии заболевания. Некоторые ученые уже предложили проводить оценку вирусной нагрузки и коррелировать это с появлением дерматологических симптомов, так как отмечают более серьезные кожные проявления при тяжелом течении коронавирусной инфекции.
Ранее испанские специалисты описали такой специфический кожный симптом, как «ковидные пальцы». Как рассказали российские дерматологи, внешне эта патология может походить на механическую травму или обморожение. При этом пациенты отрицают возможность таких повреждений. Как пояснила Наталья Шепилова, вероятнее всего, это особая форма ангиита кожи, которая чаще всего имеет инфекционно-аллергическое происхождение и является одним из признаков инфекции COVID-19.
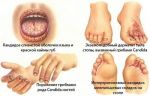
Лечение кандидоза
Медицинская помощь при кандидозе учитывает местоположение очага инфекции,иммунный статус пациента, основные заболевания пациента, факторы риска инфицирования пациента, виды грибков рода Candida у данного пациента, восприимчивость этих видов грибков к медикаментам.
Основной идеологией лечения кандидоза является:
-
устранить контакт с фактором, провоцирующим заболевание (отменить или заменить сильнодействующие препараты: антибиотики, гормоны, цитостатики, иммунодепрессанты и др.; убрать из питания углеводы; устранить контакт с повышенной влажностью; устранить факторы, приводящие к мацерации кожных покровов и т.д;
-
восстановить микрофлору кишечника пациента (бифидумбактерии и лактобактерии) для повышения иммунитета организма и вытеснения патогенной микрофлоры, в том числе и грибков рода Кандида, из кишечника и из организма. В настоящее время в аптеках имеется ряд пробиотических препаратов для восстановления микрофлоры кишечника, но они малоэффективны, т.к. бактерии, которые в них содержатся находятся в высушенном, нежизнеспособном состоянии. Они восстанавливают свою жизнедеятельность в течение 8 часов в кишечнике, но к этому времени большая их часть уже выводится с калом из кишечника, поэтому эффективность заселения такой микрофлоры низкая. Нами был разработан пробиотическийкисломомолочный продукт бифилакт БИОТА с живыми, активными бифидумбактериями и лактобактериями(ссылка «Преимущества бифилакта БИОТА для лечения»). В бифилакте БИОТА бифидумбактерии и лактобактерии находятся в активной для заселения форме и быстро приживаются в кишечнике, вытесняют патогенную микрофлору, восстанавливают иммунитет и пищеварение, помогают вылечить и профилактировать целый ряд инфекций и других заболеваний. В том числе, кандидоз. Для лечения бифилакт БИОТА необходимо применять по 150-200 мл 3 раза в день за 30 минут до еды в течение 1,5-2 месяцев. Для профилактики достаточно выпивать 150-200 мл в день регулярно или курсами по 30 дней 3-4 раза в год (ссылка «Дисбактериоз у БИОТА»).
-
применить местно или местно и внутрь противогрибковые препараты( препараты на основе флуконазол являются препаратами выбора для лечения Candidaalbicans из-за его пригодности для использования у детей, пожилых пациентов, больных с нарушенным иммунитетом. Препараты на основе интраканазола являются препаратами второй линии средств для лечения кандидоза);
-
устранить возможность повторного инфицирования (обработка помещения, одежды, обуви), лечение партнера, устранить избыточную влажность и др.
Кожный кандидоз чаще всего лечится средствами местного применения, например, клотримазол, миконазол, нистатин и др. Для лечения онихомикоза наиболее эффективными считаются сочетание препаратов на основе флуконазола или интраконазола для приема внутрь 3-6 месяцев или в режиме пульсирующей дозы ( 7 дней идет прием препарата потом 3 недели перерыв, цикл повторяют каждый месяц в течение 3-6 месяцев) и местной терапии.
Орофарингеальный кандидоз можно лечить либо с помощью местных противогрибковых средств (нистатин, клотримазол, суспензия амфотерицина) или аэрозолей системных средств ( флуконазол, интраконазол, позаконазол). Candidaesophagitisтребует системной терапии флуконазолом в течение 14-21 дней. Если грибок проявляет устойчивость к флуконазолу, то подбирают терапию с помощью интраконазола, вориконазола, каспофунгина, микафунгина, анидулафунгина ,амфотерицина В.
Острый кандидоз мочеполовой системы (вульвовагинальный кандидоз) можно вылечить либо с применением местных противогрибковых средств , либо однократной дозой флуконазола 150 мг, принятого внутрь. Женщинам с хронической формой назначают флуконазол по 150 мг через день 3 раза, а затем еженедельный прием флуконазола 150 мг еженедельно в течение 6 месяцев.
При кандидозном цистите назначают флуконазол в дозе 200 мг/сутки перорально в течение 10-14 дней.
- Кандидоз на руках: симптомы и лечение, фото
- Лечение микоза и грибковых заболеваний …
- Микоз: виды, симптомы, лечение …
- Грибок на пальцах ног — лечение, как …
- Экзема на руках: причины, лечение …
- Кандидоз желудка: причины развития и …
Кандидоз почек требует системную противогрибковую терапию независимо от пути заражения: или гематогенный , или восходящий (пиелонефрит). Назначают 400 мг /сутки флуконазола в течение 2 недель.
Кандидозный сепсис – тяжелое состояние. Лечение начинают с применения флуконазола в дозе 800 мг/сутки с последующим приемом 400 мг/сутки в течение 2 недель после отрицательного на грибок посева крови или клинических признаков улучшения состояния больного. Этот режим лечения может быть использован для инфекций, вызванных C albicans, C tropicalis, C parapsilosis, C kefyr, C dubliniensis, C lusitaniae и C guilliermondi . При устойчивости грибка к флуконазолу подбирают другие противогрибковые преапраты ( вориконазол, амфотерицин В и др.)
Хронический кандидоз слизистой оболочки лечится оральными аэрозолями флуконазола в дозе 100-400 мг/сутки или инраконазола в дозе 200-600 мг/сутки до улучшения с последующим поддерживающим применением флуконазола или интраконазола внутрь в течение всей жизни.
Кандидоз печени – лечение начинают амфотерицином Вв течение 2-х недель с последующим присоединением флуконазола в дозе 400 мг/сутки 4-12 недель.
Распространеный кандидоз –кандидозный остеомиелит, артрит, эндокардит, перикардит и менингит, требует длительной противогрибковой терапии в течение как минимум 4-6 недель.
Препараты кетоканазола сейчас не рекомендуются для широкого применения из-за высокой токсичности для печени. Они могут быть использованы в ограниченных случаях при устойчивости пациентов к другой терапии.
Особенности лечения онихомикоза
Реклама по телевизору обещает легко и быстро вылечить грибок ногтей при помощи противогрибковых (фунгицидных) кремов, растворов, лаков. Нам обещают, что «Препараты Ламезил, Экзадерил, Миказан, Мекодерил и другие глубоко проникают в структуру ногтя, эффективно уничтожают грибок, за 2 – 3 применения возвращают прежний внешний вид ногтям». Но почему же тогда такое самостоятельное лечение грибка ногтей на ногах дает хорошие результаты максимум в 10 % случаев? Потому что эти средства сами по себе эффективны только на ранних стадиях грибка, когда симптомы еще не очевидны и почти не заметны.
Производители часто хитрят, что препараты производятся в Европе и имеют в составе хорошие действующие вещества. На практике самым эффективным от грибка ногтей (онихомикоза) является Клотримазол (Климбазол). Большинство препаратов просто очень хорошо разрекламированные и стоят 2000-5000р, но не имеют в составе Клотримазол(Климбазол). Специализированные препараты вы не купите в обычных аптеках, за 100-1000р даже если на нем будет написано Клотримазол (Климбазол) в химическом составе он будет отсутствовать так как производство очень дорогостоящее.
Этот препарат применяется в центрах подологии и на правильно подготовленный ноготь. Мы не имеем право писать наименование препарата, но вы можете задать нам любой вопрос вот тут.
Противогрибковые препараты – это основа лечения онихомикоза. Без них, как бы нам не хотелось, победить инфекцию не удастся. Но применять их нужно правильно и обдуманно. Лекарство от грибка ногтей следует наносить на предварительно обработанный и подготовленный ноготь, чтобы оно оказало нужное лечебное действие.
Первое, что вы должны сделать при подозрении на онихомикоз, обратиться к врачу, который подтвердит или опровергнет диагноз. При необходимости назначит дополнительное обследование и лечение. Выбор средства от грибка ногтей на основе отзывов из Интернета, советов друзей или рекламы по телевизору приведет к потере времени и денег, которые потратятся на ненужные препараты. Такие же результаты будут получены при попытках лечения онихомикоза народными методами. Уксус, чеснок, лук, лекарственные травы не способны уничтожить возбудитель.
Важным моментом лечения онихомикоза является дезинфекция обуви и одежды, которая контактировала с инфицированной зоной. Если ее не выполнить, то можно заразиться повторно от своих же вещей. Одежду необходимо постирать при высокой температуре (выше 60 °C), прогладить, обувь обработать специальными дезинфицирующими средствами.