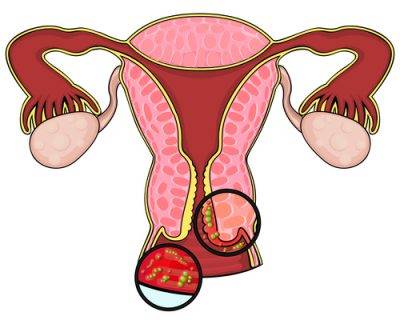
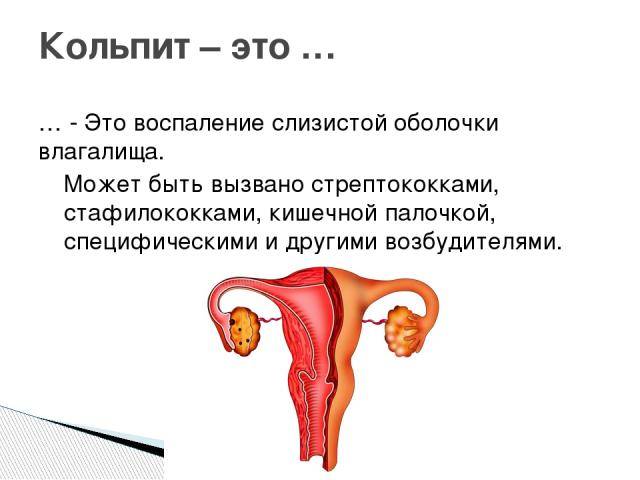
Причины неспецифического кольпита
Чаще всего воспалительные процессы во влагалище связаны с проникновением патогенных микроорганизмов извне, обычно заражение происходит при незащищенном половом акте. Такая форма патологии носит название специфического кольпита.
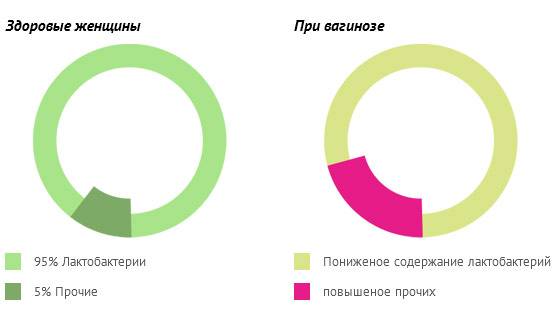
Причины возникновения и развития неспецифического кольпита имеют совсем другую природу, они связаны с нарушением баланса влагалищной микрофлоры. Естественная влагалищная среда на 98% заселена лактобактериями, а 2% представлены условно-патогенными микроорганизмами. Эти 2% бактерий не могут в обычном состоянии нанести женскому организму какой-либо вред, но под влиянием определенных факторов они начинают быстро размножаться и образовывать колонии.
Уровень кислотности влагалища здоровой женщины в среднем имеет показатель pH 3,8 — 4,5, но под влиянием определенных негативных факторов эти значения сдвигаются, и для условно-патогенных микроорганизмов создается благоприятная среда для размножения. Количество патогенных организмов активно растет, они начинают подавляюще воздействовать на лактобактерии, резко снижая защитные силы организма.
Если иммунитет у женщины в норме, организм может самостоятельно справиться с инфекцией, но при его снижении начинается развитие воспалительного процесса, диагностируется неспецифический кольпит.
В зависимости от характера возбудителя инфекции неспецифический кольпит подразделяется на три вида:
- бактериальный, причинами которого являются стафилококк и другие кокковые инфекции, кишечная и синегнойная палочки и другие бактерии;
- вирусный, возникающий из-за попадания в организм вируса герпеса или папилломы человека;
- грибковый, возбудителем которого могут стать различные дрожжеподобные грибы.
Если в результатах анализа микрофлоры обнаруживается несколько возбудителей, то заболевание носит название смешанного кольпита.
Неспецифическим кольпитом женщина может заболеть в разном возрасте, но причины развития инфекции при этом отличаются:
- У девочек до 10 лет патология развивается из-за несформированного баланса влагалищной микрофлоры и неразвитости слизистой, через которую бактерии легко проникают в организм.
- У взрослых женщин болезнь чаще всего обусловлена гормональной перестройкой и снижением защитных сил организма во время беременности.
- В постклимактерическом периоде слизистая влагалища истончается в силу естественных возрастных причин, поскольку уменьшается количество влагалищных выделений, являющихся смазкой для вагинальных стенок, кроме того, с течением лет у женщины снижается иммунитет.
Частой причиной неспецифического кольпита независимо от возраста является несоблюдение правил личной гигиены, причем заболевание может возникнуть не только при ее отсутствии, но и при слишком частом мытье, особенно с использованием агрессивных моющих средств и с постоянным спринцеванием влагалища. Оба этих фактора могут привести к нарушению влагалищной микрофлоры и дать толчок к развитию колоний патогенных бактерий.
Мнение эксперта
Дарья Широчина (акушер-гинеколог)
Для интимной гигиены нужно выбирать средства с нейтральной кислотностью и использовать их не чаще одного раза в день.
Также инфекция может попасть в организм через микротравмы слизистой влагалища, которые могут быть получены при неправильном введении гигиенических тампонов или противозачаточных средств.
Среди прочих факторов, провоцирующих развитие неспецифического кольпита, в медицине выделяют:
- беспорядочные сексуальные контакты;
- проблемы со стороны эндокринной системы, хронические заболевания почек, желудка и других систем организма;
- гормонотерапия или прием антибиотиков без согласования с врачом;
- недостаток витаминов;
- неправильное строение половых органов;
- проблемы с иммунной системой;
- постоянное нервное перенапряжение.
Различают первичный неспецифический кольпит, который наблюдается у девочек и женщин в постклимактерическом возрасте и является самостоятельной патологией, и вторичный, возникающий как следствие других воспалительных заболеваний инфекционной этиологии.
Рекомендуем прочитать об остром вагините. Вы узнаете о причинах и видах острого вагинита, симптомах, осложнениях патологии, методах диагностики, лечении.
А здесь подробнее о трихомонадном вагините.
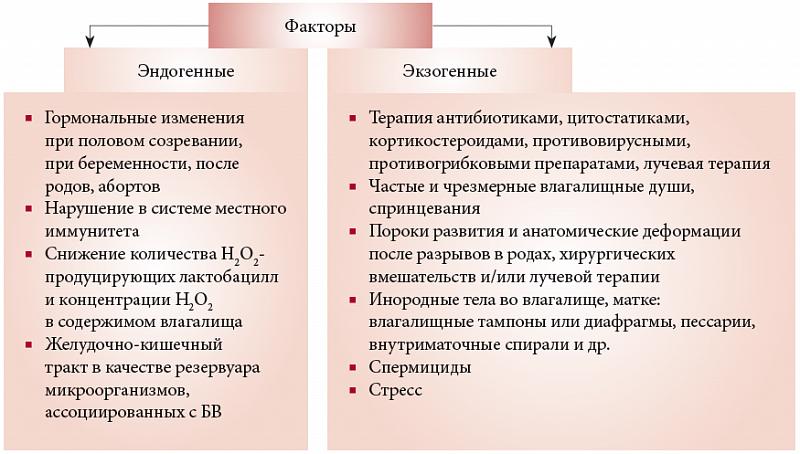
Причины и факторы риска
Выделяют несколько факторов, способствующих снижению локального иммунитета и усиленному размножению во влагалище патогенной микрофлоры (включая условно–патогенную):
- анатомические особенности влагалища либо его патологические изменения (опущение стенок, снижение тонуса влагалищных мышц, присутствие свищей между влагалищем и прямой кишкой или мочевым пузырем, зияние половой щели);
- бесконтрольный либо неоправданный прием антибиотиков широкого спектра воздействия и некоторых других медикаментов;
- нарушение питания оболочек слизистой вследствие дефицита витаминов, ослабления кровоснабжения или после сильных кровотечений;
- несоблюдение условий личной гигиены;
- снижение общего иммунитета;
- болезни внутренних органов (включая матку, ее придатки) в острой и хронической формах;
- травмы слизистых оболочек механической, термической, химической природы, возникающие в результате медицинских манипуляций, спринцевания, проведения влагалищных душей, при наличии некомфортных условий при половом акте (недостатке увлажненности, «сухом» скольжении);
- нарушения в работе элементов эндокринной системы (гипо- либо дисфункция яичников, поджелудочной железы, щитовидки, надпочечников, диабет);
- половые инфекции различного генеза (генитальный герпес, микоплазмоз, трихомониаз, гонорея, хламидиоз, уреаплазмоз);
- расстройства овариально–менструального цикла;
- возникновение аллергических проявлений в отношении гигиенических косметических средствх либо контрацептивово (свечей, презервативов, прокладок, лубрикантов, тампонов);
- беременность;
- частые запоры;
- ношение плотно прилегающего к телу белья.
У девочек развитие патологии может происходить при проникновении инфекции с кровотоком (при скарлатине, ангине), при попадании условно–патогенной микрофлоры через желудочно–кишечный тракт, в случае аллергических реакций либо при проникании чужеродных предметов внутрь влагалищной полости. У пожилых женщин появление заболевания связано с возрастными изменениями гормонального фона (диагностируется атрофическая форма недуга).
Интравагинальные препараты для этиотропного лечения кольпита
Помимо свечей лекарственные препараты могут выпускаться в форме вагинальных таблеток, шариков и т.д. Так, при неспецифических кольпитах врач может назначить:
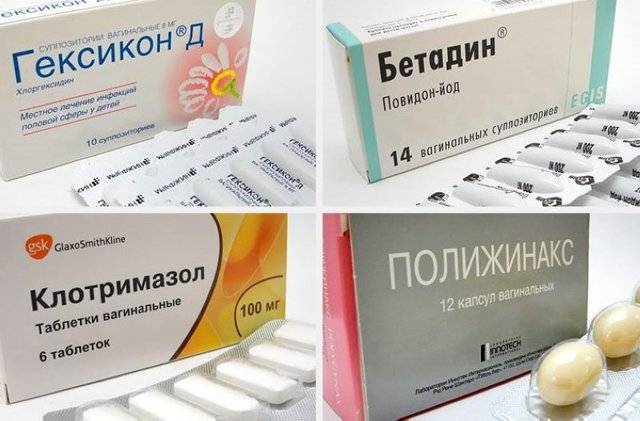
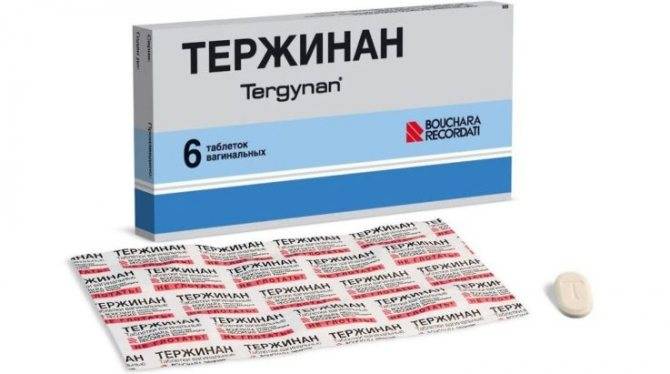
- Тержинан. В состав препарата входит нистатин, тернидазол, преднизолон и неомицина сульфат. Курс лечения данным лекарством составляет 10 дней, вводить во влагалище следует по одной свече перед сном;
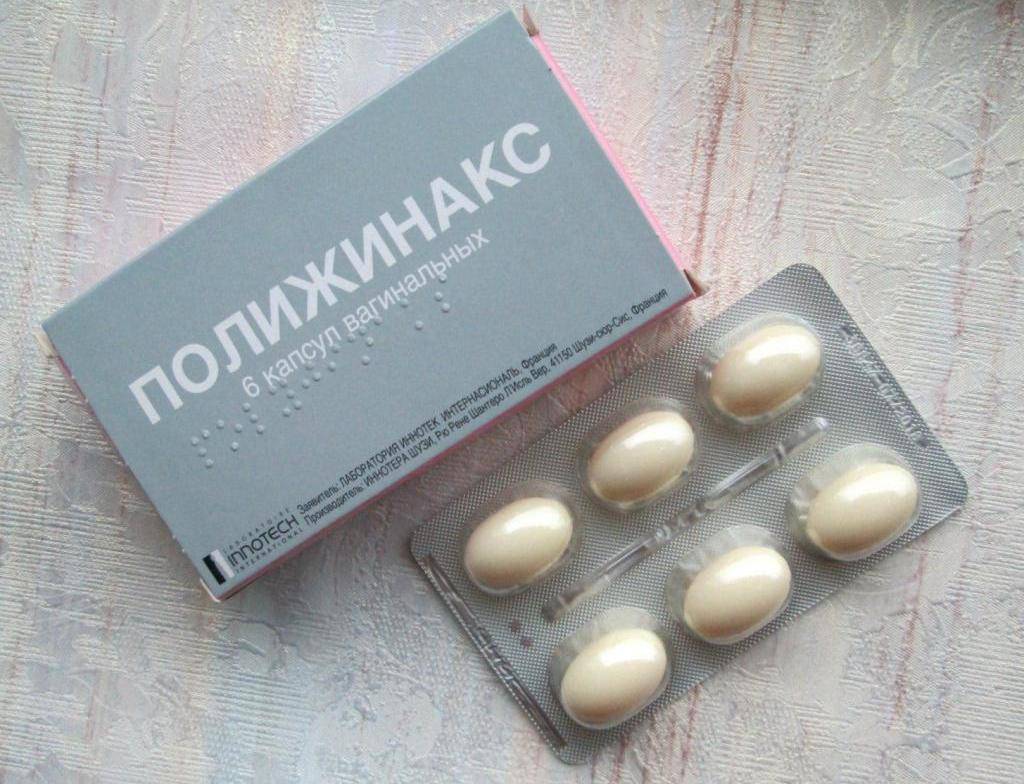
- Полижинакс. Препарат представляет собой комбинацию нистатина, полимиксина В и неомицина. Лечение может продолжаться от 6 до 12 дней по 1-2 капсуле в сутки;
- Микожинакс. В его составе находится метронидазол, хлорамфеникол, нистатин и дексаметазон. Курс лечения такой же, как и при применении Полижинакса;
- Мератин-комби. Лечение данным препаратом проводится в течение 10 дней, вводить следует по одной вагинальной таблетке перед сном;
- Бетадин. Терапия этим препаратом предполагает введение во влагалище 1-2 капсул на протяжении 6-12 дней.
Лечение кольпита свечами и другими интравагинальными препаратами должно проводиться строго по предписанию врача. При несоблюдении этого условия проблема может усугубиться.
- Если лабораторные исследования выявили, что воспалительный процесс был спровоцирован гарднереллой, врач может следующие свечи от данного вида кольпита:
- Гиналгин. Вводить свечу необходимо на ночь на протяжении 10 дней;
- Тержинан. по 1-2 капсуле на протяжении 12 дней;
- Клион-Д 100. На протяжении 10 дней по одной вагинальной таблетке.
- Дрожжевой кольпит лечится препаратами в виде свечей или мазей полиенового или имидазолового ряда:
- Нистатин в течение одной-двух недель по одной свече в сутки;
- Пимафукорт, выпускающийся в виде крема или мази. Наносить препарат необходимо от 2-4 раза в сутки на протяжении двух недель;
- Натамицин может быть в форме мази или вагинальных свечей. На протяжении шести дней крем необходимо наносить на поверхность слизистых по два-три раза в сутки, перед сном вводить во влагалище по одной свече;
- Клотримазол применяется по одной свече 6 дней подряд;
- Канестен назначается однократно.
- В случае трихомонадного вагинита обычно назначается терапия курсами по 10 дней в течение трех менструальных циклов. Препараты для лечения могут быть следующими:
- Метронидазол в форме вагинальных свечей;
- Макмирор комплекс — препарат, обладающий достаточно широким спектром действия против грибов, трихомонад, хламидий и т.д. применяется в течение 8 дней по одному суппозиторию перед сном;
- Тинидазол по одной свече на ночь;
- Трихомонацид в форме свечей по 0,05 г;
- Нитазол — препарат, который может выпускаться в форме свечей или аэрозольной пены. И то и другое применять по два раза в сутки на протяжении 10 дней;
- Нео-Пенотран по одной свече утром и перед сном на протяжении одной-двух недель.
-
Вирусные кольпиты, вызванные, например вирусом герпеса, лечатся соответствующими противовирусными препаратами, которые выпускаются чаще всего в форме мазей или аэрозолей. Так, врач обычно назначает:
- Ацикловир. Аппликации на область поражения необходимо наносить несколько раз в сутки в течение недели;
- Бонафтон. Данная мазь также применяется местно несколько раз в день на протяжении 10 суток;
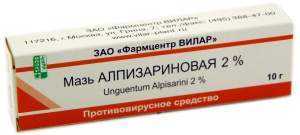
- Алпизарин — препарат растительного происхождения в форме мази. Применять два-три раза в день.
Свечи от вагинита являются эффективным средством для подавления инфекции и устранения воспалительного процесса. Успешным лечение можно считать тогда, когда у женщины исчезают симптомы вагинита, а повторные лабораторные исследования не выявили наличия возбудителя и воспалительного процесса.
Общие рекомендации
Помимо свечей, для лечения кольпита используются антибактериальные препараты в форме таблеток или инъекций.
Если болезнь вызвана гонококками, то показан прием антибиотиков тетрациклинового ряда. При грибковых инфекциях назначают Орунгал или Флуконазол в виде суппозиториев. Трихомонады устраняются с помощью Трихопола и Метронидазола. Для восстановления микрофлоры назначают Бифидумбактерин или Ацилакт.
Чтобы ускорить процесс выздоровления и избежать рецидивов заболевания, врачи рекомендуют соблюдать следующие принципы:
Во время лечения необходимо носить удобное нижнее белье из качественных натуральных материалов.
Важно соблюдать гигиенические нормы. Мытье половых органов осуществляется не реже двух раз в сутки
Перед сном нужно использовать ежедневные гигиенические прокладки, поскольку часть суппозиториев может вытекать, пачкая белье.
Желательно включить в рацион кисломолочные продукты, овощи и фрукты.
Если кольпит вызван грибком или инфекционным заболеванием, лечение должен пройти и половой партнер женщины.
При повторном появлении симптомов недуга не следует затягивать с обращением к гинекологу.
Самые эффективные средства
Местные препараты для лечения недуга отличаются целенаправленным действием. Суппозитории вводят во влагалище, где при растворении активизируются компоненты средства.
Существует несколько разновидностей суппозиториев, эффективно справляющихся с кольпитом. К преимуществам такого формата лечебных средств относят следующее:
- Свечи не оказывают негативного воздействия на печень.
- Скорость поступления активных веществ сравнима с внутримышечной инъекцией. Это обусловлено сосредоточением большого количества кровеносных сосудов во влагалище.
- В результате передозировки вероятность развития побочных эффектов минимальна.
- Органолептические свойства препарата не имеют значения, так как его не используют перорально.
Схема лечения кольпита
Специфическое лечение
| Возбудитель заболевания | Препараты и схема лечения |
| Неспецифический бактериальный кольпит |
• полижинакс по 1—2 вагинальные капсулы в сутки в течение 7—12 дней; • тержинан по 1 свече на ночь в течение 10 дней; • мератин-комби по 1 влагалищной таблетке на ночь в течение 10 дней; • микожинакс по 1—2 вагинальные капсулы в течение 7—12 дней; • бетадин, вокадин (йодполивинилпирролидон) по 1-2 вагинальные капсулы в течение 7—12 дней. |
| Гарднереллезный кольпит |
• Ung. Dalacini 2% ввести с помощью аппликатора во влагалище 1 раз в сутки в течение 7 дней или мазевые тампоны 2 раза в сутки утром и вечером по 2—3 часа, в течение 7—10 дней; • гиналгин по 1 вагинальной свечи на ночь, в течение 10 дней; • тержинан (мератин-комби, микожинакс) по 1—2 вагинальные капсулы в течение 12 дней; • метронидазол по 0,5 г 2 таблетки 2 раза в день в течение 10 дней; • клион-Д 100 ввести на ночь глубоко во влагалище по 1 таблетки в течение 10 дней. |
| Трихомониазный кольпит |
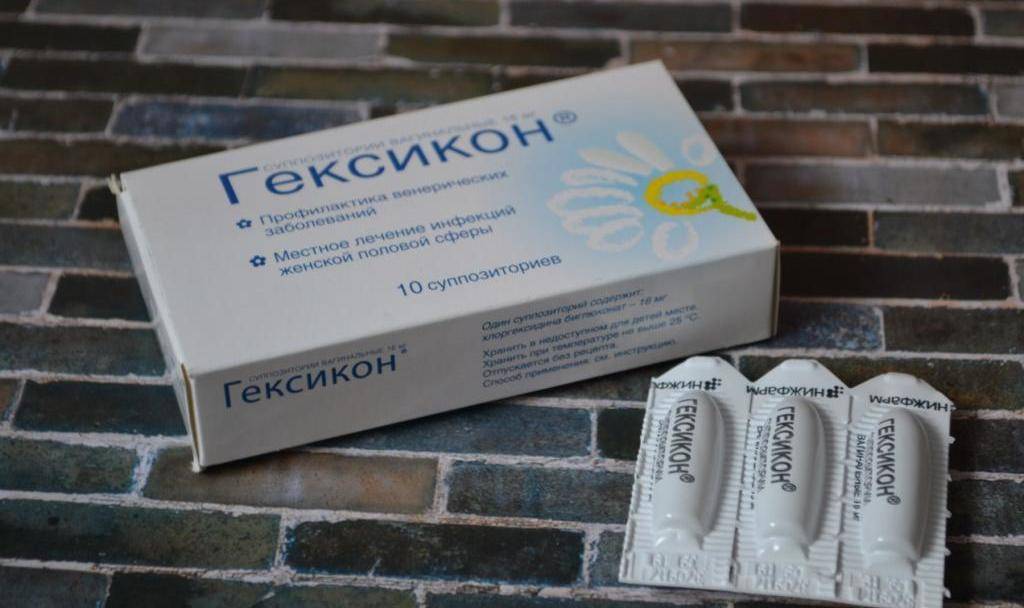
Курс лечения по 10 дней в течение 3-х менструальных циклов. • метронидазол (гиналгин, клион, эфлоран, трихопол, флагил, питрид) утром и вечером по 1 вагинальной свече в течение 10 дней; • тинидазол (фазижин) по 1 свече на ночь в течение 10 дней; • макмирор комплекс по 1 вагинальной суппозитории на ночь в течение 8 дней; • тержинан (мератин-комби, микожинакс) по 1 вагинальной свече на ночь в течение 10 дней; • трихомонацид вагинальные свечи по 0,05 г в течение 10 дней; • нитазол (трихоцид) 2 раза в день свечи во влагалище или 2,5 % аэрозольную пену по 2 раза в день; • Нео-пенотран 1 свеча на ночь и утром в течение 7—14 дней; • гексикон по 1 вагинальной свече 3—4 раз/а в день в течение 7—20 дней. |
| Кандидозный кольпит |
• нистатин по 1 вагинальной свечи на ночь в течение 7—14 дней; • натамицин по 1 влагалищной свече на ночь в течение 6 дней или крем, который наносят на поверхность слизистых оболочек и кожи тонким слоем 2—3 раза в день; • пимафукорт 2-4 раза в сутки в виде крема или мази в течение 14 дней; • клотримазол — по 1 вагинальной таблетке на ночь в течение 6 дней; • канестен по 500 мг однократно в виде вагинальной таблетки; • миконазол 2-3 раза в день вагинальный крем в течение 6 дней. |
| Генитальный герпес |
препараты прямого противовирусного действия: • ацикловир (цикловир, зовиракс, виворакс, виролекс, ацик, герпевир) — крем для аппликаций на область поражения 4—5 раз в день в течение 5—10 дней; • бонафтон — 0,5 % мазь, местно 4—6 раза в день в течение 10 дней; • эпиген (аэрозоль) — 4-5 раза в день в течение 5 дней; интерфероны и их индукторы: • а-интерферон в свечах — вагинально в течение 7 дней; • виферон — свечи, по 1—2 раза в день, 5—7 дней; • полудан — 200 мкг местно 2—3 раза в день в течение 5—7 дней; • гепон— 2—6 мг разводят в 5—10 мл физраствора, в виде спринцеваний или влагалищных тампонов 1 раза в сутки в течение 10 дней. препараты противовирусного действия растительного происхождения: • алпизарин — 2 % мазь местно 3—4 раза в день; • мегосин — 3 % мазь для аппликаций на шейку матки после спринцевания, нанести на 12 часов 3—4 раза в неделю. |
Какие свечи в гинекологии лучшие от кольпита
Часто предпочтение отдается комплексным свечам, которые включают в себя несколько действующих веществ. Как правило, это противогрибковый, противомикробный, антибактериальный компонент, а также гормон. Такой комбинацией можно быстро снять основные тревожащие симптомы кольпита (зуд, жжение, боль и другие).
Средняя продолжительность лечения свечами – 7 — 14 дней, при этом в большинстве случаев достаточно закладывать по одному суппозиторию на ночь.
К наиболее действенным и популярным можно отнести следующие:
| Препарат | Применение |
| Тержинан | Содержит 4 действующие вещества: тернидазол (от трихомонад и простейших) неомицин (противомикробное), нистатин (противогрибковое), преднизолон (гормон). Последний компонент оказывает дополнительное противовоспалительное действие, а также помогает быстро избавиться от жжения, зуда. Выпускается в виде вагинальных таблеток — удобная форма, аналог обычным свечам. Цена за 10 штук в пределах 500 рублей. |
| Полижинакс | Состоит из 3 действующих веществ: неомицин, полимиксин (противомикробое) и нистатин. По эффекту похож на Тержинан, но без гормонального компонента. За 12 свечей придется отдать около 600 — 700 рублей. |
| Макмирор комплекс | Содержит нистатин и нифурател. Последний активен по отношению ко многих бактериям, простейшим, в том числе к трихомонадам. За 8 свечей придется заплатить порядка 800 рублей. |
| Гинокапс | Выпускается в вагинальных капсулах и содержит миконазол 100 мг — противогрибковый компонент, а также метронидазол 100 мг. Сходный по составу препарат — Румизол. Но он содержит 500 мг метронидазола, это значительно более высока доза. Препарат активен по отношению к трихомонадам, многим условно-патогенным бактериям. Стоимость Гинокапса в пределах 500 рублей, Румизола — 600. |
| Микожинакс | Содержит 4 компонента: метронидазол (противомикробное и противопротозойное действие), нистатин (антибиотик с воздействием на грибы), хлорамфеникол (уничтожает многих условно-патогенных бактерий), дексаметазон — гормон. По своему эффекту он близок к Тержинану, но обеспечивает действие другими веществами. Поэтому Микожинакс может использоваться при возникновении резистентности к другим препаратам. |
| Нео-пенотран и Клион-Д | Содержат метронидазол и миконазол (противогрибковое средство). Назначают препарат чаще при неспецифическом кольпите. В Нео-пенотран Форте дополнительно входит лидокаин, который оказывает местное анестезирующее действие. Цена в пределах 800 — 1000 рублей за 14 свечей. |
| Мератин-комби | Содержит в составе орнидазол (аналог метронидазола), нистатин, неомицин и преднизолон. Используется для лечения трихомонадного кольпита, молочницы, а также неспецифического воспаления. Стоимость около 400 рублей за 10 вагинальных таблеток. |
Самостоятельно сложно выбрать подходящие свечи. Наиболее действенные и безопасные может подобрать только врач.
Для лечения атрофического кольпита в состав свечей вносится эстрогенный компонент. Из наиболее эффективных и популярных можно выделить следующие:
- Гинофлор Э, помимо эстриола содержит дополнительно лактобактерии. Это позволяет добиться максимальной эффективности за курс лечения. Но цена их в пределах 1000 рублей за 6 свечей. Обычно курс включает неделю-две, для профилактики следует раз в 6-12 месяцев пользоваться этими суппозиториями даже без жалоб.
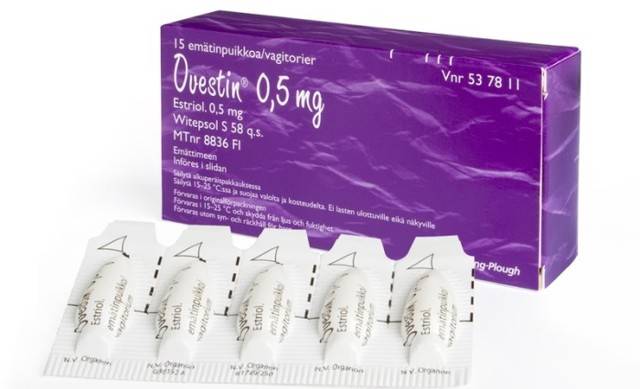
- Овестин содержит эстриол. За 5 штук придется заплатить около 400 рублей. Полные аналоги лекарства — Эстриол, Эстровагин.
Симптомы заболевания
Поскольку неспецифический кольпит может быть вызван различными видами возбудителей и протекать в разных формах, его проявления могут различаться.
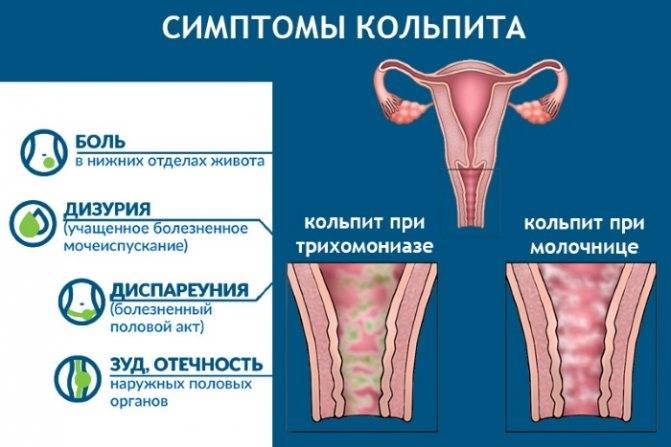
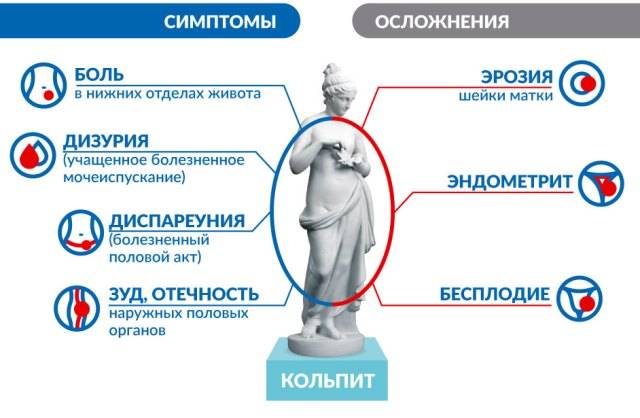
Для острой стадии заболевания характерны следующие симптомы:
- сильный зуд и жжение в области наружных половых органов;
- сильные выделения из влагалища с характерным запахом;
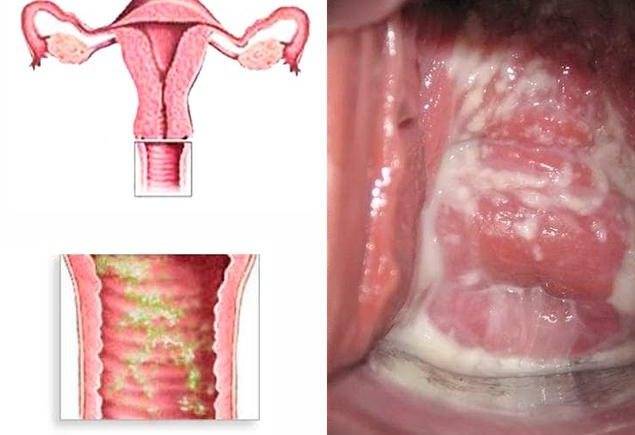
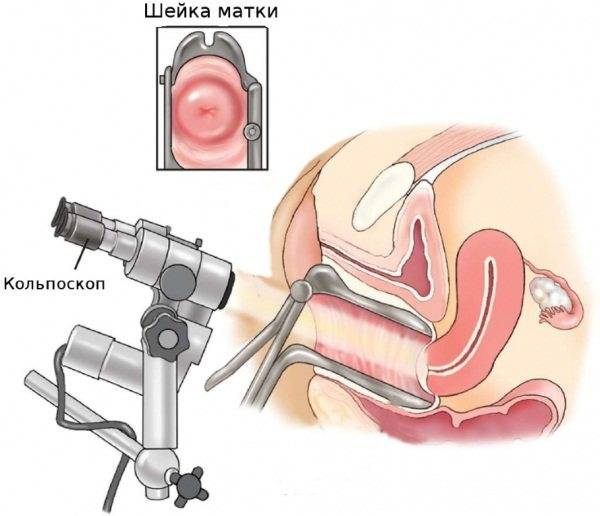
- отечность и покраснение слизистой влагалища, при гинекологическом осмотре на его стенки обнаруживаются высыпания.
Если воспалительный процесс затрагивает мочеиспускательный канал, женщина жалуется на боли и жжение во время посещения туалета, дискомфорт во время интимной близости, боли в нижней части живота.
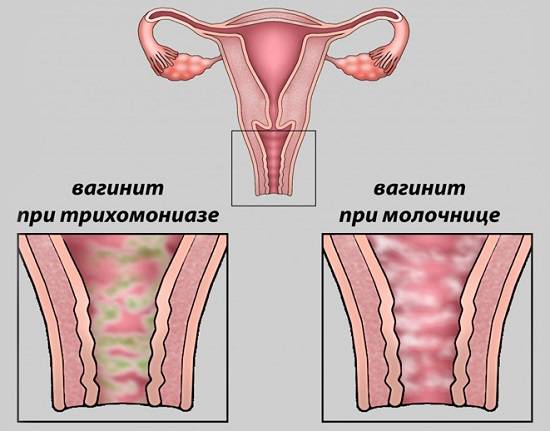
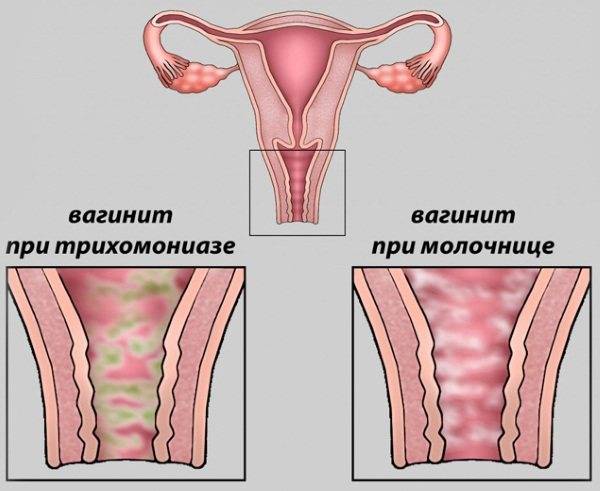
Выделения при неспецифическом кольпите зависят от типа инфекции, например, их творожистый характер свидетельствует о грибковом поражении, поэтому такая форма патологии называется молочницей.
Острая стадия заболевания длится в среднем две недели, при своевременном и адекватном лечении происходит полное выздоровление. Однако если вовремя не принять соответствующие меры, неспецифический кольпит переходит в подострую форму, когда симптомы становятся слабовыраженными. Такая стадия может длиться до полугода.
При отсутствии лечения болезнь переходит в хроническую стадию, которая может протекать совсем без симптомов, но напоминать о себе периодическими рецидивами. Такой характер течения болезни грозит женщине серьезными осложнениями со стороны мочеполовой системы.
Для хронической формы неспецифического кольпита характерны следующие симптомы:
- в результатах анализа крови обнаруживается значительное количество лейкоцитов;
- при бактериологическом анализе влагалищной микрофлоры обнаруживается полное отсутствие лактобактерий, среда при этом становится щелочной.
При хроническом течении болезни женщины жалуются на общую слабость, потерю аппетита, снижение массы тела. При осмотре определяются увеличенные лимфатические узлы, температура тела может быть субфебрильной.
О причинах и симптомах кольпита смотрите в этом видео:
Причины возникновения возрастного атрофического кольпита у женщин
Атрофический кольпит представляет собой заболевание, характеризующееся изменением эпителия внутренних стенок влагалища, постепенным истончением тканей и появлением сопутствующих симптомов, значительно осложняющих жизнь женщины. Если верить статистике, около 40% пациенток после появления первых признаков менопаузы отмечают симптоматику кольпита.
Наиболее вероятными причинами заболевания считаются следующие:
Снижение уровня эстрогена в крови считается наиболее важной причиной, поскольку именно этот гормон обеспечивает постоянство микрофлоры и поддержку тканей в нормальном состоянии. В период менопаузы количество вырабатываемого эстрогена резко снижается, что и приводит к истончению эпителия.
Недостаточное поступление витаминов и минеральных веществ в кровь также провоцирует ухудшение состояния тканей
Даже незначительное растяжение может провоцировать образование трещин.
Проникновение во влагалище болезнетворных микроорганизмов. В большинстве случаев истончение эпителия сопровождается снижением количества естественной смазки. Микрофлора нарушается, поэтому ткани становятся беззащитными перед любыми микробами.
Воспалительные заболевания влагалища запущенной формы, которые приводят к ухудшению питания тканей и структурным изменениям.
Повышенная кислотность влагалища. Подобное нарушение может наблюдаться не только в период климакса. Зрелые женщины, которые уже перенесли все острые симптомы менопаузы, также могут страдать от повышенной кислотности, но она уже не спровоцирована резкими гормональными перепадами, ведь к этому времени баланс обычно восстанавливается.
Хронические заболевания мочевыделительной и половой системы, особенно воспалительного характера. Цистит, уретрит и другие состояния могут стать основной причиной кольпита у женщин старше 45 лет.
Несмотря на то, что специалисты почти всегда наверняка знают причину развития заболевания, определение точного фактора считается крайне важным.
Этиотропная терапия
Как и при любом другом инфекционном процессе, залог успешного исхода – это адекватная этиотропная терапия, то есть – применение антибактериальных средств. На данный момент выбор их достаточно широк.
Неспецифический бактериальный вагинит не является исключением, все чаще его лечат с помощью антибиотиков нового поколения.
Однако целью терапии остается нормализация количественного состава факультативной флоры.
Это обеспечивает минимум побочных реакций, удобство и простоту использования, сокращение числа противопоказаний, возможность применения при сопутствующих болезнях.
Кроме того, частое применение антибиотиков при хронической инфекции приводит к изменению состава собственной микрофлоры и появлению устойчивых бактерий, которые в дальнейшем требуют коррекции терапии.
Антибиотики для лечения вагинита
Антибиотики должны подбираться врачом, индивидуально для каждой пациентки, исходя из клинической ситуации, результатов анализов. Но в современных реалиях, когда потенциально опасные препараты рекламируются по телевизору и отпускаются в аптеке без рецепта, чаще всего используются комбинированные средства.
В клинической практике комбинированные антимикробные препараты применяются только для лечения серьезных грамотрицательных бактериальных инфекций. Но антибиотики с широким спектром действия также выбирают женщины, которые по какой-то причине не смогли обратиться за квалифицированной медицинской помощью.
Такой подход приводит к тому, что в краткосрочной перспективе действительно обеспечивается быстрое выздоровление. Однако никто не задумывается о возможном развитии резистентности.
Если человек будет постоянно применять агрессивные антибиотики, то болезнетворные микроорганизмы просто перестанут реагировать на лекарство. Именно поэтому рекомендуется сдать нужные анализы, выявить триггер кольпита и пройти индивидуально подобранную монотерапию.
Клиндамицин
Данный антибиотик широкого спектра действия, выпускается в форме:
- Таблеток;
- Вагинальных свечей;
- Гранул для приготовления сиропа;
- Раствора для инъекций;
- Наружного геля.
Для лечения кольпита применяются препараты Клиндамицина в форме свечей (торговое название Клиндацин). Стандартный курс терапии длится 7 дней, при условии, что пациентка вводит по одной свече в сутки.
Не менее эффективен и вагинальный крем (торговое название Далацин, Клиндацин), который также нужно вводить раз в сутки (перед сном) в количестве одного мерного колпачка.
Особенно эффективен антибиотик для уничтожения аэробных и анаэробных стрептококков (кроме энтерококков). Клиндамицин ингибирует рост бактерий и выводится из организма печенью и почками.
Метронидазол (торговые названия: Трихопол, Метрогил)
Данный антибиотик активно применяется для борьбы против различных анаэробных бактерий и простейших микроорганизмов. Формы выпуска препарата:
- Порошок для приготовления инъекционного раствора;
- Суспензия;
- Вагинальные капсулы;
- Пероральные таблетки.
Стандартная схема терапии: прием таблеток в дозировке 500 мг 2 раза в сутки на протяжении 7 дней. По согласованию с врачом терапия дополняется ежедневным введением свечей в количестве 1 шт. в сутки. Однако самовольное лечение по такой схеме может привести к передозировке.
Метронидазол особенно эффективен при вагините, спровоцированном Гарднереллой, трихомонадами.
Нистатин
Особый противогрибковый антибиотик, который считается наиболее щадящим среди описанных средств. Формы выпуска Нистатина:
- Мазь;
- Таблетки;
- Вагинальные суппозитории.
Из-за того, что препарат щадяще действует на организм, стандартный срок терапии увеличивается до 14 дней. Свечи вводятся во влагалище 2 раза в сутки (утром и вечером) после проведения гигиенических процедур.
Таблетки от вагинита рекомендуется включать в курс терапии только в том случае, если воспаление достигло стенок внутренних органов. В таком случае минимальная дозировка составляет: одна пилюля 4 раза в сутки. Максимально допустимая дозировка: 10 таблеток в день.
При менструации прерывать курс лечения не нужно. А вот от половых контактов (особенно без презерватива) лучше отказаться. Нистатин обычно применяют для лечения вагинита, спровоцированного грибковой инфекцией.
Если болезнь развивалась после полового контакта с одним единственным партнером, то рекомендуется провести лечение мужчины. Для этого применяется мазь: 2 раза в сутки в течение 14 дней обрабатывается головка полового члена, крайняя плоть.
Особенности выбора вагинальных свечей при кольпите
Кольпит условно можно разделить на три вида: специфический, вследствие активации условно-патогенной флоры, а также атрофический. Для каждого существуют свои лечения, которые направлены на ликвидацию факторов, провоцирующих воспаление. Только учитывая особенности возникновения кольпита можно выбрать наиболее действенные схемы терапии
Для этого важно пройти полное обследование, которое и установит все нюансы течения заболевания у женщины
Неспецифический
Возникает при активации условно-патогенной флоры. В норме такие бактерии могут находиться в небольшом количестве в вагинальном секрете. При определенных условиях они начинают активно размножаться, вызывая тем самым дисбиоз и воспаление. Чаще всего это стрепто- и стафилококки, кишечная палочка, клебсиелла, дрожжевые грибы и некоторые другие.
Чтобы убедиться в том, что кольпит неспецифический, необходимо исключить других патогенов, например, хламидий, трихомонад и т.д. Это можно сделать, выполнив углубленное обследование, в том числе методом ПЦР.
После этого можно приступать к лечению. При этом часто достаточно использования только свечей местно. Основные принципы терапии неспецифического кольпита следующие:
- Свечи с противомикробным, антибактериальным, противовоспалительным действием. Это могут быть препараты на основе антисептиков (хлоргексидин, йод, Гексикон и т.п.). В некоторых случаях предпочтительнее сделать выбор в пользу суппозиториев с антибиотиками или комплексным действием. Все зависит от клинической картины и степени выраженности воспаления.
- Для последующего восстановления микрофлоры влагалища рекомендуется использовать свечи на основе молочнокислых бактерий. Спектр препаратов большой, выбор на усмотрение врача и женщины.
Специфический
Специфический кольпит отличается тем, что он вызван определенным возбудителем. Это могут быть бактерии, вирусы, простейшие и т.п. Чаще всего приходится сталкиваться со следующими:
- хламидии,
- микоплазмы,
- уреаплазмы,
- трихомонады,
- гонококки,
- бледная трепонема (вызывает сифилис),
- вирусы папилломы человека и простого герпеса 1 и 2 типов и другие.
При специфическом кольпите свечи – дополнение к основному лечению. Для полной эрадикации инфекции необходимо использовать антибактериальные и противомикробные препараты системно (в виде инъекций, таблеток для внутреннего приема и т.д.). Если применять только свечи, можно уменьшить проявления воспаления, но избавиться полностью от недуга вряд ли получится. В подобных ситуациях высок риск перехода заболевания в хроническую форму и развития осложнений.
Выбирая свечи для лечения специфического кольпита, следует учитывать возбудителя и его чувствительность к препарату. Это могут быть монокомпонентные суппозитории или комбинированные. Последним отдается предпочтение при сочетании нескольких патогенов, а также при сопутствующем дисбиозе, молочнице и т.п.
По окончанию курса основного лечения следует закрепить результат, используя свечи с молочнокислыми бактериями. Так можно предотвратить возникновение бактериального вагиноза, кандидоза и других форм нарушения флоры влагалища.
Атрофический
Синонимы атрофического кольпита – сенильный, старческий. Возникает у женщин в менопаузе или после удаления обоих яичников в любом возрасте. Основная причина для развития атрофического кольпита — недостаток эстрогенов, результатом чего является истончение слизистой влагалища и ее повышенная травматизация, резкое снижение количества палочек Дедерлейна, уменьшение слизи. Как итог — боль, дискомфорт, сухость в области наружных и внутренних половых органов.
Лечение атрофического кольпита только тогда будет эффективным, если к основной схеме добавлены гормоны в минимальной дозировке. Это могут быть как пероральные формы (например, Фемостон), так и суппозитории с добавлением эстрогенов.
Смотрите на видео о кольпите у женщин: