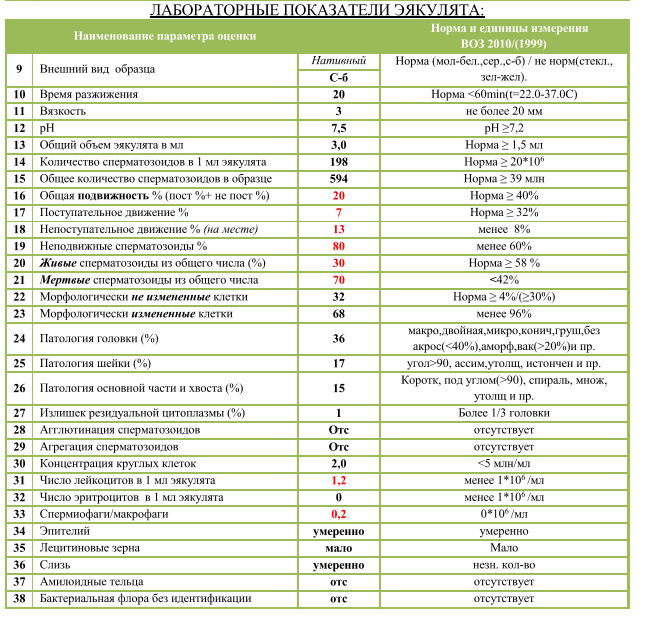
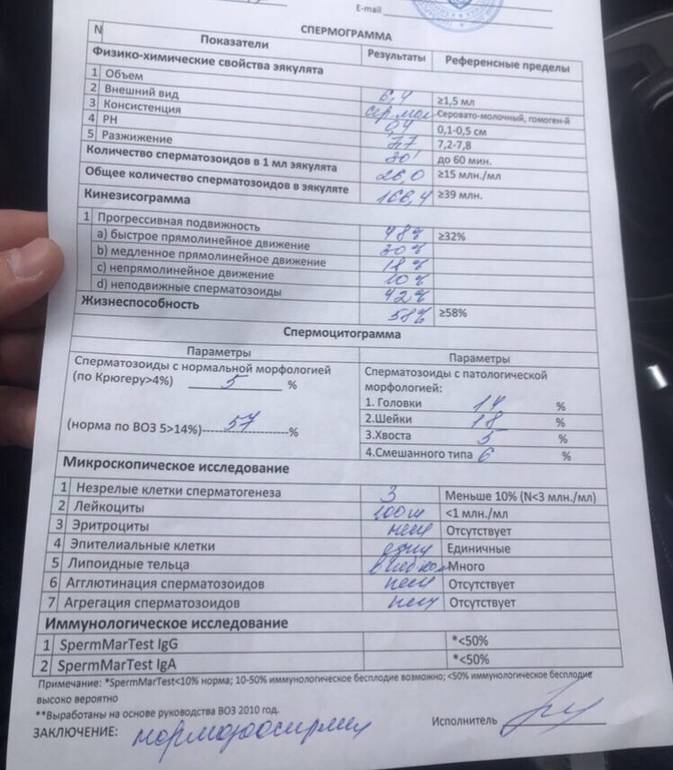
Как расшифровать расширенную спермограмму?
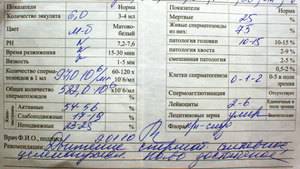
После проведения микроскопического исследования семенной жидкости выдается два результата: на одном бланке результаты обычной спермограммы, а на другом бланке расшифровка спермограммы по Крюгеру.
Если определялась морфология по Крюгеру, расшифровка результатов выглядит следующим образом:
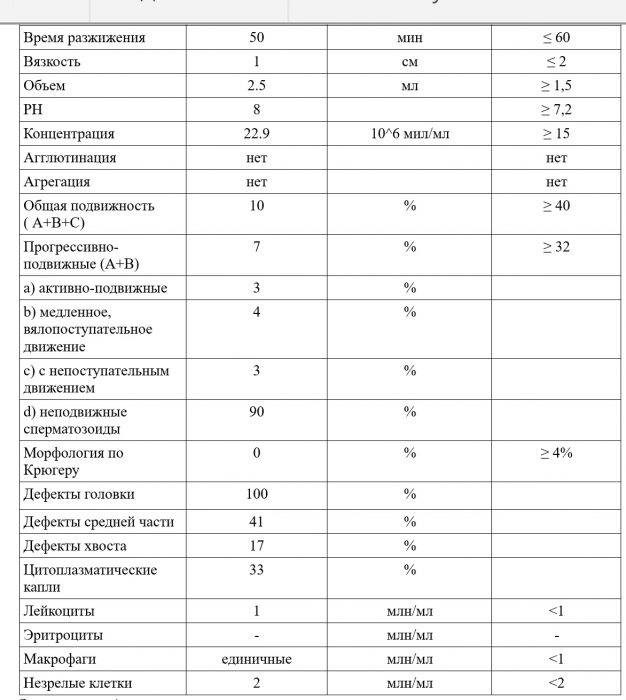
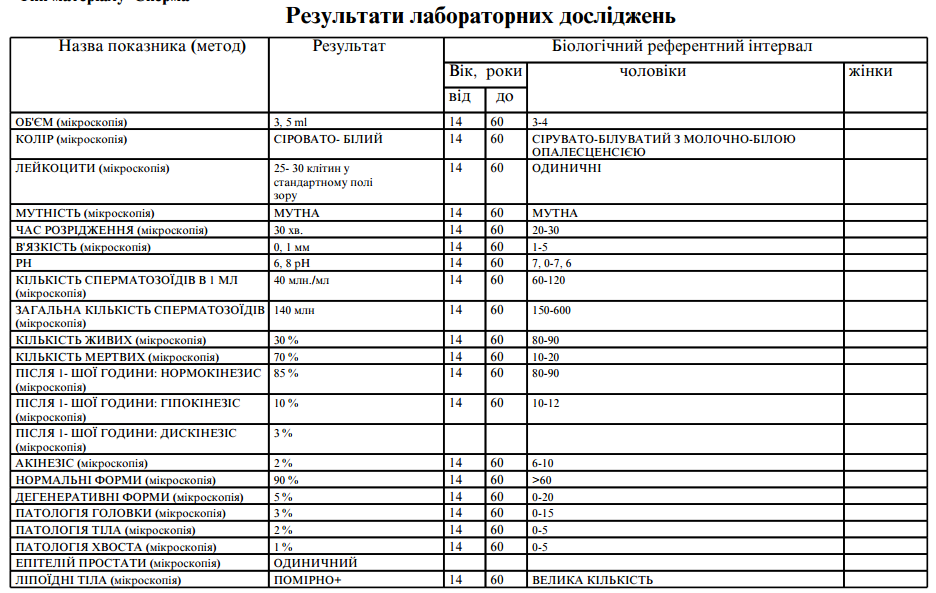
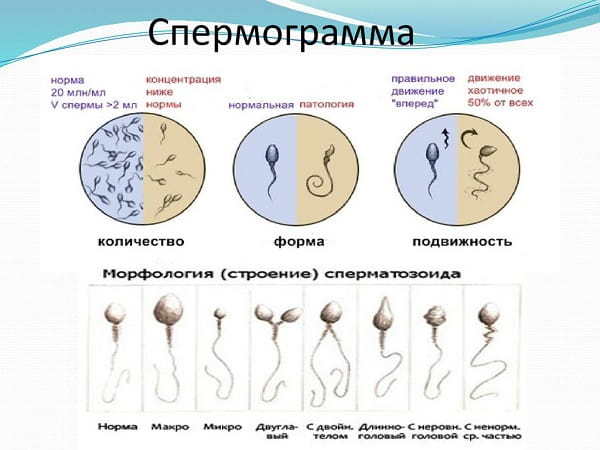
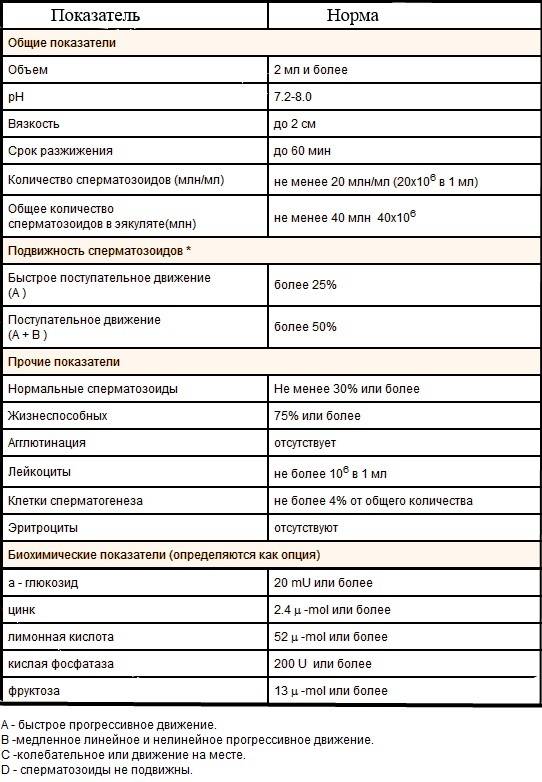
Число спермиев в эякуляте. Этот показатель в норме равен 40 млн./мл семенной жидкости. Если число половых клеток меньше, то ставят диагноз – олигозооспермия. При полном отсутствии половых клеток говорят об азооспермии.
Оценивается подвижность спермиев. Нормальный показатель по этому параметру – не меньше 50 % активных половых клеток. Они должны перемещаться в разных направлениях, но преимущественно по прямой линии. При снижении их числа менее 40 %, диагностируют астенозооспермию.
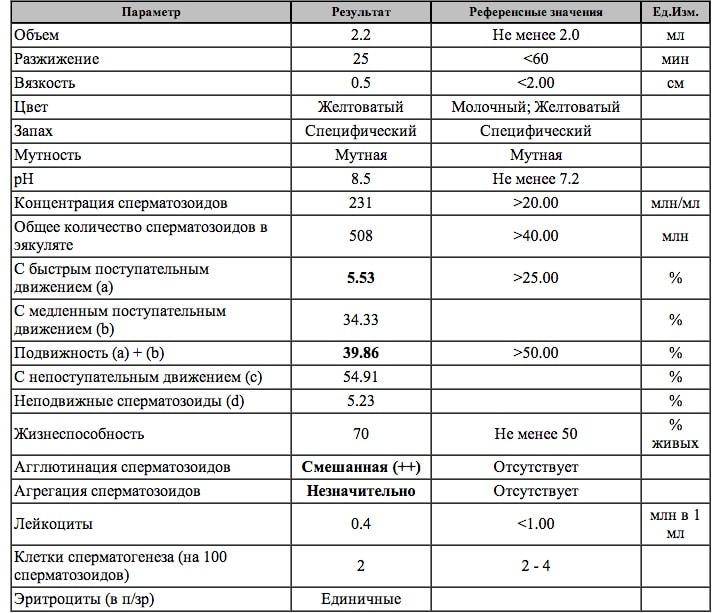
Оценка морфологии спермиев
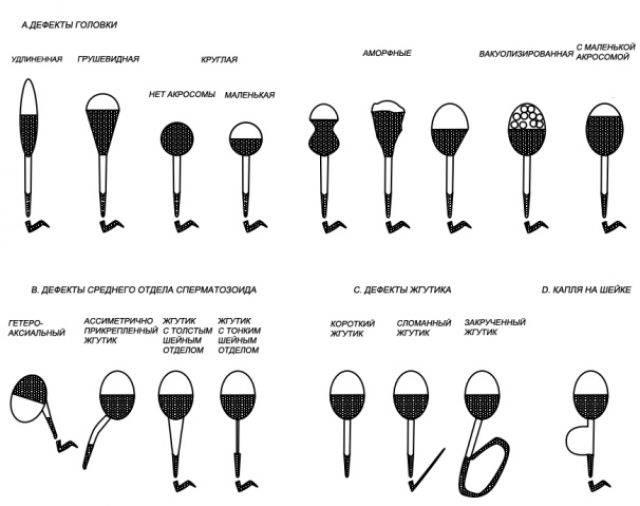
Очень важно правильно расшифровать спермограмму по этому показателю, поскольку он наиболее важен. Учитывают форму и строение клеток
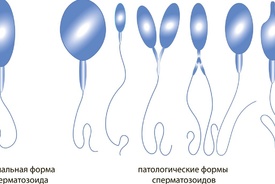
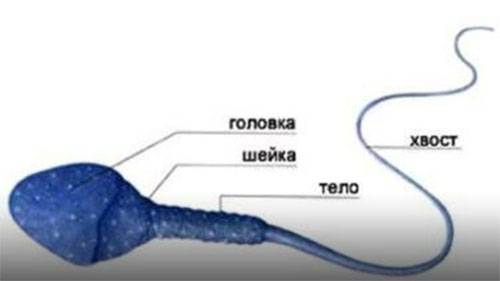
Здоровые спермии имеют овальную головку и немножко извилистый хвостик. Если клеток с правильной морфологией меньше 4 процентов, то шансы даже на успешное ЭКО минимальны. При такой патологии назначают процедуру ИКСИ, когда спермий доставляется внутрь яйцеклетки искусственным путем. При оценке морфологии в процентом соотношении указываются половые клетки с патологией:
-
- хвоста;
- головки;
- шейки.
- В норме сперма в течение сорока минут переходит из вязкого состояния в жидкое. В случае, когда переход занимает час и более, говорят о наличии воспалительного процесса. Обычно такое воспаление бывает на фоне простатита, везикулита и других патологий мужской репродуктивной системы.
- Нормальная кислотность спермы составляет 7,2-8,0. В случае отклонений от нормы делают выводы о наличии в организме инфекции.
Если оценивается морфология по Крюгеру, отклонения от нормы не позволяют точно выявить причину бесплодия, но иногда по морфологическому строению клеток делают выводы о причине:
- Если в сперме много клеток с двумя и более головами или хвостами, то такое бывает при вирусных инфекциях.
- Множество незрелых форм бывает при частых половых актах и варикоцеле.
- Иногда по результатам анализов делают выводы о наличии той или иной генетической патологии.
При наличии в спермограмме отклонений от нормы назначается повторное исследование, которое проводится через 20-30 суток. Только после повторного подтверждения результатов назначают лечение. При наличии патологий, которые не поддаются лечению, больному предлагают процедуру ЭКО или внутриматочную инсеминацию.
https://youtube.com/watch?v=VeyKRNthu1E
Методика взятия анализа
Подготовка к спермограмме включает половое воздержание перед получением эякулята в течение 2-3 дней, но не больше недели. Сперму получают путем мастурбации. Этот способ более физиологичен, чем прерванный половой акт, который в редких случаях тоже применяется. Можно использовать специальный медицинский презерватив, не содержащий смазки и других химических веществ. Его выдают в лаборатории. Условия получения семенной жидкости: ее можно собрать как в лаборатории, так и дома, в более привычной обстановке.
Правила сдачи материала: не позднее чем через час после сбора, эякулят необходимо доставить в лабораторию на анализ. Температура среды, в которой он находится в это время, должна быть близкой к температуре тела. Разумно будет использовать специальный контейнер – термостат. Однако можно воспользоваться и естественным теплом организма, поместив емкость с полученным материалом в подмышечную впадину.
Как правильно сдавать спермограмму?
В течение четырех дней перед спермограммой запрещено употребление алкоголя, в том числе пива, а также прием тепловых процедур – посещение бани, сауны, горячие ванны, работа в неблагоприятных условиях. Нельзя принимать снотворные и успокаивающие препараты. В остальном мужчина должен вести обычный образ жизни. После антибиотиков (приема последней таблетки или инъекции) должно пройти не менее двух недель. Считается, что влияние флюорографии на показатели спермограммы отсутствует.
Анализ стоит относительно дешево, результаты его готовы уже через несколько суток.
Расшифровка результатов
Самостоятельно разобраться в результатах спермограммы невозможно. Интерпретацией занимаются специалисты – уролог или андролог. Есть несколько видов заключения анализа, которые отображают состояние репродуктивной функции мужчины.
- Нормоспермия и нормозооспермия– высокая фертильность, все показатели в норме.
- Аспермия (нет сперматозоидов и незрелых клеток) и азооспермия (секрет простаты и клетки сперматогенеза есть, сперматозоидов нет).
- Олигоспермия и олигозооспермия – недостаточное количество спермы или количество сперматозоидов ниже референсных значений. Может наблюдаться низкий уровень объёма спермы и недостаточное количество нормальных клеток (олиготератозооспермия).
- Астеноозоспермия – низкая подвижность спермиев, увеличение количества неподвижных сперматозоидов.
- Тератоспермия – снижение числа половых клеток с нормальным морфологическим строением.
- Некроспермия – выявление в сперме мёртвых половых клеток.
Наличие в семенной жидкости эритроцитов, превышение лейкоцитов, присутствие слизи указывает на воспалительные процессы в мочеполовой системе.
Расшифровка результатов спермограммы
Коррекция плохих показателей морфологии сперматозоидов
Из различных источников следует, что улучшить морфологию сперматозоидов — не такая уж и простая задача. Терапия должна быть комплексной и направленной на нормализацию образа жизни, отказ от вредных привычек, лечение хронических воспалительных процессов. Мужчине рекомендуют больше двигаться и чаще бывать на свежем воздухе, принимать витаминные комплексы, особенно те, в состав которых входит цинк и селен. Рекомендуется пересмотр привычного рациона и включение в меню большого количества орехов, мёда и тыквенных семечек, свежих овощей и фруктов, отказ от жирной и калорийной пищи, приводящей к активизации выработки женских половых гормонов эстрогенов. Помимо перечисленных мероприятий, назначают препараты, улучшающие качество вырабатываемых сперматозоидов:
- Профертил — биологически активная добавка, в состав которой входят L-карнитин, L- аргинин, коензим Q10, способствующие нормализации репродуктивных функций и выработке максимального количества здоровых сперматозоидов;
- Сперматон — помимо L-карнитина, также содержит цинк и витамин Е;
- Спеман — препарат растительного происхождения (на основе ятрышника, латука и других компонентов), помогает бороться с воспалительными процессами в предстательной железе, в результате чего улучшается состав и объём спермы, в том числе увеличивается количество морфологически полноценных сперматозоидов;
- СпермАктин (в основе L-карнитин) — улучшает качественные и количественные показатели семенной жидкости, активизирует сперматогенез, увеличивает подвижность и концентрацию сперматозоидов, повышает оплодотворяющие свойства эякулята, снижает удельный вес морфологически изменённых форм мужских половых клеток;
- Спермаплант (в составе L-карнитин, L-аргинин, таурин, экстракт крапивы) — улучшает качественные показатели спермы, повышает жизнеспособность и двигательную активность сперматозоидов, стабилизирует мембраны мужских половых клеток, что способствует их лучшему функционированию, а также нормализует общее самочувствие мужчины, способствует повышению жизненного тонуса.
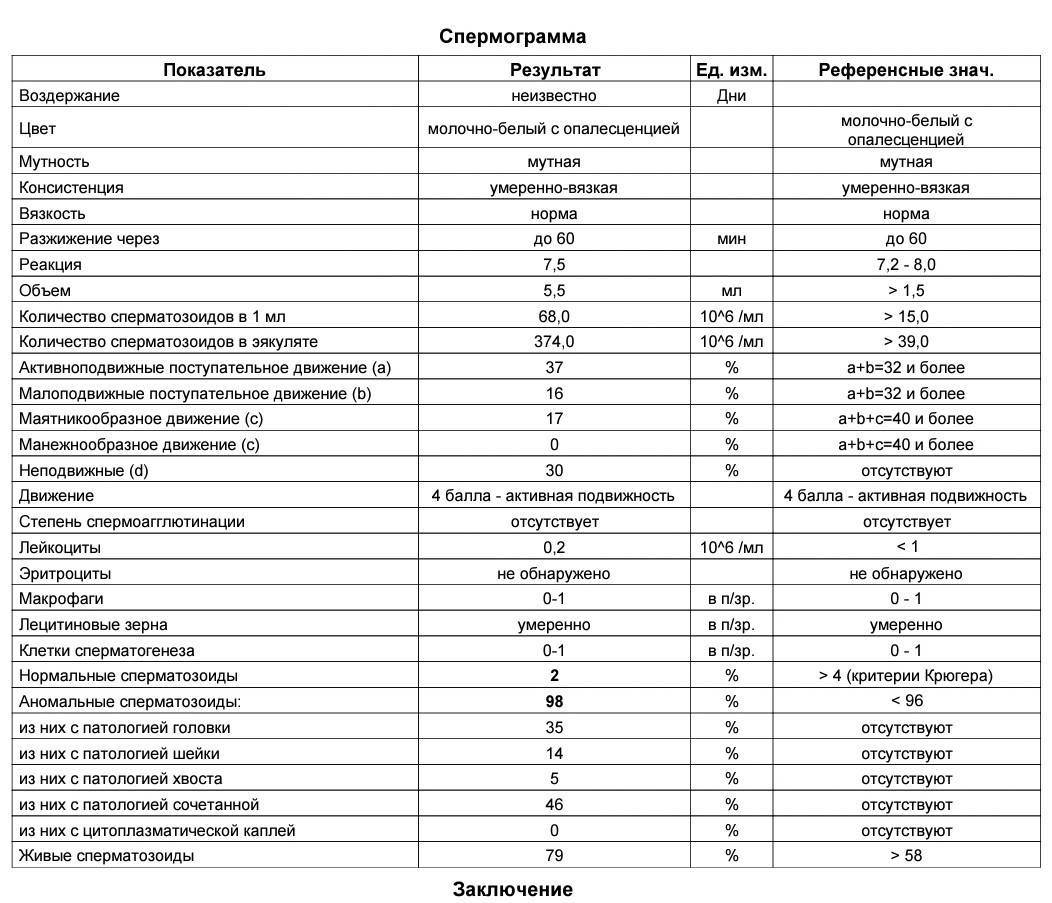
Спермограмма является основным анализом, позволяющим оценить способность мужчины к оплодотворению яйцеклетки. На современном этапе наибольшую информативность имеют два показателя — количество подвижных сперматозоидов с активными поступательными движениями и концентрация морфологически не изменённых мужских половых клеток. В случае отклонения от нормы показано проведение лечебных мероприятий, направленных на нормализацию морфологической картины спермограммы.
Общие рекомендации для повышения мужской фертильности
Как повысить морфологию спермограммы, как добиться нормы спермограммы по Крюгеру? Что делать, если показала морфология спермограмма неверная? Если мужчина хочет зачать здорового ребенка, стоит задуматься о том как улучшить морфологию спермограммы, врачи рекомендуют ему вести здоровый образ жизни, обогатить свой ежедневный рацион морепродуктами и белками растительного происхождения, больше заниматься спортом, укреплять иммунитет, ну и если нужно стоит не забывать о лечение морфологии спермограммы. Можно попробовать простые рекомендации как улучшить морфологию спермограммы отзывы много кто оставляет по этому поводу и выбрать оптимальный для себя способ. Иногда андрологи рекомендуют прием витаминов, улучшающих кровообращение в органах малого таза: А, В, С, Е, это чаще назначается если плохая морфология спермограммы.
Беременность при плохой морфологии спермограммы маловероятна. Для правильного подбора лечения необходим грамотно поставленный диагноз и постоянное наблюдение квалифицированного врача-андролога, ведь причины плохой морфологии спермограммы могут быть разными. Если плохая морфология спермограммы что делать? Обязательно нужно проконсультироваться у врача и узнать, как поднять морфологию спермограммы. Если диагностирована плохая морфология спермограммы лечение нужно проводить обязательно.
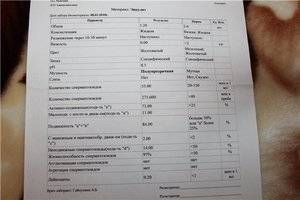
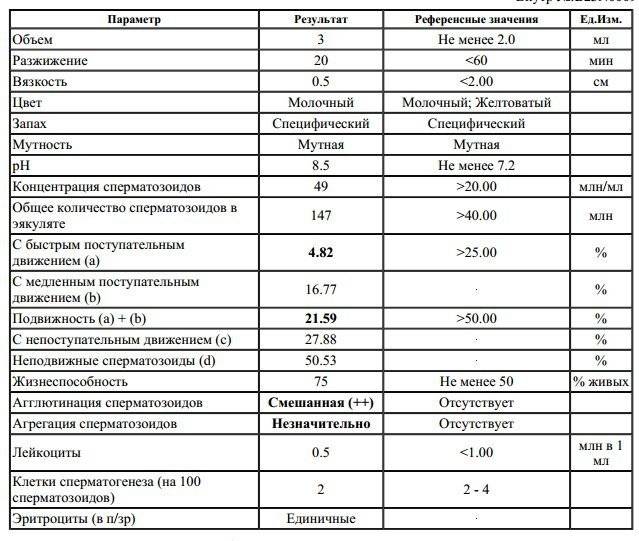
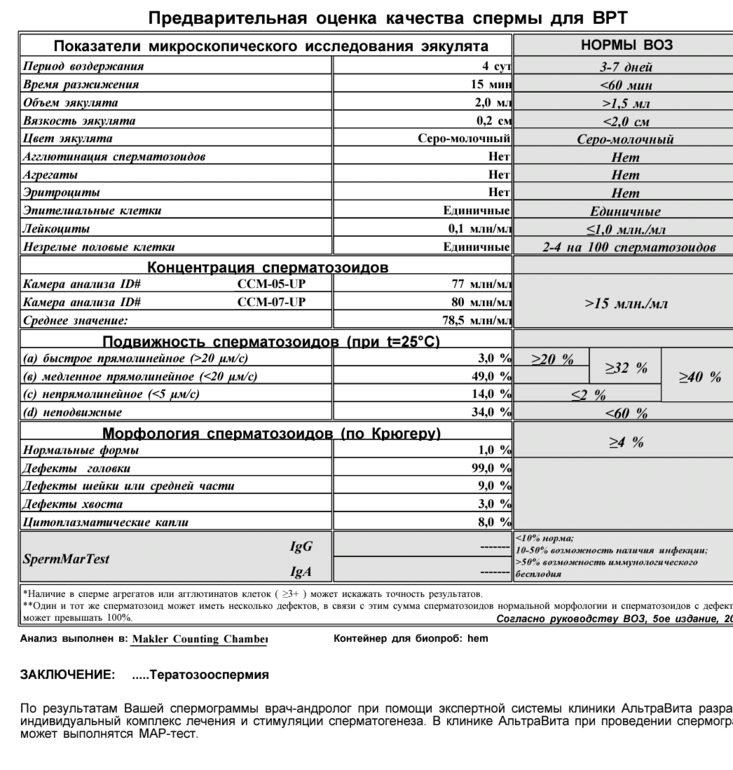
Параметры эякулята
Чтобы понимать, насколько эякулят соответствует нормам и необходимо ли лечение, нужно рассмотреть все параметры спермограммы.
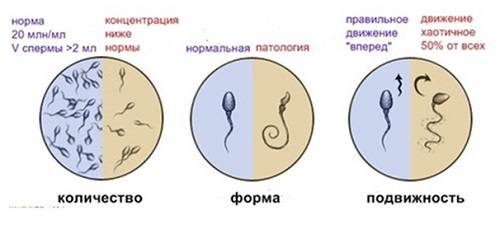
Объем. Объем 2-5 мл (1 ч.л.) спермы — норма. Объем меньше 2 мл указывает на дисфункцию семенных пузырьков, предстательной железы или семявыводящих протоков. Состояние такого эякулята носит название «олигоспермия». Еще одной причиной недостаточного объема может быть игнорирование пациентом правила о воздержании от половой жизни перед анализом. Небольшой объем спермы не в состоянии защитить нежные сперматозоиды от агрессивной кислотной среды влагалища и помочь им пройти этот отрезок пути. Не стоит заблуждаться, что при большом объеме спермы шансов зачать ребенка больше. Влагалище может вместить в себя спермы только около 5 мл, а остаток просто вытечет.
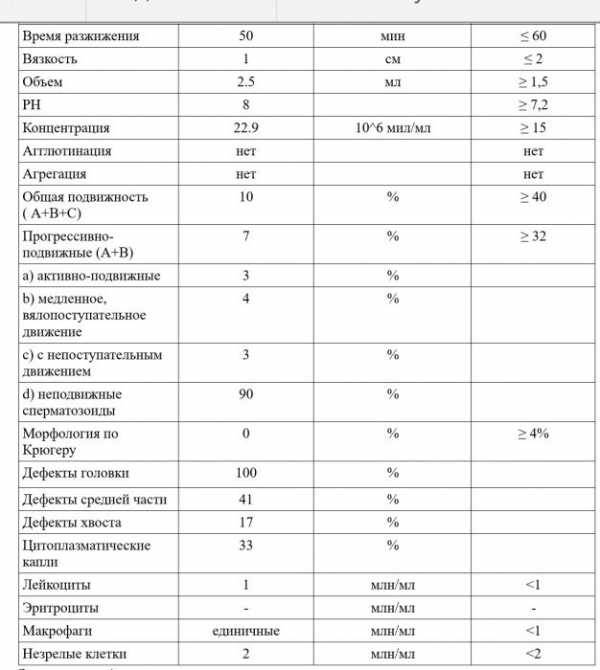
Время разжижения. Как правило, сперма после эякуляции — вязкая жидкость. Со временем она под воздействием ферментов, выделяемых предстательной железой, становится жидкой. Для этого времени используют термин «время разжижения». Время разжижения спермы — от 10 до 50 мин считается нормой. Если до этого времени эякулят остается вязким, есть основания считать, что нарушена работа предстательной железы.
Кислотность (рН). В норме кислотность спермы должна быть от 7,2 до 8. Такой показатель необходим для того, чтобы немного уменьшить кислотность во влагалище и дать возможность сперматозоидам пройти к матке. Сам по себе показатель рН, отклоненный от нормы, на какие-либо заболевания не указывает, но может повлиять на постановку диагноза в совокупности с некоторыми другими отклонениями.
Цвет и запах. ВОЗ (всемирная организация здравоохранения) на сегодняшний день рекомендует цвет и запах спермы не учитывать, т.к. в современной медицине микроскопический анализ определяет точное количество клеток спермия (эритроцитов и сперматозоидов). Но в некоторых лабораториях эти характеристики пишут до сих пор.
Лейкоциты. В идеале полное их отсутствие, но и наличие менее 1млн/1мл — норма. Повышенное содержание в сперме лейкоцитов сигнализирует о наличии воспалительного процесса либо в семенных пузырьках, либо в предстательной железе.
Эритроцитов, как и слизи, в здоровом эякуляте не должно быть. Наличие эритроцитов говорит об опухоли, воспалении, травме предстательной железы. Слизь в эякуляте сигнализирует о болезни половых органов.
Правила подготовки и сдачи
Даже если у мужчины уже есть дети, это не гарантия того, что у него хорошая спермограмма. Для получения достоверных анализов необходимо готовиться к процедуре. Главным условием является воздержание (от половых контактов, мастурбации, нетрадиционного секса). В течение 3-5 суток до сдачи семенной жидкости на анализ не должно происходить семяизвержения.
В течение недели надо соблюдать правила:
- исключить жирную и острую пищу;
- отказаться от алкоголя, в том числе слабоалкогольных напитков;
- не проводить тепловые процедуры;
- исключить тяжелые физические нагрузки;
- избегать стрессов, недосыпов, психоэмоциональных перепадов.
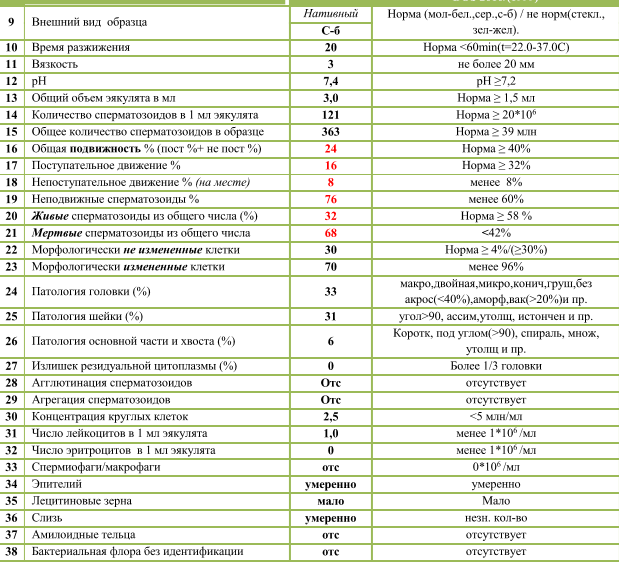
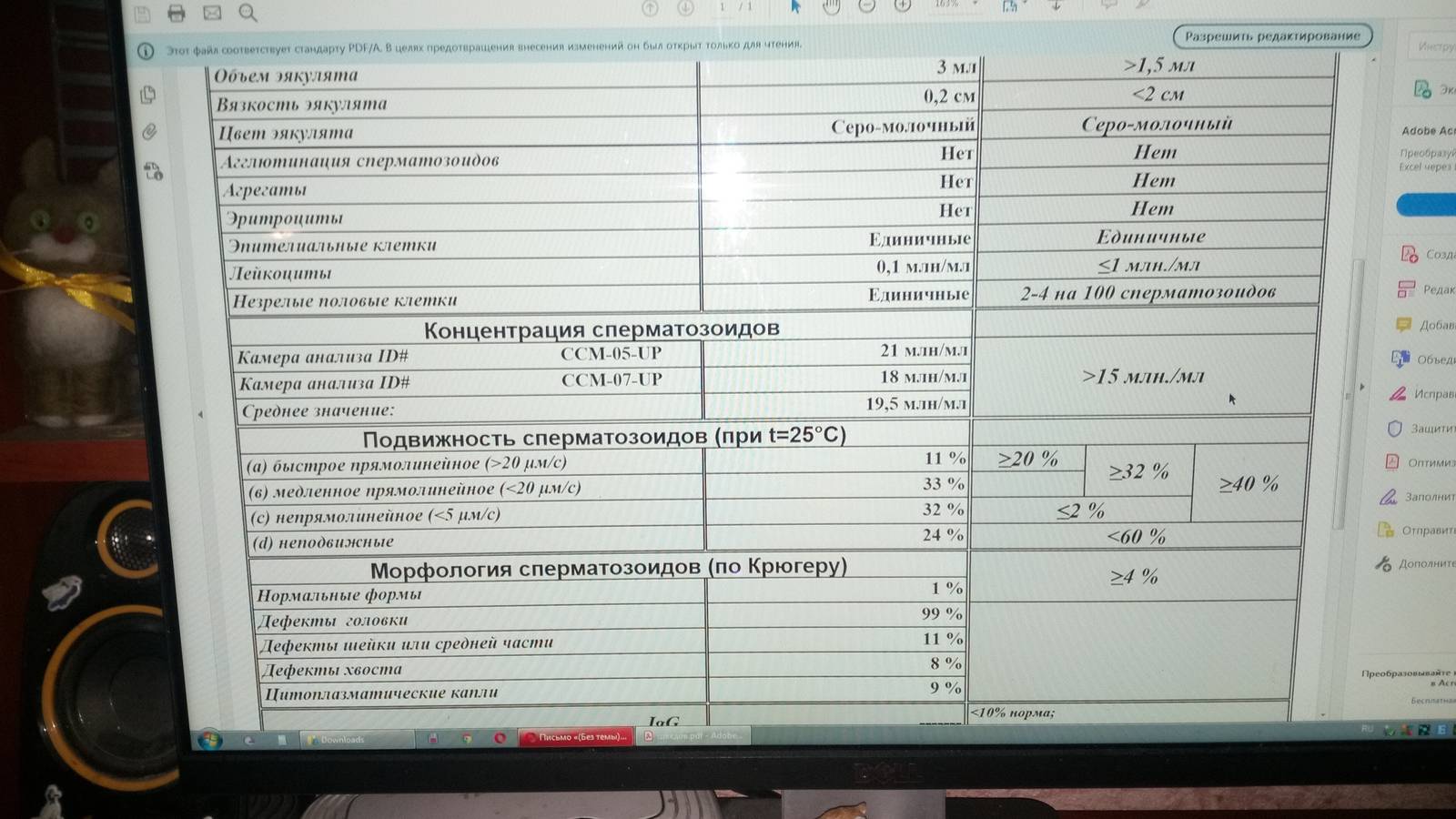
Спермограмма по Крюгеру: суть метода
Спермограммой по Крюгеру называется анализ семенной жидкости пациента, дающий характеристику морфологии (формы, строения) сперматозоидов по особой шкале, разработанной вышеупомянутым профессором. Этот метод позволяет сделать прогноз относительно фертильности мужчины, то есть его возможности к деторождению.
Расшифровка спермограммы производится только в лаборатории и подразумевает определение точной морфологии
Помимо характеристики строения сперматозоидов, исследование включает в себя выявление ещё нескольких свойств эякулята, таких как:
- объём;
- общее число сперматозоидов в расчёте на миллиметр семенной жидкости и на всё её количество;
- оценка подвижности сперматозоидов и возможность их слипания;
- количество идеальных по строению сперматозоидов;
- физико-химические показатели эякулята:
- кислотность;
- вязкость;
- время разжижения.
Спермограмма по Крюгеру показывает точную морфологию сперматозоидов, количество мужских половых клеток идеальной и неправильной форм, тем самым давая оценку качеству спермы. Исходя из полученных результатов, лечащий врач назначает терапию, направленную на повышение числа «жизнеспособных» сперматозоидов, соответственно, увеличение вероятности зачатия.
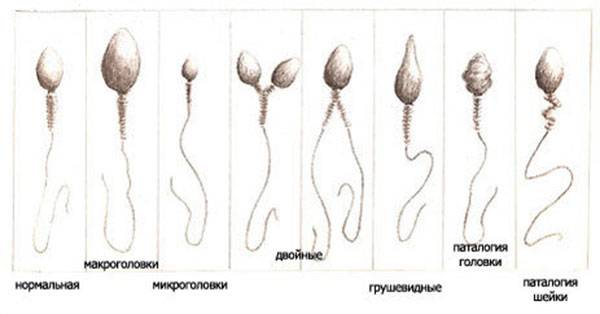
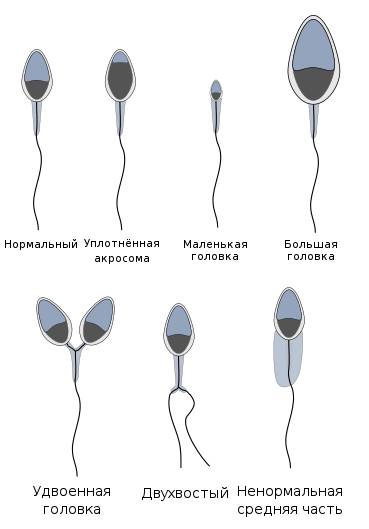
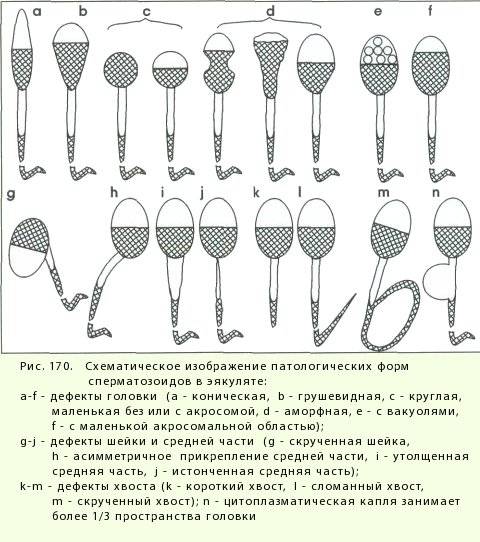
Норма предполагает, и это контролируют специалисты, чтобы сперматозоиды имели головки в форме овала и немного крючковатые хвостики
Не соответствующие этой форме сперматозоиды могут иметь различные аномалии строения: головку в виде круга, конуса, груши, трапеции либо её полное отсутствие, патологию на хвосте или шейке. Проводящий исследование специалист может определить индекс половых клеток мужчины с подобными нарушениями, а также отразить месторасположение обнаруженной аномалии.
По мнению профессора Крюгера, нормальный здоровый сперматозоид не может иметь даже малейших отклонений в строении
Показания к исследованию
Основанием необходимости сдачи спермограммы по Крюгеру является мужское бесплодие. Этот анализ может как опровергнуть диагноз, так и подтвердить его, определив причины пониженной фертильности.
Этим методом, не прибегая к биопсии, можно выявить:
- азооспермию (полное отсутствие сперматозоидов в эякуляте);
- тератозооспермию (подавляющее число мужских клеток имеет патологическое строение);
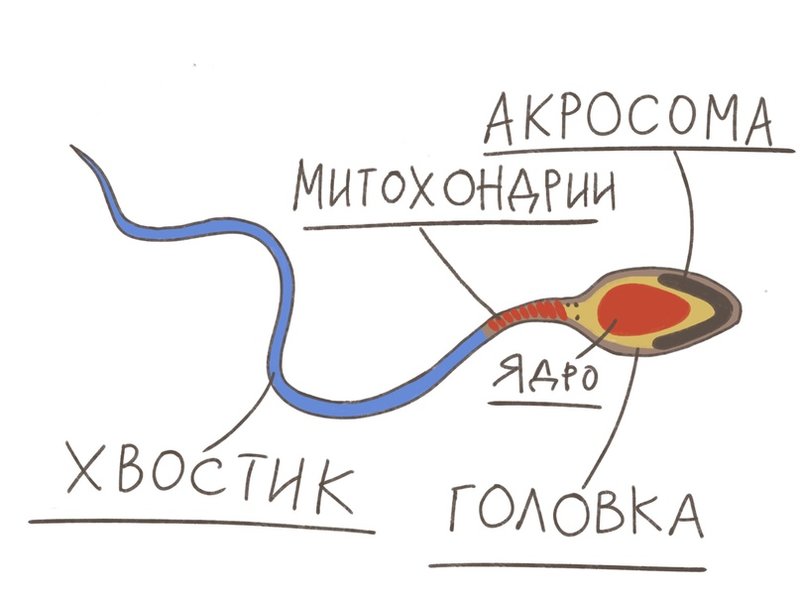
- глобозооспермию (у сперматозоидов нет акросомы).
Также исследование отражает возможность оплодотворения яйцеклетки спермой искусственно по методу ЭКО.
Исследование мужского семени
Прежде всего, исследование спермы на сегодняшний день — самый точный способ определить, является ли мужчина причиной бесплодия. Анализ дает подробную картину о состоянии половых функций мужчины и может выявить, способен ли он воспроизводить на свет здоровое потомство.
Если результат покажет, что волноваться не о чем, то повторная сдача не потребуется. Если же обнаружатся отклонения данных, то через пару недель анализ необходимо будет сдать повторно.
В случае, когда показатели имеют значительные отличия, рекомендуется произвести третью контрольную сдачу материала. Морфология сперматозоидов заключается в выяснении, есть ли отклонения от нормы и насколько они значительны.
Всемирная организация здравоохранения (ВОЗ) не обошла этот важный вопрос своим вниманием и очертила круг рекомендаций для правильного оценивания результата. В отличие от иных анализов, особой подготовки не требуется
Единственное, что от пациента нужно — половое воздержание от 3-х до 7 дней.
Сбор и доставка биоматериала происходят следующим образом:
- Чаще всего процесс происходит в специальном помещении, недалеко от лаборатории. Но многих мужчин это несколько смущает, поэтому возможен сбор и в домашних условиях.
- Способ забора — мастурбация.
- Сперма — достаточно «капризный» эякулянт, поэтому чтобы получить верные данные, необходимо его доставить в лабораторию не позднее часа после забора, соблюдая температурный режим — не выше +37С и не ниже 20С.
- Использовать только стерильную емкость.
Существуют и некоторые запреты:
- Запрещено использовать способ прерванного полового акта.
- Обычный презерватив из латекса в этом случае не лучшая тара для спермы.
О проблемах мужчины в плане зачатия просигнализируют снижение следующих показателей:
- снижение подвижности половых клеток;
- нарушенная морфология сперматозоидов.
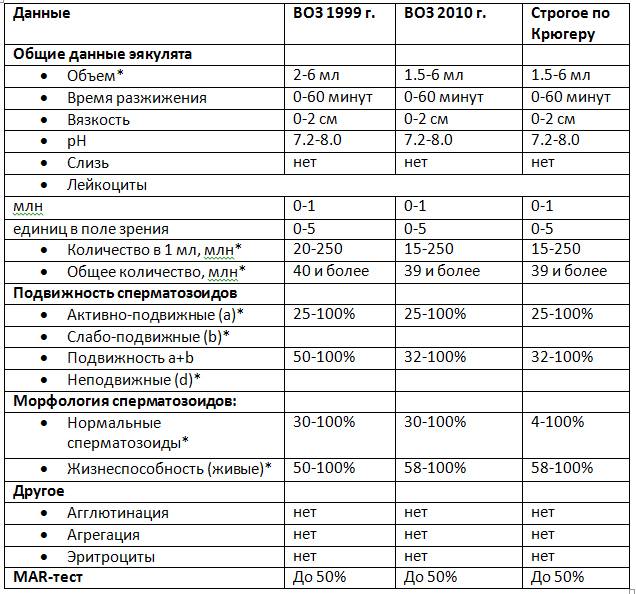
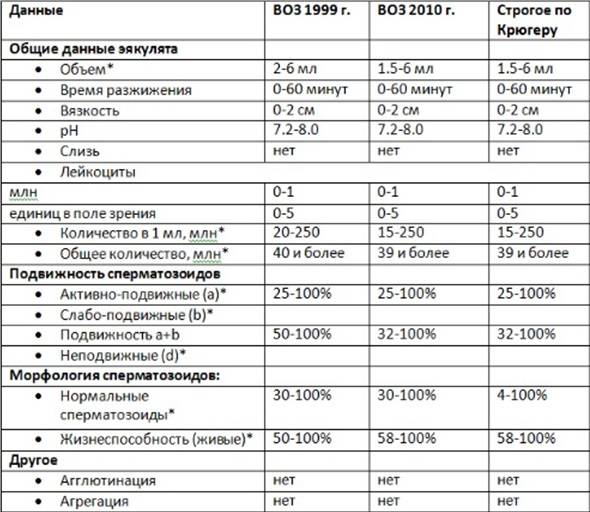
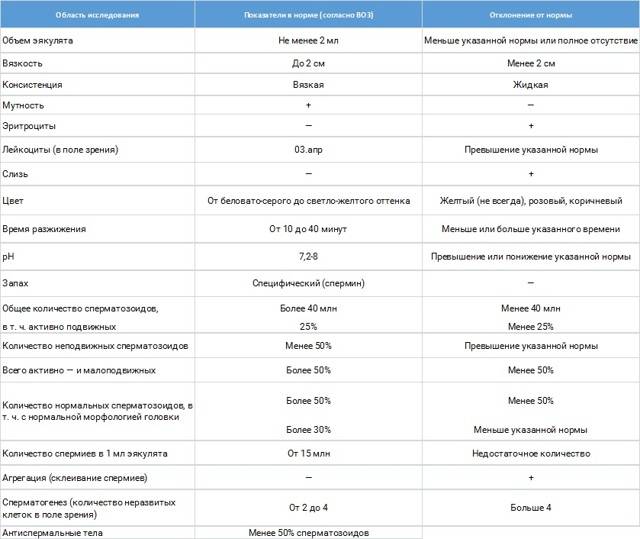
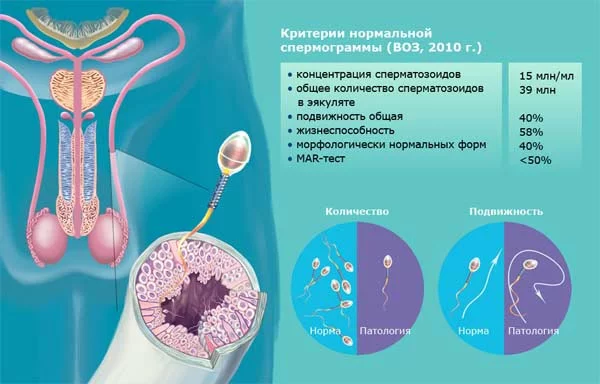
Нормы ВОЗ
- Объем спермы должен быть не ниже 2 мл и не выше 6 мл. Малый объем говорит о недостаточности выработки спермиев из-за дефицита половых гормонов, а большой объем — о застойных явлениях в органах малого таза или простатите.
- Кислотность семенной жидкости должна составлять 7,2 — 7,8 рН. Если кислотность не соответствует установленной норме, значит, в репродуктивных или мочевыводящих органах имеется очаг воспаления. Повышение кислотности говорит о простатите либо везикулите. Понижение показателя говорит о закупорке протоков семенных пузырьков.
- Цвет спермы должен иметь молочный оттенок либо молочный с примесью серого. Желтоватый или зеленоватый цвет говорит о воспалении простаты, красноватый оттенок может говорить о разных заболеваниях и о раке тоже. Однако этот тест не дает точного результата, так как цвет семенной жидкости может меняться из-за приема лекарств.
- Время разжижения семенной жидкости не должно превышать 60 минут и быть меньше 10 минут. Вязкий эякулят не обеспечивает живчикам достаточную свободу перемещения, то есть, у них нет шансов попасть к яйцеклетке. Причины такого состояния выясняют отдельно. Как правило, это везикулит или простатит.
Дополнительные параметры
- Число активных сперматозоидов должно быть не ниже 40 миллионов, но не выше 600 миллионов. Низкое количество снижает возможность оплодотворения. Завышенное число сперматозоидов снижает их продуктивность.
- Эритроциты не должны присутствовать в здоровой семенной жидкости. Их наличие говорит о протекающем воспалительном процессе в половых органах.
- Большое число лейкоцитов рассказывает о протекании воспалительного процесса мочеполовой системы мужчины. В идеале должно быть не более одного миллиона лейкоцитов на миллилитр семени.
- Плотность спермиев не должна быть ниже 20 миллионов на один миллилитр, а также не должна превышать 120 миллионов. Этот показатель обеспечивает хорошую проницаемость живчиков в яйцеклетку. Если есть отклонение от указанной нормы, зачатие маловероятно.
- Активность спермиев обеспечивает им возможность достичь цели. Если сперматозоиды малоактивны или неподвижны, шанс оплодотворить яйцеклетку равен нулю.
- Живые спермии должны составлять 50% и более от общей массы. Если показатель занижен, оплодотворения не происходит. Неактивные и деформированные живчики создают препятствие для здоровых: они не успевают добраться до цели.
- Склеивание спермиев друг с другом. Это еще одна проблема для успешного оплодотворения. Если такая патология обнаружена, назначают дополнительно МАР-тест.
- Слизь в сперме должна быть в минимальном объеме. Если слизи содержится слишком много, значит, происходит воспалительный процесс в репродуктивных органах.
- Какое количество морфологически нормальных сперматозоидов должно быть в семенной жидкости, то есть, с правильной формой головки и шейки? Точных данных ВОЗ не предоставляет, однако, дает приблизительное количество: 40% или 60%.
Отклонение от нормы
Если первый анализ эякулята показал отклонение от нормы, назначают повторную процедуру. Факт наличия отклонений устанавливают после повторного выявления патологии.
Какими будут нормальные показатели анализа для зачатия
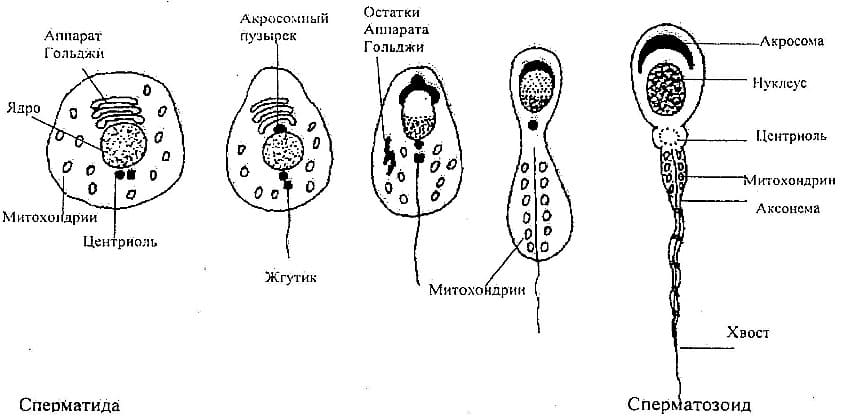 Норма результатов анализа зависит от варианта проведенного исследования. При этом существуют общепринятые стандартные нормы.
Норма результатов анализа зависит от варианта проведенного исследования. При этом существуют общепринятые стандартные нормы.
Морфологические нормы
Результаты анализа говорят об изменениях в двигательной функции спермия
Во внимание берутся критерии оценки качества и количества половых клеток. Физиологически нормальные показатели:
- спермограмма показывает 20-40 млн. спермиев;
- объем — 2 мл и больше;
- подвижных сперматозоидов не меньше 25%;
- сперматозоидов, которые не только хаотично двигаются, а с высокой активностью передвигаются по прямой траектории – не меньше половины от общего количества.
Морфологические нормы сперматозоида по варианту Крюгера:
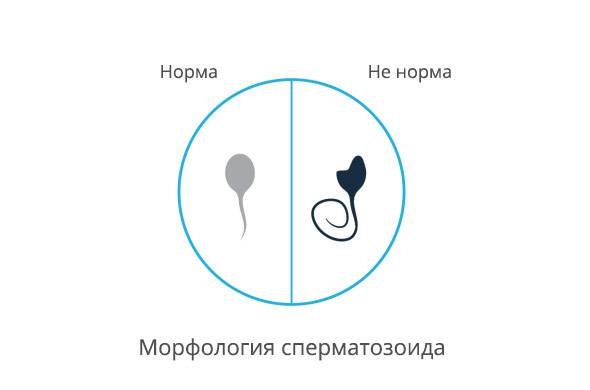
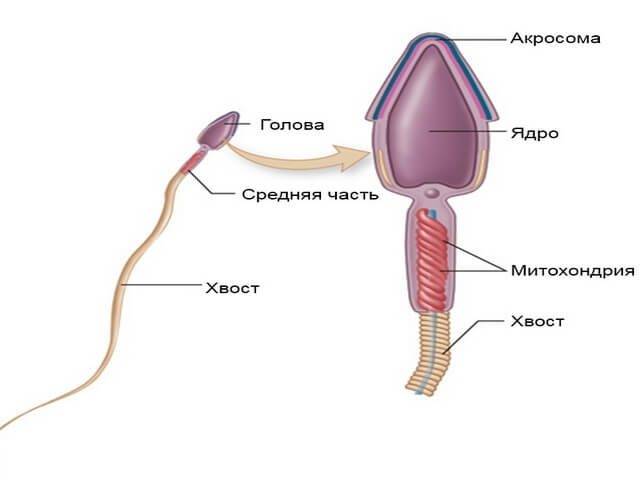
- Головка. В норме одна головка, овальной формы, шириной 2,5-3,5 мкм, длиной 4-5,5 мкм. Половина площади головки занимает акросома — органоид.
- Шейка. Ровная, не превышающая ширину 1 мкм, длина равна полторы длины головки. Соединение с головкой под углом 90 градусов без искривлений.
- Хвостик. Занимает 90% от размера сперматозоида. Хвостик ровный без бугорков и узелков. Допускается сужение, заостряется хвост на конце.
Норма активных спермиев
Нормальное количество на 1 мл спермы активных спермиев – больше 20 млн. Снижение наблюдается при неэффективной работе яичек, обозначается диагнозом олигозооспермия. Снижение андрогенов, воздействие токсических и наркотических веществ или воспаление в органе ослабляет иммунитет, поражая при этом сперматогенный эпителий.
Норма подвижности
От подвижности спермия зависит вероятность естественного оплодотворения. Различают следующие группы активности:
- А – активные и подвижные сперматозоиды, что говорит о норме;
- В – малоподвижные спермии, с прямолинейным движением. Это является незначительным отклонением, зачатие возможно;
- С – малоподвижные клетки с колебательными, вращательными движениями, оплодотворение возможно искусственно;
- Д – бесплодие, которое не позволяет зачать искусственным и природным способом.
Сниженная подвижность называется астенозооспермией. Причинами служат воспалительные процессы, употребление наркотических и психотропных веществ. При поражении яичек в результате травм и тепловых воздействий астенозооспермия наблюдается очень часто.
Норма лейкоцитов у мужчин

Присутствие лейкоцитов говорит о том, что есть воспалительный процесс. В норме сперма не содержит лейкоцитов, равно как и эритроцитов (кровяных телец).
Если обнаружено незначительное количество лейкоцитов (2-4 в поле зрения), можно говорить о начинающемся воспалительном процессе. Эритроциты вообще не должны визуализироваться в семенной жидкости.
Дополнительные результаты анализа спермограммы в границах физиологической нормы:
- агглютинация (склеенные спермии) отсутствует;
- слизь не видна;
- слущенные клетки эпителия семенных канальцев – до 2%;
- вязкость спермы до 0,5 см;
- время разжижения спермы не больше часа;
- рН щелочная — 7,2-7,85.
Способы лечения
Иногда может быть так, что морфологический анализ выглядит нормальным, соответствующий стандартам, принятым Всемирной Организацией Здравоохранения (ВОЗ), но забеременеть партнерше все же не удается. Чтобы понять причины патологической фертильности, мужчине проводят дополнительное диагностирование – MAP-тест. С помощью этого теста выявляют причины агглютинации спермиев, когда две клетки склеиваются определенным белковым ферментом между собой. Такие дефекты сперматозоидов приводят к тому, что они теряют способность двигаться.
Для определения количества морфологически типичных и атипичных клеток используют небольшое количество эякулята, которое наносят на специальные стекла. Готовые просушенные мазки окрашивают специальными реагентами (нигрозином и эозином), и на окрашенном образце для исследования проводят подсчет спермиев под микроскопом.
При определении отсутствия или наличия агглютинации сперматозоидов в результативном бланке указывают ее тип (какими частями склеиваются клетки) и используют пять значений, соответствующих степени патологии. Первое значение помечают знаком «-» – это означает, что агглютинации в сперме нет, а 4 остальные, помечаемые от «+» до «++++», будут свидетельствовать о том, что имеется аномалия, при которой способность к движению спермиев снижена либо налицо полная их неподвижность.
Для улучшения показателей спермограммы мужчине надо пройти медицинское обследование и найти причины ухудшения состава его спермы. Чтобы повысить подвижность спермиев, необходимо восстановить гормональные нарушения, вылечить воспалительные процессы органов мочеполовой системы, проверить состояние предстательной железы и яичек
Кроме этого, необходимо обратить внимание на такие аспекты, как устранение из своей жизни курения, алкоголизма, воздействия любой формы вредных для здоровья излучений, а также химических и токсичных веществ. Врачам знаком не один пример из жизни, когда после устранения неблагоприятных факторов качество спермы улучшалось в разы
Поднять фертильную способность сперматозоидов помогут препараты и биодобавки, улучшающие общий тонус и иммунный статус организма, витаминно-минеральные комплексы, биологические стимуляторы. Необходимо исключить стрессы, малоподвижный образ жизни, перестать носить тесное нижнее белье
Кроме того, для мужчины важно иметь активную регулярную половую активность с частотой актов не менее 3-4 в неделю. Рацион питания должен содержать такие компоненты, как орехи, молочные продукты, овощи, фрукты, животный белок, рыбу