Наша клиника специализируется в ревматологии, неврологии и иммунологии. Подробнее о некоторых лекарствах,применяемых при лечении суставов.
Причины, вызывающие воспаление век
Воспаление век может быть вызвано следущими причинами:
- патологическая деятельность клещей, обитающих в коже (нередкое явление при ослаблении иммунитета);
- аллергические реакции на некоторые виды лекарств, пыльцу растений, продукты питания;
- вирусные и микробные инфекции в организме;
- химические, термические и механические травмы глаз;
- нарушение работы сердечно-сосудистой и нервной систем;
- эндокринные и гормональные сбои.
- Плексит плечевого и других суставов …
- Плексит плечевого и других суставов …
- Плексит плечевого сустава: диагностика …
- Плексит плечевого и других суставов …
- Плексит плечевого сплетения — симптомы …
- Плексит плечевого сплетения — симптомы …
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
3
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
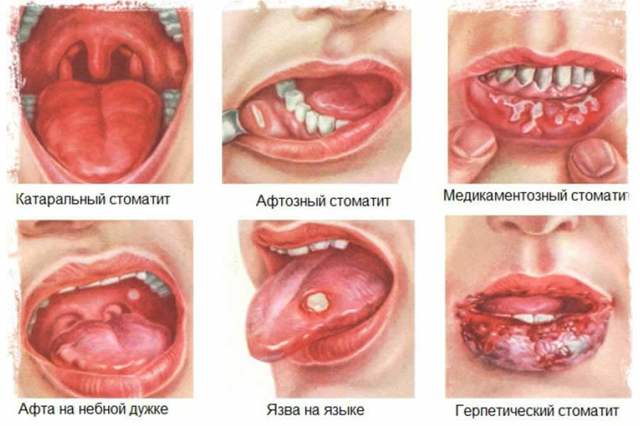
Симптомы и лечение глоссита
Если у вас возникло подозрение на глоссит, рекомендуем незамедлительно обратиться к врачу-стоматологу. Обычно он диагностируется визуально, однако часто бывает связан с другими заболеваниями, для обнаружения которых уже необходимо сдавать ряд анализов.
Примечание!
лечение глоссита у ребенка проводится с помощью тех же методик, однако врач назначает антибиотики и препараты, которые больше подходят для детского организма и не наносят ему вред.
Симптомы и лечение десквамативного глоссита
При этом виде глоссита у пациентов наблюдается симптом под названием «географический язык». На языке появляются красноватые пятна неправильной формы, обрамленные белом налетом, напоминая географическую карту. Данный вид глоссита весьма часто связан с заболеванием внутренних органов.
Лечение десквамативного глоссита направлено на снижение рисков обострения заболевания, поскольку чаще всего этот вид является хроническим. Проводится обработка языка противовоспалительными гелями и растворами (раствор хлорофиллипта, каротолина и др.). При сильных болевых ощущениях назначаются новокаиновые блокады. Активно применяются процедуры фонофореза. Рекомендуется соблюдать диету и принимать витамины группы B.
Симптомы и лечение складчатого глоссита
Складчатый глоссит отличают глубокие продольные и поперечные рытвины на языке. Как правило, этот вид – врожденный, но может быть приобретен в результате травм, ожогов и инфекций. Часто сопровождается десквамативным глосситом. Лечение проводится при наличии жжения, болей и затруднений при дыхании.
При отсутствии воспалений и дискомфорта лечение не проводится. Если пациента беспокоят боли и жжение, то применяются растворы антисептиков (в частности, хлоргексидин) и противоаллергенные средства (при наличии аллергии на продукты). Врачи также не советуют употреблять слишком острую или соленую пищу.
Симптомы и лечение катарального глоссита
Характеризуется отеками, покраснениями и белым налетом на поверхности языка. Обычно возникает в результате механических, термических и химических повреждений.
Применяется обработка антисептическими и противовоспалительными средствами (особенно если причиной глоссита стала травма), также полезны коррекция питания и прием витаминов.
Симптомы и лечение кандидозного (микотического, или дрожжевого) глоссита
Можно отличить по густому слою налета на языке и неприятному запаху. Как правило, не приносит болевых ощущений и большого дискомфорта, а возникает из-за плохой гигиены и нарушения микрофлоры полости рта.
Лечение кандидозного глоссита (также известен как микотический и дрожжевой) проводится с целью нормализации микрофлоры полости рта. Прежде всего, это санация и прием противогрибковых препаратов (Флуконазол, Нистатин и прочие).
Симптомы и лечение ромбовидного глоссита
Часто является одним из проявлений заболеваний желудочно-кишечного тракта. При ромбовидном глоссите языка слой эпителия утолщается на определенном участке, который по своей форме напоминает ромб или прямоугольник. В большинстве случаев болезнь сопровождается появлением налета.
Ромбовидный глоссит, как правило, является следствием проблем с желудочно-кишечным трактом. Для эффективного лечения требуется устранение основного заболевания. При сильных болевых ощущениях назначается прием анестетиков.
Симптомы и лечение язвенного глоссита
Выявляется по мелким язвам округлой формы на поверхности языка – афтам. Язвенный глоссит часто связан с афтозным стоматитом и может быть одной из стадий катарального глоссита.
Лечение обычно проходит по той же схеме, что при катаральном глоссите. Отдельно назначаются мази и гели для более быстрого заживления язв (Солкосерил, Винизоль и т.д.)
Симптомы и лечение гнойно-флегмозного глоссита
Поражает глубокие ткани языка и соседние участки полости рта. Одна из самых тяжелых форм, при которой повышается температура и наблюдается интоксикация организма.
При данной форме чаще всего применяется лечение глоссита антибиотиками (Доксициклин, Цефтриаксон, Роцефин и другие). В тяжелых случаях может потребоваться хирургическое вмешательство. Необходимо наблюдать течение болезни после антибиотиков. Лечение, как правило, направлено на восстановление организма после приема вышеупомянутых препаратов. Активно применяется антибактериальная терапия.
Симптомы и лечение гунтеровского глоссита
Глоссит Меллера-Гунтера обычно возникает как проявление серьезных проблем с кровеносной системой, в частности, анемии. Поверхность языка становится гладкой и имеет нездоровый ярко-красный или малиновый цвет. Также может быть связан с недостатком витамина B12.
Показания — в первую очередь, лечение анемии и прием витамина B12.
Симптомы и лечение ворсинчатого глоссита
Самая неприятная форма заболевания. Происходит утолщение и ороговение нитевидных сосочков и изменение цвета поверхности языка (становится темно-коричневым).
Данный вид глоссита наименее изучен, а точные причины его возникновения не определены. Среди прочего специалисты называют генетическую предрасположенность, инфекции, медицинские препараты и вредные привычки.
Показания — хирургическое иссечение гипертрофированных и ороговевших нитевидных сосочков, обработка поверхности языка антисептическими и противомикробными средствами (резорцин, салициловый спирт и др.).
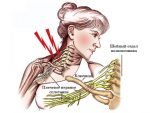
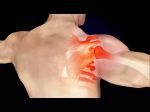
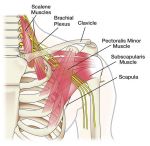
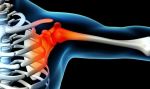
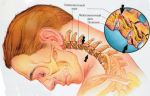
Патогенез (что происходит?) во время Шейного плексита:
Самая распространенная симптоматика шейного плексита – боли и нарушение чувствительности. Не фиксируются расстройства в мышечной сфере.
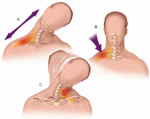
Малый затылочный нерв выходит позади грудино-ключично-сосцевидной мышцы, на 2 см ниже сосцевидного отростка. Он чувствительный и иннервирует кожу ушной раковины и область за ней. Когда есть невралгия данного нерва, появляется боль при пальпации в месте его выхода из-под мышцы, появляются расстройства чувствительности в иннервируемых участках кожи.
Поражение поперечного нерва шеи, большого ушного нерва или надключичных нервов приводит к развитию нарушения чувствительности или болевым ощущениям в нижне-боковой области лица, передне-боковой поверхности шеи, ушной раковине или над ключицей.
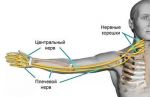
Чаще всего поражение нервов шейного сплетения вторично и является признаком другого патологического процесса. К шейному плекситу могут привести увеличение шейных слюнных желез или сифилис шейных позвонков и т. д. Также шейный плексит возможен после местного переохлаждения. В таких случаях фиксируется острое начало болезни, проявляется болевая симптоматика. При благоприятном течении боль постепенно становится меньше, а чувствительность восстанавливается, что говорит о процессе выздоровления от шейного плексита.
Двустороннее поражение диафрагмального нерва более распространено, чем двустороннее. Это патологические процессы в средостении: аневризмы крупных сосудов, опухоли, очаги гнойного воспаления.
Поражение диафрагмального нерва лишь с одной стороны приводит к парезу или параличу диафрагмы с пораженного бока. Исчезает нижнее дыхание (диафрагмой), что провоцирует одышку и затруднения при кашле. При натуживании подъем живота и напряжение его стенок ликвидируются. Дыхание вследствие полного пареза или паралича диафрагмы становится неглубоким (верхним), учащенным.
Когда в патологический процесс вовлекаются чувствительные волокна диафрагмального нерва, появляются боли в грудной клетке, плечевом суставе, надплечьи и шее. В редких случаях боль может доходить до пальцев рук. Дыхательные движения грудной клетки ограничиваются из-за боли, появляется одышка. Вместе с сильным болевым синдромом часто «приходит» и икота.
- Плексит: причины, симптомы и лечение …
- Плексит: причины, симптомы и лечение в …
- Плексит плечевого сустава: причины …
- Плексит плечевого и других суставов …
- Плексит: причины, симптомы и лечение в …
- Плечевой Плексит Суставов — Лечение в СПБ
Базисная терапия. Делагил, Сульфасалазин, Плаквенил, Азатиоприн, Метотрексат, Циклофосфан, Ремикейд, Инфликсимаб, Хумира и другие
Базисная терапия используется для лечения аутоиммунных болезней, когда воспаление суставов и других тканей, обусловлено избыточной агрессивностью иммунитета к собственному организму. Симптомы болезни появляются после того, как иммунитет распознает какую-либо ткань организма как чужеродную. Продолжительное лечение невысокими дозами специальных «антиаутоиммунных» препаратов называется базисной терапией. Препараты для базисной терапии угнетают продукцию в организме агрессивных иммунных клеток и других агентов воспаления (провоспалительные цитокины, антитела и др.). В процессе базисной терапии проявления аутоиммунного заболевания становятся мягче или исчезают полностью. Эффект от базисной терапии обычно наступает не сразу, а спустя две недели или более.
Препараты для базисной терапии мы подбираем исходя из особенностей течения заболевания именно в Вашем случае. Препараты выбора для базисной терапии: Делагил, Сульфасалазин, Плаквенил, Азатиоприн, Метотрексат, Циклофосфан, Ремикейд, Инфликсимаб, Хумира и другие.
Базисная терапия ревматоидного артрита, системной красной волчанки или другого аутоиммунного заболевания может проводиться под лабораторным контролем и только после обследования. Вместе с аутоиммунным заболеванием базисная терапия тормозит работу противоинфекционного иммунитета. Отсюда основной риск базисной терапии – развитие инфекций из-за подавления иммунитета к ним. Поэтому до назначения базисной терапии мы проверим Вас на носительство инфекций. Если инфекции будут обнаружены, потребуется некоторое время на лечение инфекционного процесса. Иногда противоинфекционное лечение можно сочетать с базисной терапией. Инфекционный фон подлежит проверке и по ходу базисной терапии. Для профилактики и лечения инфекций удобно использовать иммуноглобулин.
Самые известные аутоиммунные ревматические болезни, при которых мы используем базисную терапию:
- ревматизм
- ревматоидный артрит
- болезнь Бехтерева / анкилозирующий спондилоартрит
- системная красная волчанка
- псориатический артрит
- реактивный артрит
- васкулит
Чтобы «не перестараться» с подавлением иммунитета, доза, обычно, повышается постепенно, с периодическим контролем анализа крови. Затем выработка агрессивных иммунных факторов снижается, но уже выработанные воспалительные агенты еще некоторое время продолжают атаковать организм, затем воспаление затихает.
Как долго продолжается прием лекарства? Базисная терапия ревматоидного артрита или другого аутоиммунного заболевания может продолжаться от нескольких месяцев до нескольких лет. Возможно, мы будем менять дозы или препараты по ходу лечения, исходя из результатов контрольных лабораторных исследований.
Перед началом базисной терапии мы выполняем лабораторные анализы, чтобы определиться с исходными показателями агрессивности иммунитета, функции печени и почек, наличия инфекций. По ходе лечения эти показатели периодически отслеживаются – это основа безопасности лечения.
Обязательная профилактика инфекций при базисной терапии Особое внимание мы уделяем сопутствующим инфекциям. Так или иначе, препараты для базисной терапии приводят к некоторому снижению иммунитета. И Ваша сопротивляемость болезнетворным микробам может пострадать. Если Вы, до базисной терапии, были носителем скрытой (или явной) инфекции, на фоне лечения микроорганизмы могут размножиться. Результат – микробное или вирусное воспаление где-либо (кишечник, миндалины, околоносовые пазухи, бронхи, почки, простата и др.). Чаще всего инфекционные осложнения при базисной терапии – это герпес, молочница, частые респираторные инфекции. В большинстве случаев можно справиться с ними, не отменяя базисную терапию.
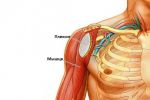
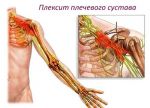
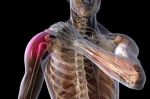
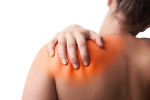
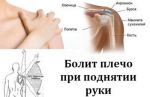
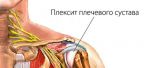
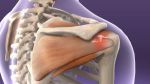
Лечение плексита
Лечение плексита в первую очередь должно быть направлено на устранение причины возникновения заболевания:
- при образовании плексопатии в связи с травмированием травматолог-ортопед проводит операцию по восстановлению целостности кости;
- при остеохондрозе назначается применение хондропротекторов;
- при нарушениях метаболического процесса показаны эндокринные препараты;
- при опухолях, аневризмах и образованиях дополнительных рёбер проводится операция по их удалению;
- при инфицировании или интоксикации показано применение антибактериальных, антивирусных и дезинтоксикационных препаратов.
Терапия плексопатии является комплексной и решает следующие задачи:
- устраняет болевой синдром;
- улучшает кровообращение и питание тканей в зоне поражения;
- нормализует работу нервных сплетений и возобновляет функционирование поражённых частей тела.
Для устранения отдельных симптомов плексита показано применение:
- обезболивающих — новокаиновых блокад, анальгина, аспизола, оксадола;
- нестероидных противовоспалительных средств (НПВС) — диклофенака, нимесулида, индометацина;
- стероидных противовоспалительных препаратов — преднизалона, дексаметазона, дипроспана;[6]
- витаминов — нейромультивита, скополамина, нейровитана, мильгаммы, аевита, витаминов группы А, В, С, Е;
- антихолинэстеразных средств, улучшающих проведение нервных импульсов — прозерина, калимина, инвалина;
- противоотёчных веществ — манита, мочевины;
- трофических препаратов — никотиновой кислоты, калия оротата, неробола, лидазы;
- средств для улучшения микроциркуляции — трентала, компламина;
- хондропротекторов — хондроитинсульфата, глюкозамин сульфата, гиалуроновой кислоты.
- Плексит плечевого сустава: причины …
- Плексит плечевого и других суставов …
- Пояснично-крестцовый плексит — симптомы …
- Плексит: этиология, симптомы …
- Плексит плечевого сплетения — симптомы …
- Воспаление связок плечевого сустава …
Помимо перечисленных препаратов избавиться от симптомов плексопатии можно при помощи:
- физиопроцедур — ультразвука с гидрокартизоном, электрофореза с новокаином, магнитотерапии, озокерита;
- массажа при затихании острого воспалительного процесса;
- лечебной гимнастики;
- рефлексотерапии (иглоукалывания), лазеротерапии, бальнеотерапии (лечения минеральными водами), криотерапии (локального воздействия низких температур);
- народного лечения.
Физеотерапия
Использование ультразвуковой и лазерной терапии инфракрасного типа позволит ускорить восстановление поражённой ткани.
К нейростимулирующим процедурам, улучшающим состояние нервных тканей, относят нейроэлектростимуляцию и стимуляцию биорегулируемого типа.
Применение электроаналгезии импульсами короткого типа и лекарственного электрофореза способствует снижению болевого синдрома, а назначение УВЧ-терапии предотвратит скопление жидкости в суставе и суставной сумке.[5]
Терапия
Лечение носит этиотропной характер:
- При травматических повреждениях нужна иммобилизация.
- Инфекционные плекситы требуют назначения антибиотиков;
- Токсические — дезинтоксикации.
Фармакотерапия также включает проведение блокад, прием препаратов, улучшающих микроциркуляцию, витаминов группы В. Хорошо себя зарекомендовала физиотерапия.
Радикальное лечение показано при компрессионных плексопатиях. Они направлены на декомпрессию нервных структур. Стойкие посттравматические плекситы требуют проведения аутопластики ствола.
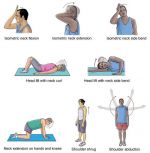
В период реабилитации проводится:
- ЛФК;
- Массаж;
- Электроакупунктура;
- Иглорефлексотерапия;
- Грязелечение;
- Радоновые ванны;
- Озокеритотерапия.