Хирург, проктолог, сосудистый хирург
ПЯТОЧНАЯ ШПОРА — ЧТО ЭТО? БОЛЬ В ПЯТКЕ С УТРА
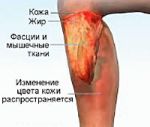
Истинная причина боли в пятке — это плантарный фасциит, а не пяточная шпора. Она является следствием плантарного фасциита и не вызывает боли. Причём, шпора может быть у совершенно здоровых людей. Как возникает шпора пятки, наличие которой также сопровождается болями? Плантарный фасциит возникает из-за микроразрывов в фасциях в области пятки. Вследствие этих разрывов, фасция начинает воспаляться, из-за чего человек испытывает боль. Во время сна фасции укорачиваются из-за быстрого срастания микроразрывов, но при первых утренних шагах происходит повторный разрыв, затем они растягиваются и боль стихает. Причем, болевой синдром может возникнуть и в течение дня.
- Некротизирующий фасциит — причины …
- Некротический фасциит. Симптомы …
- Некротический фасциит. Симптомы …
- Некротический фасциит: причины и …
Классификация некрозов
Выделяют две формы некроза:
- Сухой, или коагуляционный. Для него будет характерным свертывание белка и превращение его в массу, идентичную творогу. Кожные покровы в месте сухого некроза будут иметь серо-желтый оттенок и четкую границу патологического процесса. При коагуляционном некрозе в том месте, где отторгается погибшая ткань, образуется язва, переходящая в гнойник. После вскрытия гнойного нарыва формируется свищ. Начальная стадия патологии характеризуется высокой температурой тела и нарушением работы пораженного органа. Например, признаки острого некроза почки включают в себя нарушение оттока мочи, а в некоторых случаях полное прекращение этого процесса.
- Влажный, или колликвационный. Основными его симптомы – активное «набухание» мягких тканей, разжижение их в местах полного омертвения, образование гнилостного субстрата. Все это сопровождается выраженным запахом гнилого мяса, причем от него невозможно избавиться, даже если проводятся все медицинские мероприятия. Чаще всего такая форма патологии развивается в тканях, богатых жидкостями (кожные покровы, головной мозг и так далее). Стремительное развитие патологии может привести к осложнениям – последствия некроза головного мозга нередко заключаются в потере памяти и основных умений.
Отдельно врачи рассматривают секвестр – это форма некроза, присущая костной ткани. Подобное может произойти при прогрессирующем остеомиелите (воспаление костных тканей). В этом случае любые симптомы гибели клеток будут отсутствовать до тех пор, пока не появится гнойный нарыв. После его прорыва формируется свищ с гнойными выделениями.
При диагностике кроме форм выделяют и виды некроза:
- Инфаркт – диагностируется в том случае, если внезапно прекращается кровоснабжение конкретного участка внутреннего органа. Например, может быть выявлен некроз миокарда при инфаркте сердца или же подобное поражение мягких тканей головного мозга.
- Гангрена – состояние, которое развивается после стремительного некроза и характеризуется омертвением кожных покровов, мышечной ткани и слизистых оболочек. Причины некроза участка кожи вокруг раны могут быть самыми разными (от неправильной обработки раневой поверхности до ее инфицирования), но гангрена конкретного участка начинается именно как следствие рассматриваемого состояния.
- Пролежни – возникают только у лежачих пациентов, за которыми не осуществляется должный уход.
- Аваскулярный, или асептический. Такая классификация касается только некроза головки бедренной кости. Чаще всего он диагностируется при травме этой части опорно-двигательного аппарата или на фоне закупорки тромбом мелких артерий. Асептический некроз головки бедренной кости отличается стремительным развитием – первые его признаки (сильная боль в проблемной области, невозможность самостоятельного передвижения) интенсивно выражены уже на третьи сутки течения патологии.
- Фибриноидный. Для некротических изменений будет характерным пропитывание патологически измененных тканей фибрином. Нередко такой вид заболевания диагностируется в стенках кровеносных сосудов, а предшественником его может стать длительно протекающий атеросклероз.
Способы диагностики
В результате неспецифичности данных, сложностей в ходе обследовании и долгого ожидания ответов главное значение в постановке диагноза достается типичной для заболевания клинике. Патогномоничные стадии проявлений — стремительное преобразование части эритемы в пузыри или районы некроза, деревянистые уплотнения рядом расположенных структур в районе кожного покрова и за его пределами, а также крепитация и сильная боль, которая сменяется анестезией. План диагностики больно состоит из следующих процедур:
- визуализационные исследований, где применяется рентген-скрининг, КТ или МРТ;
- общие лабораторные тестирования по типу анализа крови;
- гистологическая проверка;
- микробиологическое обследование;
- дифференцировка с другими инфекционными отклонениями, способными поражать мягкие ткани.
Записаться на томографию и подобрать клинику можно онлайн с помощью портала Достаточно ввести название назначенной процедуры и указать станцию метро или район города. Забронировать место на прием к врачу-рентгенологу можно по телефону горячей линии, или просто заполнив анкету обратной связи.
Литература
- Некротизирующий фасциит — причины …
- Некротический фасциит и его последствия …
- Некротический фасциит. Симптомы …
- Diagnosis and management of necrotizing …
1. Некротизирующий фасциит — ургентное состояние в медицине/ Николов В.В.// Интенсивная терапия — 2015 — №2
2. Некротизирующий фасциит/ Гринев М.В., Будько О.А., Гринев К.М.// Вестник хирургии им. И.И. Грекова — 2005- ;1
3. Оперативная гнойная хирургия/ Гостищев В.К. — 1997
4. Некротизирующий фасциит: ранняя диагностика и хирургическое лечение/ Шагинян Г.Г., Чеканов М.Н., Штофин С.Г.// Сибирское медицинское обозрение. – 2011.
Диагностика и лечение фасциита
На этапе воспаления диагноз ставится на основании жалоб пациента и осмотра стопы. Если уже образовался остеофит, назначают рентгенологическое обследование.
Первоочередные меры
Никакая терапия не даст результата, если не ограничить нагрузку на фасцию. Для этого применяются различные ортопедические приспособления:
- специальная прокладка под пятку с углублением, поглощающая ударную нагрузку;
- индивидуальные изготовленные стельки, снимающие нагрузку со свода стопы и смягчающие ее на пятке;
- ортез — фиксатор стопы под прямым углом, не позволяющий укорачиваться фасции;
- тейпы — эластичные пластыри для фиксации фасции.
Ортез надевается на время сна. Утром не рекомендуется ходить босиком, это усилит боль. Тейпирование (наложение пластыря) делается после занятий лечебной физкультурой. Нагрузку на больную ногу необходимо снизить до минимума. Исключить ношение шлепанцев, обуви на каблуках и узких туфель.
Консервативное лечение
Консервативное лечение пяточной шпоры должно быть комплексным. Оно включает:
- физиопроцедуры — ударно-волновая, лазерная и виброакустическая, магнитная терапия и электрофорез;
- лучевую терапию (лечение направленным рентгеновским лучом);
- упражнения для ног;
- грязевые компрессы и контрастные ванночки для ног;
- медикаментозное лечение.
Лечение проводится в домашних условиях, но по назначению врача.
Медикаментозное лечение
Для снятия боли назначаются противовоспалительные препараты — Ибупрофен, Аспирин, Напроксен. Когда воспалительный процесс усиливается, практикуется блокада с помощью гормональных препаратов в сочетании с обезболивающими.
Они вводятся в ткани стопы с помощью инъекции.
Однако подобный метод дает только временное облегчение. Воспаление может вспыхнуть с новой силой.
Более того, применение кортикостероидов способно привести к некротическим изменениям мягких тканей.
Для местного лечения используются противовоспалительные мази с согревающим эффектом.
Физиотерапия в лечении фасциита
Вылечить фасциит только медикаментами невозможно. Лучший результат дают физиотерапевтические и бальнеологические процедуры:
| Название процедуры | Лечебный эффект |
| Магнитотерапия и УВЧ |
|
| Воздействие лазером |
|
| Рентгенотерапия | Снимает боль за счет блокирования нервных окончаний. |
| Электрофорез и фонофорез | Электрический ток и ультразвук являются проводниками в больные ткани обезболивающих препаратов. |
| Виброакустический метод (фонирование) | Создает в стопе микровибрацию, улучшающую кровообращение и отток лимфы, что способствует очищению места воспаления. |
| Ударно-волновая терапия |
|
| Грязевые компрессы и контрастные ванночки для ног |
|
Лечебная физкультура и народные средства
Упражнения для ног — неотъемлемая часть консервативного лечения пяточной шпоры. Они направлены на растяжение фасции до нормального размера. Комплекс упражнений подбирает индивидуально врач-ортопед.
Из народных средств наибольшей популярностью пользуются ножные ванны и компрессы. Для горячих ванн используют морскую соль. Продолжительность — не более 30 минут (температура воды должна быть комфортной).
Перед сном к больной пятке можно привязать тертый чеснок с растительным маслом или пластик свежего свиного сала. Хорошо помогает снять боль компресс из настоя чайного гриба. Но предварительно ногу нужно распарить в содовом растворе.
Хирургические методы
К удалению шпоры прибегают только в том случае, если после полугода лечения болевой синдром не проходит. Иссечение пяточной шпоры проводят тремя способами — с помощью эндоскопии, открытой операцией и миниинвазивным рассечением.
Хирургическая операция не дает 100% результата, после нее часто возникают рецидивы.
Врачи рекомендуют лечить шпору, не прибегая к оперативному вмешательству, тем более что оно имеет много противопоказаний. В частности, такие операции не проводят людям пожилого возраста.
Предупреждение плантарного фасциита
Правила просты и легко выполнимы. Они заключаются в поддержании нормального веса, ношении удобной обуви и постоянной физической активности. Необходимо оберегать стопы от чрезмерных нагрузок, своевременно лечить болезни суставов и позвоночника.
Если не лечить пяточные шпоры, дело может кончиться ограничением подвижности суставов. Появление даже небольшой боли — это повод обратиться к врачу и пройти курс профилактической физиотерапии.
Профилактика
Профилактика направлена на то, чтобы устранить основные провоцирующие причины острой и хронической артралгии. Её базисом является здоровый образ жизни с адекватной физической активностью. Врачи рекомендуют систематические тренировки для укрепления костно-мышечной системы по 40-60 минут несколько раз в неделю (лучше ежедневно).
Для подбора оптимального комплекса упражнений, желательно обратиться к инструктору или врачу-ЛФК. Он подскажет наиболее безопасные и эффективные схемы, с учётом конкретного заболевания, возраста и физической формы пациента. Занятия должны выполняться с учётом следующих правил:
- начинать с нескольких минут, постепенно увеличивая продолжительность и количество подходов (до 5-15);
- заниматься постоянно, без необоснованных перерывов, выработать режим;
- выполнять все упражнения плавно, без резких рывков;
- укреплять ослабленные и расслаблять перенапряжённые мышцы;
- не заниматься ранее, чем через 2 часа после приёма пищи;
- дышать спокойно и глубоко, приступая к упражнению на вдохе и заканчивая его на выдохе;
- тренироваться в просторном, хорошо проветриваемом помещении или на природе;
- при возникновении боли или дискомфорта в процессе занятий, сделать перерыв и отдохнуть.
- Некротизирующий фасциит. Причины и …
- Некротический фасциит. Симптомы …
- Некротический фасциит и его последствия …
- Фасциит в практике интерниста Акад Г И …
Как показывает практика, систематические адекватные физические нагрузки на организм значительно предотвращают риск развития суставной патологии и предотвращают её обострение.
Для предупреждения артралгии в меню нужно включать больше продуктов, богатых витаминами и микроэлементами, в частности витамином Д, кальцием и фосфором (куриные яйца, морская рыба, говяжья печень и т.д.). Количество ежедневно употребляемой жидкости не должно быть меньше 1-1,5 литров. Хорошей профилактикой являются массаж и остеопатия.
Если работа человека связана с постоянным статическим напряжением или повторяющимися движениями, нужно делать небольшие перерывы, чтобы предупредить скованность и боль в суставах. Полезны также упражнения-растяжки для снятия напряжения в мышцах. При работе стоя желательно периодически присаживаться. С точки зрения эргономики, необходимо также оборудовать рабочее место специальной ступенькой, на которую можно ставить ногу для разгрузки мышц ног и поясницы. Следует избегать переохлаждения, травм, резкой физической нагрузки и стрессов. При наличии в организме очагов хронической инфекции (кариозные зубы, тонзиллит и т. д.), их надо лечить. Если появился малейший дискомфорт, треск при движениях в суставе, ограничение объема движений и даже незначительная артралгия, следует посетить врача.
Некротический фасциит причины и симптомы
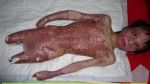
Они могут поражать фасции, проникнув в них через открытые порезы или раны. Болезнь называют по-разному: гемолитическая стрептококковая, больничная или острая кожная гангрена, гнойный фасциит.
Международная классификация (МКБ-10) обозначает его как М72.6.
Классификация и причины
Это заболевание очень быстро прогрессирует, вследствие чего возникает вторичный некроз подкожных тканей. Оно может возникнуть в результате хирургической процедуры или из-за непригодных медицинских условий. На сегодняшний день известны 3 формы фасциита:
- первый тип (полимикробный);
- второй тип (стрептококковый);
- третий тип (мионекроз).
Первую разновидность еще называют «соленый» некротизирующий фасциит. Такое название он получил из-за того, что недуг появляется при контакте с грязной соленой водой, в которой находятся бактерии. Основные группы риска:
- наркоманы;
- люди старше 50 лет;
- пациенты, страдающие ожирением;
- ВИЧ-инфицированные;
- люди, страдающие сахарным диабетом;
- пациенты с осложнениями после операции;
- хронические алкоголики;
- больные с поражением периферических сосудов.
Чаще всего болезнь встречается в возрасте от 38 до 44 лет. Такая болезнь у детей диагностируется крайне редко и только в странах, где гигиена на низком уровне. Если же возникает детская разновидность, протекает она не менее тяжело, чем у взрослого.
Болезнь некротический фасциит имеет острый, тяжелый характер, требует консультации хирурга, ведь у детей все симптомы будут ощущаться более ярко. Но в любом случае и у ребенка, и у взрослого нужно проводить санацию раны.
Больничную гангрену могут спровоцировать много факторов: грибок или инфекция. Бывает, что даже укус насекомого может дать начало развития инфекции, а 20–45% больных фасциитом параллельно страдают диабетом, который и дал толчок болезни. Также в группе риска находятся алкоголики, люди, болеющие раком, циррозом.
Раньше это заболевание встречалось крайне редко. Диагностировать его затруднительно, так как перед началом недуга у пациента обязательно присутствует травма или проводится операция. Все начинается просто и заурядно: царапина, ссадина, рана, укус, инъекционный прокол. Но спустя некоторое время ситуация усугубляется, место начинает болеть и печь. Значит, раны некротизированы.
Клиническая картина
Боль сильная, интенсивная, мышца становится чувствительной, а ощущения напоминают растяжение или разрыв. Эти симптомы сопровождает повышенная температура, лихорадка, вялость, озноб. Боль становится все сильней и невыносимей, пока пациент не начинает чувствовать онемение поврежденного места.
Процесс развития заболевания у каждого протекает индивидуально. Прогрессируя, рана увеличивается, темнеет, а затем чернеет. Если не лечить данное явление, инфекция поражает мышцы глубже, после чего может начаться мионекроз. Основные признаки некроза: потемнение кожи, острая боль на участке, гнилые выделения, он отличается гангренозными участками с воспалительным процессом.
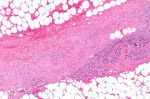
Чтобы диагностировать заболевание, кроме внешнего визуального осмотра, нужно сдать лабораторные анализы: развернутый анализ крови, показатели уровня газов в артериальной крови, анализ мочи и анализ крови и тканей. Так как они не могут дать точного результата, нужно обязательно взять образцы зараженной ткани. Хирургическое вмешательство неминуемо.
Исходя из анализов и визуального осмотра, врач обязан незамедлительно начать лечение. Санация омертвевших тканей происходит до тех пор, пока они окончательно не будут убраны. После хирургического вмешательства шансы пациента на выживание увеличиваются.
При манипуляциях надрезы делаются глубоко, чтобы удалить участки некроза и место вокруг него. Во время этой процедуры врач должен соблюдать такие условия:
- постоянная обработка и перевязка раны;
- вся некротическая ткань убирается;
- рану оставляют открытой, поддерживая гомеостаз;
- ежедневная обработка и анализ течения заболевания.