Врач дерматовенеролог, трихолог, кандидат медицинских наук,
член Ассоциации «Национальное общество трихологов»
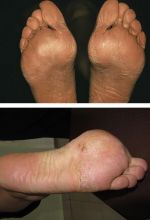
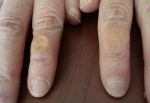
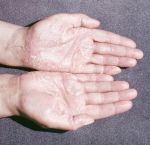
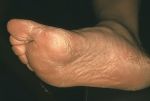
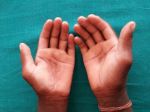
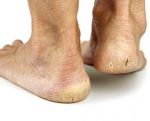
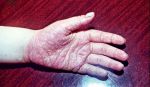
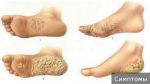
Виды гиперкератоза
Гиперкератоз бывает наследственным и приобретенным. В зависимости от клинических проявлений заболевание подразделяют на следующие виды:
- фолликулярный (волосяной лишай, появляется чаще в детском возрасте на волосистой части кожи);
- лентикулярный (преимущественно на коже конечностей, бедрах, ушах);
- диффузный (чаще появляется в детском возрасте на разгибательной поверхности рук и ног, на спине);
- себорейный (поражает волосистую часть кожи);
- диссеминированный (распространенный по всей поверхности кожи);
- бородавчатый (единичный очаг на открытом участке тела).
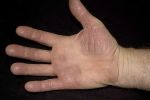
- Кератодермия: ладонно-подошвенная и …
- Кератодермия ладоней и подошв. Лечение …
- Кератодермия ладоней и подошв. Что за …
- Кератодермия ладонно-подошвенная: мази …
- Климактерическая кератодермия — лечение …
- Кератодермия ладоней и подошв. Что за …
Дерматологи склонны называть гиперкератоз не самостоятельным заболеванием, а последствием системных нарушений, поэтому лечение кожи головы и других участков должно быть не симптоматическим, а комплексным.
Причины заболевания
По статистике, данным синдромом чаще страдают представители сильного пола, болезнь Рейтера у мужчин (в основном в возрасте 20-40 лет) встречается в 80% случаев. Намного реже развивается болезнь Рейтера у женщин, в единичных случаях заражаются дети.
Предполагается, что один из основных факторов заболевания — инфекции, передающиеся половым путём. Чаще всего возбудителем является хламидия — микроорганизм размером 250-300 нм, который может длительное время существовать в теле человека. В угрожающей для жизни микроорганизма ситуации хламидии могут превращаться в L-форму, которая более устойчива к внешнему воздействию и обладает способностью к длительному паразитированию. Все это способствует хроническому течению болезни.
Предшествовать болезни Рейтера может также острая кишечная инфекция, например сальмонеллез или дизентерия. Известны случаи болезни Рейтера, вызванной патогенной флорой, попавшей в организм человека в ходе приёма пищи или респираторным путём.
Большую роль в развитии синдрома Рейтера играет наследственная предрасположенность. Неправильная активность иммунитета передается от родителей. При соответствующих, неблагоприятных условиях иммунитет начинает направлять свои силы на клетки собственного организма.
В связи с этим обычно разделяют случаи развития болезни вследствие половой инфекции и после перенесённого пациентом инфекционного энтероколита.
Какие осложнения могут возникнуть без своевременного лечения
Отсутствие вовремя начатого лечения может привести к дальнейшему усугублению симптомов. Кроме того, возрастает риск их утяжеления и появления более серьезных заболеваний, таких как:
- Миозит. Это воспаление мышечной ткани, которое может привести к ее разрушению. В результате в кровоток поступают белки из разрушенных мышечных волокон и блокируют работу почек, что приводит к почечной недостаточности.
- Кардиальные осложнения. Развиваются, если воспалительный процесс поражает сердечную мышцу, перикард, либо стенки сосудов.
- Энцефалопатия. Это поражение ЦНС, развивающееся в результате повреждения мелких сосудов и гематоэнцефалического барьера.
- Ревматоидный артрит. Относится к аутоиммунным патологиям, возникает при воздействии антител на суставной хрящ, либо оболочки сустава.
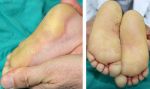
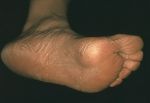
- Кератодермия ладоней и подошв – лечение …
- Кератодермия ладоней и подошв. лечение …
- Кератодермия ладоней и подошв. лечение …
- Кератодермия ладоней и подошв. Что за …
- Кератодермия: ладонно-подошвенная и …
- Климактерическая кератодермия — лечение …
Чтобы избежать развития этих тяжелых патологий, важно вовремя начать лечение суставов после коронавируса. Это предотвратит дальнейшее усугубление процесса и позволит остановить его на ранней стадии, без перехода в более тяжелые формы.
Средства для заживления ран и ожогов: первая стадия
Любые раны, которые возникают на коже, имеют две стадии заживления. Первая – это воспалительная стадия, когда ранка припухает, краснеет, в ней могут скапливаться сукровица и даже гной. В этой стадии нужно применение антисептических, противовоспалительных препаратов. Если ранка склонна к нагноению, могут потребоваться местные антибиотики или антисептики.
Также препараты подбирают, исходя из степени повреждения и глубины ран – неглубокие порезы, царапины, ссадины или ожоги, абсцессы, трофические язвы.
Преимущества препаратов, заживляющих ранки на первой стадии:
- они помогают снимать воспаление и обладают обеззараживающим эффектом;
- их легко наносить, применяются без рецепта.
- допустимы к использованию без назначения врача.
Минусы этих средств:
- есть противопоказания, ряд побочных эффектов применения;
- возможно развитие аллергии или непереносимость компонентов;
- подходят не всем возрастным группам.
Чтобы избежать любых побочных эффектов, нужно использовать любые средства строго по инструкции.
1. Левомеколь
Препарат выпускается в форме мази, используется наружно. Продается без рецепта врача. Активные компоненты препарата – диоксометилтетрагидропиримидин с хлорамфениколом. Обладает антибактериальным эффектом, помогает в стимуляции местной иммунной защиты, регенерации тканей, подавлении воспалительного процесса, связанного с бактериальной инфекцией. Мазь наносят тонким слоем на предварительно очищенную ранку, сверху прикрывают повязкой. Повторяют до 3-4 раз в сутки, пока ранка не начнет затягиваться.
Может применяться для обработки как мелких ран и царапин, так и гнойных, мокнущих ран, термических ожогов, трофических язв. Помогает в заживлении постоперационных ран. Важно помнить – препарат содержит антибиотик, имеет ряд противопоказаний, применяется только на предварительно очищенные поверхности, возможна непереносимость компонентов.
2. Эплан раствор или крем
Препараты обладают комплексным эффектом – бактерицидным, ранозаживляющим, обезболивающим и регенерирующим. В состав входят триэтиленгликоль, гликолан, этилкарбитол, ПЭО, глицерин. Помогает защищать раны в период первичного заживления, стимулирует восстановление новых клеток, не содержит антибиотиков, предотвращает образование грубых рубцов, защищает кожу от дополнительного повреждения. Помогает улучшить кровообращение, устраняет отечность и боль.
Эплан не наносят на кровоточащие раны, возможна аллергическая реакция.
3. Бетадин мазь и раствор
Основное действующее вещество – повидон-йод 10%, обладает антисептическим, дезинфицирующим свойством, стимулирует заживление ран. Продается без рецепта врача, отлично подходит для первичной обработки свежих ссадин, порезов, ран. После обработки наносят мазь тонким слоем на область поражения, до 3 раз в сутки, можно применять под повязки.
Также обладает слабым противовоспалительным эффектом, показана при инфицированных дерматитах, ожогах, порезах, ссадинах, микробных и грибковых поражениях. Раствором можно обрабатывать кожу и слизистые в неразбавленном виде. Препарат не жжет.
Возможны аллергические реакции, запрещен при гиперфункции щитовидной железы, применении радиоактивного йода, почечной недостаточности.
4. Бальзам Спасатель
Продается без рецепта врача, в составе: растительные масла, пчелиный воск, витамины и нафталанская нефть. Помогает при травмах и остром воспалении на коже, помогает защищать эпидермис от дальнейших повреждений. Стимулирует ускоренное заживление ран и порезов, уменьшает риск образования рубцов. Обладает противоотечным, слабым антивоспалительным эффектом.
Наносится на поверхность заживающих ранок до 2 раз в день. Не применяют для лечения хронических ран, трофических язв.
Профилактика атопического дерматита у детей
При атопическом дерматите различают первичные, вторичные и третичные профилактические меры.
1. Первичная профилактика
направлена на предупреждение возникновения атопического дерматита у малышей.
Рекомендуется:
- Будущим мамам со склонностью к аллергическим реакциям исключить из рациона продукты-аллергены.
- Введение прикорма малышам начинать с четырехмесячного возраста.
- Беременным и новорожденным из групп риска принимать пробиотики, содержащие лактобактерии.
- По возможности практиковать грудное вскармливание.
- Исключить воздействие табачного дыма на малыша.
- Поддерживать уровень влажности и регулярно проветривать детскую комнату.
2. Вторичная профилактика
направлена на устранение факторов риска, которые при определенных условиях (стресс, ослабление иммунитета и т.п.) могут привести к возникновению, обострению и рецидиву атопического дерматита.
Рекомендуются:
- Кератодермия ладоней и подошв: симптомы …
- Кератодермия ладоней и подошв. Что за …
- Лечение народными средствами …
- Кератодермия пальца ноги у ребенка …
- Кератодермия ладоней и подошв – лечение …
- Кератодермия ладоней и подошв: что это …
- Регулярные консультации специалистов.
- Поддержания уровня информированности о новых исследованиях и препаратах в области лечения атопического дерматита.
профилактика
— это комплекс мероприятий, направленных на предотвращение обострений или развития осложнений атопического дерматита.
Рекомендуется:
- Исключить контакт малыша с провоцирующими факторами: мылом (оно сушит кожу), одеждой из грубых или синтетических тканей, некачественной косметикой и т.п.
- Ухаживать за кожей ребенка и наносить эмоленты на регулярной основе, в том числе, в периоды ремиссий.
- Ежедневно купать малыша с использованием косметических моющих средств для атопичной кожи.
[1] Isaac Steering Committee. (1998). Worldwide variation in prevalence of symptoms of asthma. The Lancet, 351, 1225-1235.(Международный комитет по исследованию астмы и аллергии в период детского возраста 1998. Мировые различия в распространенности симптомов астмы. Журнал Ланцет, 351, 1225-1235). [2] Studies Watson W., 2011, Larsen F. S., 2002, Draaisma E., 2015, ISAAC Steering Committee, 1998. (Исследования Ватсон В., 2011, Ларсен Ф.С., 2002, Драисма Е., 2015 Международный комитет по исследованию астмы и аллергии в период детского возраста, 1998). [3] Клинические рекомендации. Атопический дерматит, 2020. [4] Атопический дерматит: рекомендации для практических врачей. Российский согласительный национальный документ по атопическому дерматиту. Под ред. P.M. Хаитова, А.А. Кубановой. М.: Фармакус Принт, 2002. 192 с. [5] ODT and inflammation June 2010 [6] Scientific dossier «Atopic-prone skin: latest discoveries» [7] Тест репорт Крем-эмолент “Stelatopia”, самостоятельная оценка пользователями