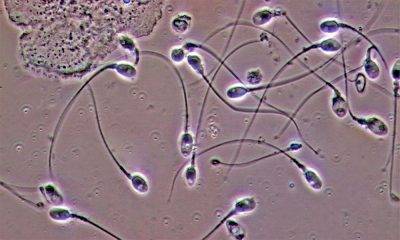
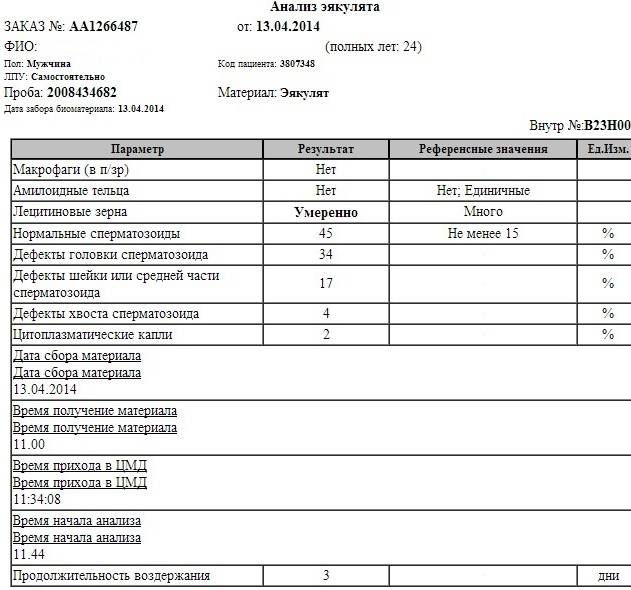
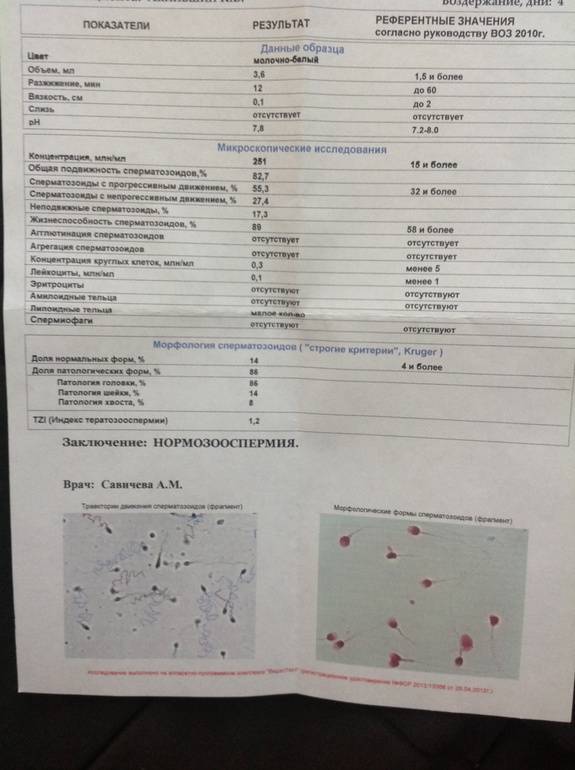
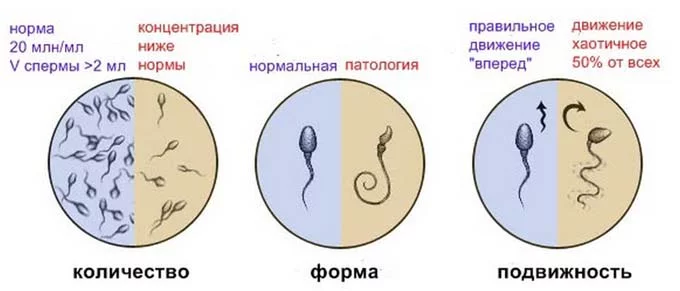
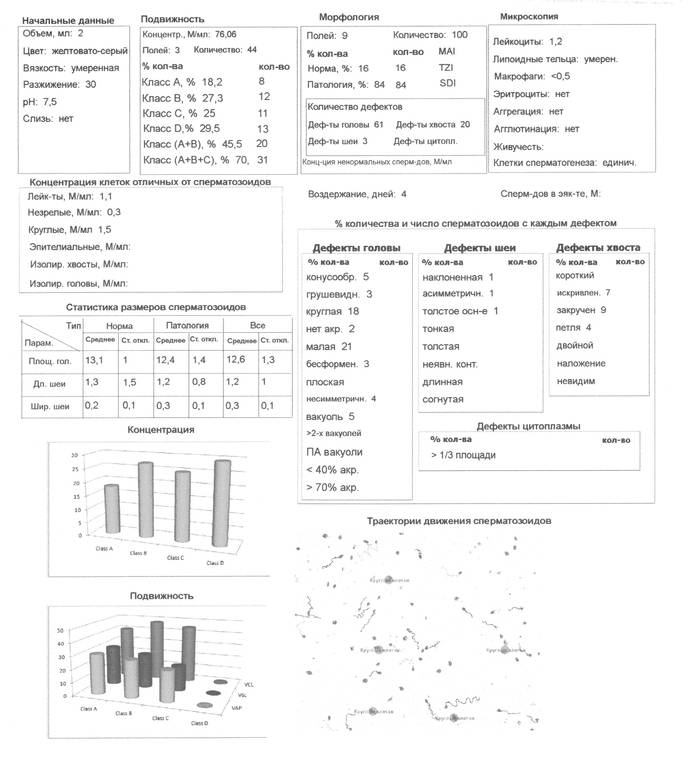
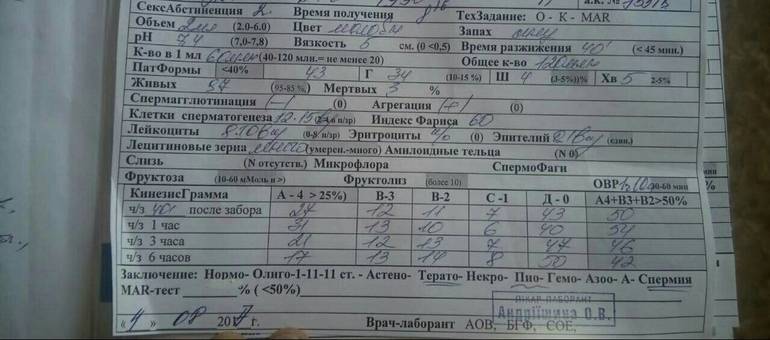
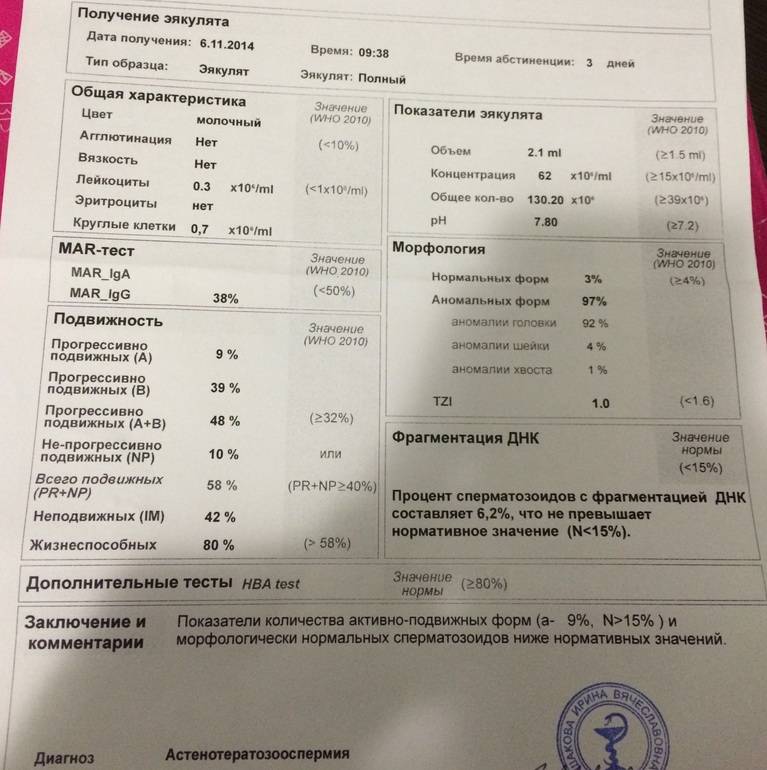
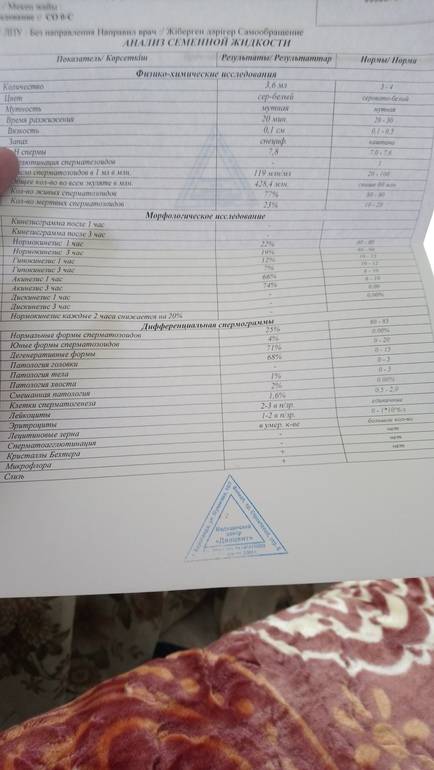
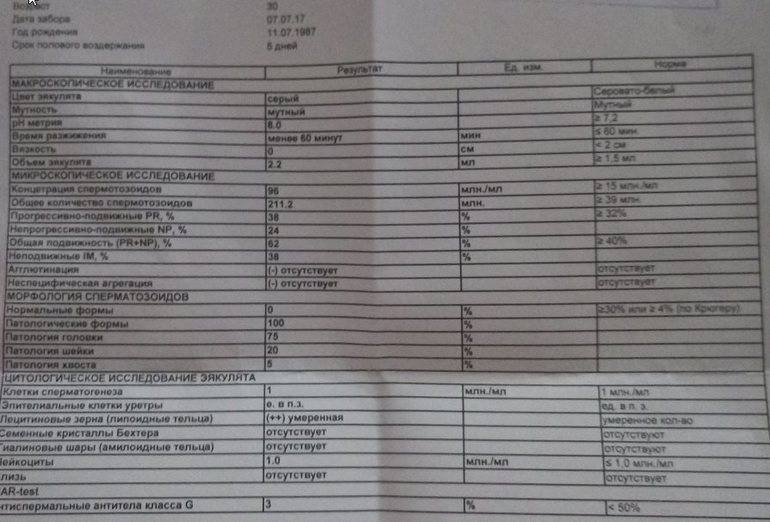
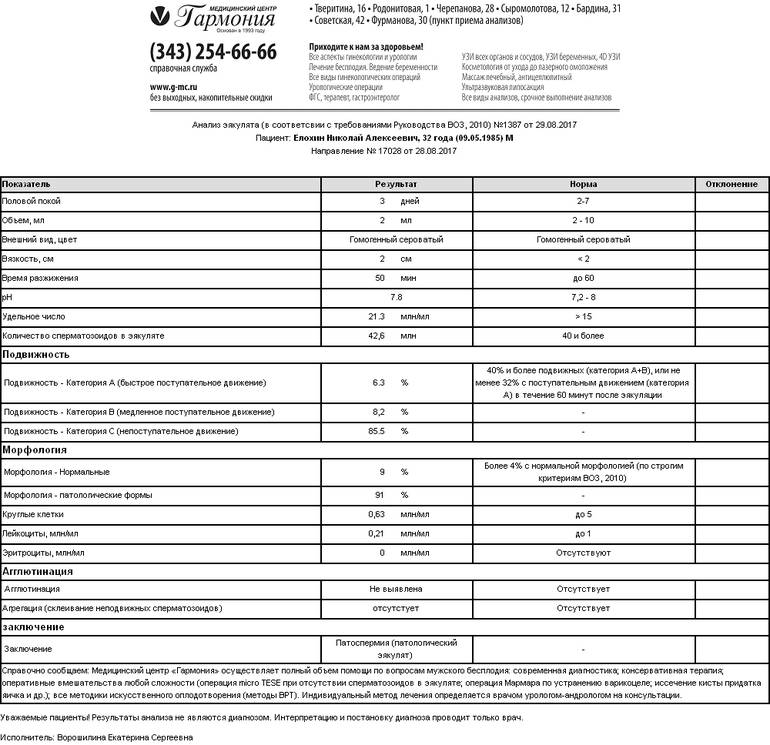
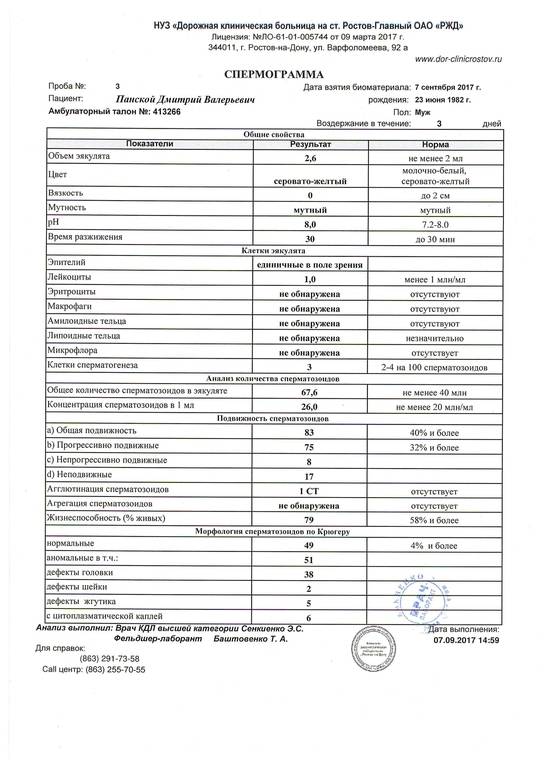
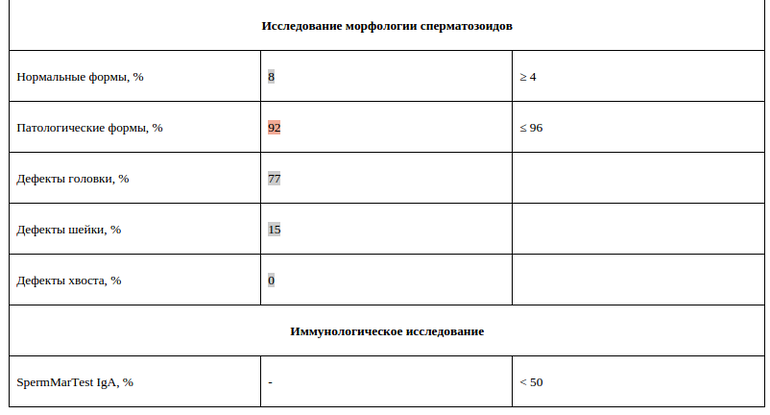
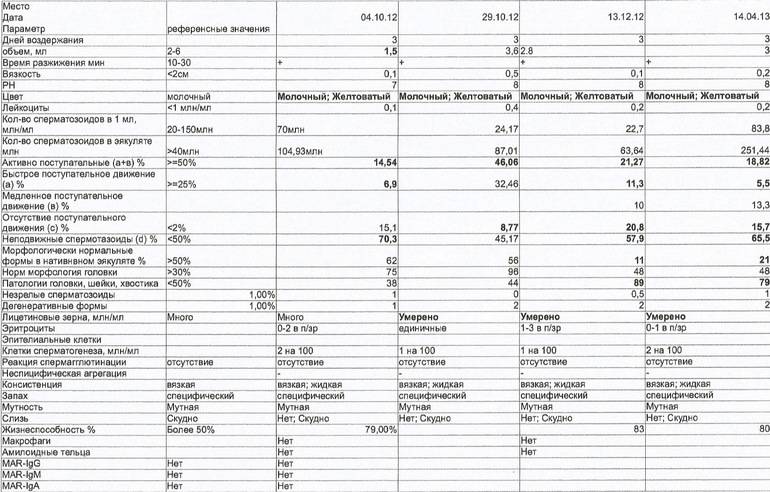
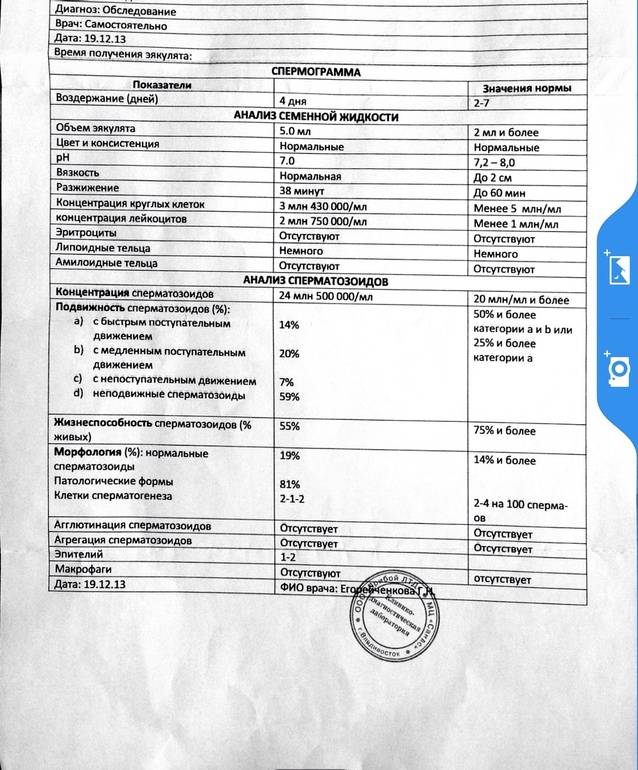
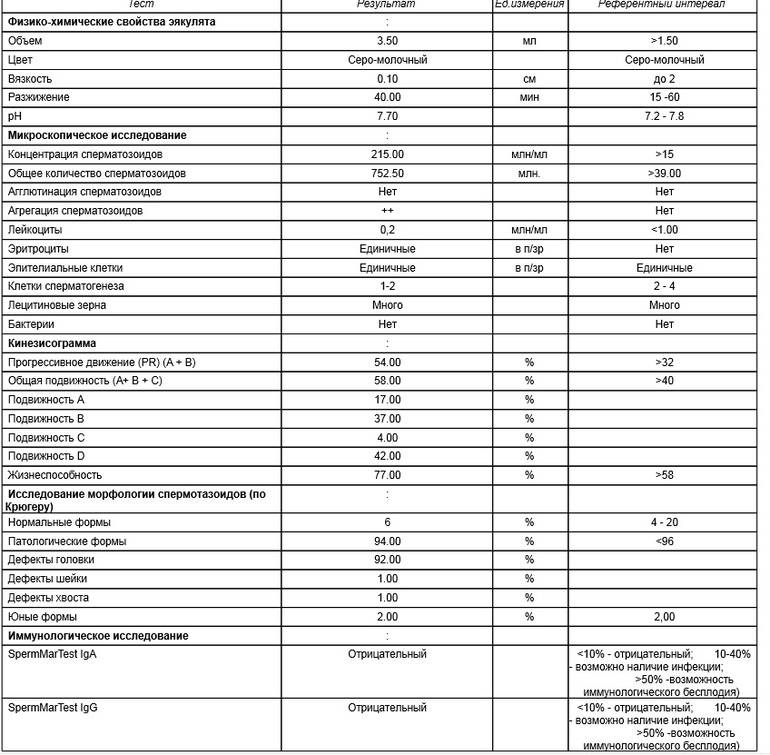
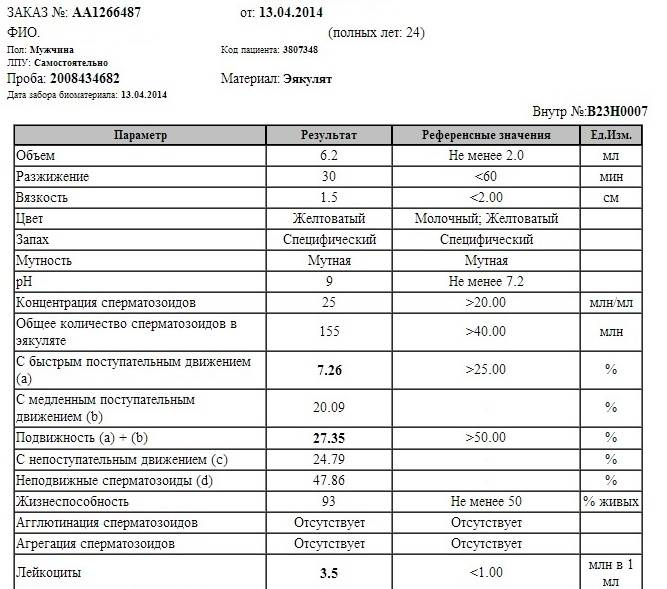
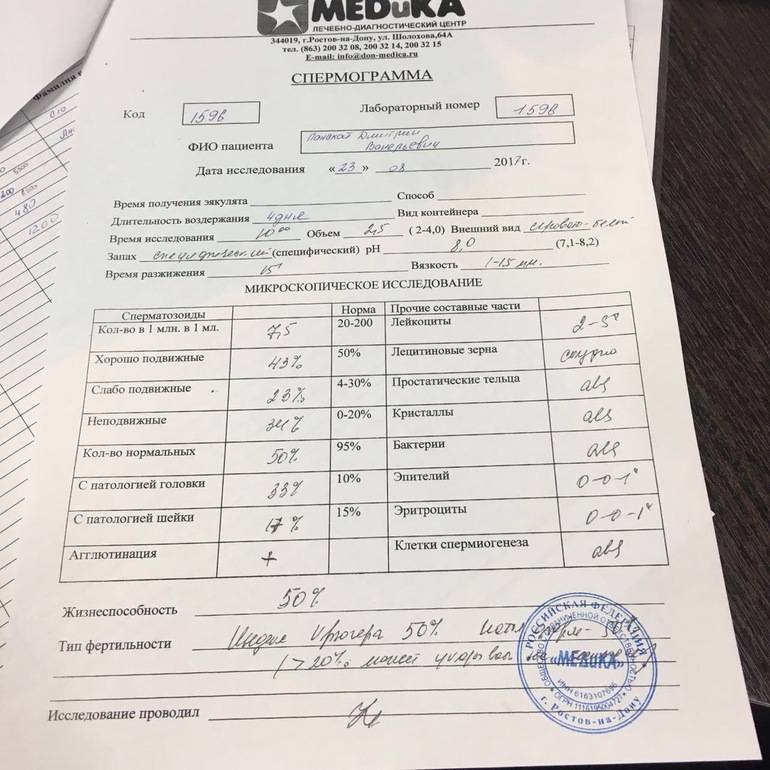
Микроскопическое исследование
Все проводимые исследования с использованием микроскопа помогут в установлении наличия бесплодия и возможных причин его появления. Анализ спермы выполняется для установления способности и возможности участвовать в благополучном оплодотворении именно мужчины.
Среди наиболее значимых показателей следует выделить:
- Общее количество сперматозоидов в эякуляте.
Министерством Здравоохранения установлена норма количества спермий в разовом анализе. Средним показателем, который уже считается нормой, является 39 млн. Но это не значит, что при меньшем количестве не возможно зачатие. Критическим порогом, при котором еще может произойти зачатие ребенка, является число не ниже 10 млн. спермий. При таком низком показателе и вероятность оплодотворения очень небольшая. Снижение уровня сперматозоидов может быть спровоцировано генетическими особенностями, а может быть результатом влияния внешних факторов.
Норма спермий на 1 мл эякулята: у здорового мужчины количество половых клеток в одном миллилитре должно составлять более 15 млн.
- Подвижность сперматозоидов.
Этот показатель также важен для определения возможности оплодотворения у мужчины. Половые клетки разделяются на несколько категорий по способности к движению по прямолинейной траектории (от А до D). К категории А относятся клетки сперматогенеза, которые имеют хорошую скорость и прямолинейную траекторию. Категория В характеризуется спермиями с небольшой скоростью, но прямолинейным движением. Категория С включает клетки сперматогенеза, которые совершают движения кругового или колебательного характера. В категорию D относятся неподвижные клетки сперматогенеза.
У мужчины ставится высокая степень возможности оплодотворения, если 50% половых клеток относится к категории А и В. Но по установленным ВОЗ нормам, содержание подвижной спермы не должно составлять менее 32%.
- Жизнеспособность сперматозоидов.
Чтобы определить жизнеспособность мужских сперматозоидов используют при исследованиях специальный фермент, что закрашивает только мертвые спермии. Нормой считается, если их объем не превышает 50%. Увеличение числа мертвых спермий может вызвать длительное воздержание в сексе, а также воздействие на тело высоких температур (например, посещение бань или саун).
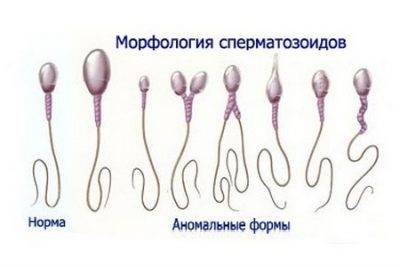
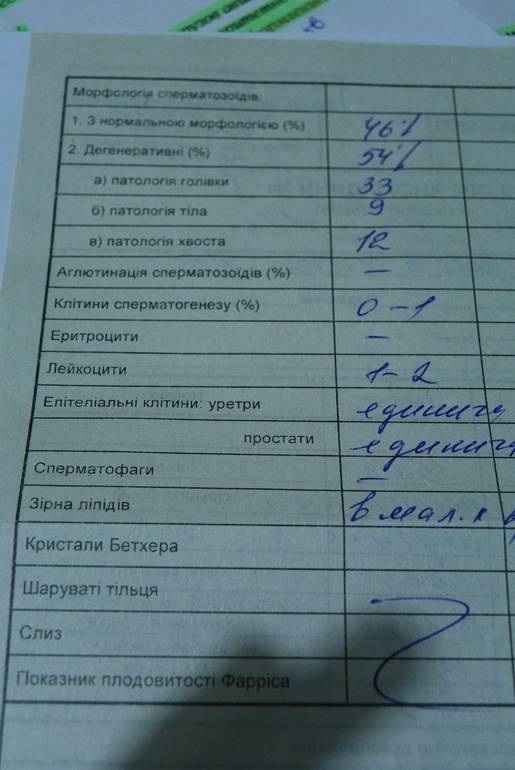
- Морфология сперматозоидов.
Что удивительно, но на успешное зачатие играет роль и форма мужских половых клеток. Норма нормальных по структуре клеток составляет всего 4%.
Аномальные формы сперматозоидов не принимают участия в зачатии. Чаще всего они встречаются у мужчин, которые увлекаются алкоголем, наркотиками, а также у тех, у кого диагностируются генетические отклонения.
При помощи проведения спермограммы можно определить многие другие показатели мужского здоровья.
- Характеристики лейкоцитов и незрелых клеток.
Этот показатель указывает на наличие в сперме нейтрофильных лейкоцитов, а также их склеек. Допустимым количеством является присутствие максимум 1 млн. лейкоцитов на каждый миллилитр спермы. Увеличение их количества чаще всего свидетельствует о развитии паталогических воспалительных процессов.
Под незрелыми половыми клетками понимают сперматозоиды мужчин, которые по каким-либо причинам не превратились в полноценные спермии, способные к оплодотворению. Нормальным является наличие таких клеток в объеме 2-4%.
- Агглютинация спермий.
При рассмотрении спермы под микроскопом склейки определяются, как сгустки сперматозоидов. Этот параметр в результате показывается специальными обозначениями, предусмотренными шкалой:
- (-) – склеек и сгустков не обнаружено;
- (+) – обнаружены, но в небольшом количестве, при этом их не более 5 и в каждом располагается до 5 сперматозоидов;
- (++) – найдены единичные группы (до 5 штук) объединений с количеством спермий от 10 до 20;
- (+++) – найдено большое количество сгустков, в которых объединены десятки спермий;
- (++++) – сгустками представлены практически все половые клетки мужчины.
Стоит отметить, чем больше спермий, объединенных в сгустки и склейки, тем меньше становится вероятность оплодотворения.
- Агрегации спермий с другими клетками.
Половые клетки мужчины способны склеиваться с другими клетками, например, слизистого эпителия, макрофагами и мертвыми клетками. Аномальные сперматозоиды и их объединения говорят о присутствии нарушений. Стоит отметить, что макрофаги – это клетки иммунной системы, которые отвечают за борьбу с бактериями и занимаются поглощением отмерших клеток. Когда происходит склеивание макрофагов со сперматозоидами, соответственно, уменьшается количество оставшихся и ухудшается их работа.
Виды анализа
При проведении доктор учитывает суть обращения пациента. Иногда бывает вполне достаточно сделать базовую спермограмму, которая будет включать в себя оценку количества и качества половых клеток.
Однако бывают ситуации, когда базовое исследование показывает хорошие результаты, а зачатия при отсутствии проблем у женщины не наступает. В этом случае доктор назначает расширенную спермограмму, в рамках которой оценивается морфология сперматозоидов — их внешний вид, соответствие эталонным стандартам.
Иногда возникает необходимость в проведении спермограммы с фрагментацией ДНК, исследования с биохимией, . Показанием для последнего является иммунологическое бесплодие — состояние, при котором в организме вырабатываются антитела к спермиям. Именно они и разрушают живые и подвижные половые клетки, не давая им оплодотворить яйцеклетку. Расширенная спермограмма всегда более информативна.
Анализ обычно готовится от 1 до 3 дней в зависимости от загруженности лаборатории выбранной клиники. Заключение выдается пациенту на руки, оно представляет собой заполненный бланк с указанием всех определяемых показателей и индивидуальными значениями.
Расшифровкой должен заниматься врач, но для особого любопытствующих мужчин и их жен мы готовы рассказать, как расшифровать спермограмму самостоятельно.
А сейчас смотрим, как выглядит сперма под микроскопом с комментариями врача уролога.
Макроскопические показатели эякулята
При проведении анализа работники лаборатории придерживаются норм, установленных ВОЗ. Зная особенности расшифровки анализа спермограммы, каждый сможет предварительно сделать выводы о состоянии своего здоровья, чтобы быть морально готовым к диагнозу и лечению, что определит врач.
Среди основных характеристик, по которым проводится исследование эякулята, следует выделить значимые показатели спермограммы, нормы которых прописаны специальными документами, утвержденными Министерством Здравоохранения:
- Объем.
Этот показатель первый в списке характеристик. В пределах нормы считается объем эякулята в интервале от 2 до 5 мл. Недостаточно количество спермы в образце может говорить о возникновении проблем с транспортировкой, так и присутствии в организме определенных нарушений работы желез половой системы. А присутствие большого объема спермы свидетельствует о заболеваниях в половой системе. Это могут быть патологии воспалительного или опухолевого характера.
- Цвет.
Нормальным цветом для спермы является белый, допустим желтоватый оттенок. Но признаком присутствия заболевания или любой патологии станет красный или коричневый окрас спермы. Гемоспермия — явный признак наличия травм, заболеваний или различных патологий в мужской половой системе. Такой цвет семенной жидкости свидетельствует о необходимости дальнейшего дополнительного диагностирования и профессионального лечения.
- Запах.
Сперма в нормальном состоянии имеет особый запах специфического характера, который свойственен исключительно для спермы и секрета предстательной железы.
- Мутность.
Этот показатель для каждого мужчины различен. Степень и уровень мутности прямо пропорционально зависит от числа сперматозоидов в ней. Поэтому чем больше в образце сперматозоидов располагается, тем более мутной будет семенная жидкость.
С использованием определенных лабораторных методик получаются и другие характеристики спермы, которые также имеют значение при проведении анализа. Это кислотность, вязкость, скорость разжижения и присутствие слизи.
- Одним из пунктов результата спермограммы является кислотность.
Для развития и протекания нормального жизненного цикла сперматозоидов нужна слабощелочная среда (pH). Отклонение этого показателя от нормы может говорить о присутствии различных патологий, которые и влияют на способность мужчины к оплодотворению.
В спермограмме этот показатель может иметь следующие значения:
- pH 7,2 – 8 – это нормальный показатель;
- pH
- pH>8 свидетельствует об усиленной щелочной среде, которая говорит о присутствии инфекций в куперозных железах или простате, увеличенном количестве клеток округлой формы или невозможности перехода семенной жидкости в разжиженное состояние.
Чаще всего уровень кислотности зависит от образа жизни мужчины в период перед сдачей анализа.
- Не менее важна и вязкость.
После разжижения материала выполняется замер текучести семенной жидкости. Для этого специальную стеклянную палочку помещают в эякулят и оценивают длину нити после ее извлечения. Нормой считается нить с длиной меньшей или равной двум сантиметрам.
- Еще одним дополнительным показателем является период разжижения.
После семяизвержения сперма имеет достаточно вязкую консистенцию, но при попадании в среду женского влагалища она становится жидкой. Для оценки этого показателя в лабораторных условиях создается среда аналогичная влагалищу, куда и помещается изучаемый образец. Нормой считается длительность процесса от 10 до 40 минут. Следует отметить, что при времени свыше 60 минут можно говорить о присутствии у мужчины воспалительных процессов.
При отсутствии процессов разжижения разговор уже будет вестись о нарушениях функций предстательной железы.
- Также указывается объем слизи в образце.
Нормой считается, если слизь в спермограмме отсутствует вообще. Допускается, если после длительного воздержания, в семенной жидкости будут присутствовать желеобразные сгустки. А вот наличие слизи и других отклонений, обнаруженных в спермограмме, потребует более досконального обследования пациента, так как свидетельствует о присутствии патологии в его организме.
Значение клеток сперматогенеза для ВРТ
В сложных случаях мужского бесплодия, когда шансы на естественное зачатие приближаются к нулю, семейные пары возлагают надежду на современную медицину, а именно, применение вспомогательных репродуктивных технологий. При азооспермии (отсутствии в эякуляте сперматозоидов) на сегодняшний день возможно провести биопсию ткани яичка с целью выделения из нее клеток последних стадий сперматогенеза для последующего использования в ЭКО. Полученные удлиненные сперматиды используют в процедуре ИКСИ. Частота наступления беременности в таких случаях намного ниже, чем при оплодотворении ооцита полноценным зрелым сперматозоидом. Тем не менее, шанс получить нормальную здоровую беременность все же имеется. Поэтому современная медицина активно развивает данное направление в лечении сложных форм мужского бесплодия. В настоящее время французские ученые работают над искусственным развитием сперматозоидов из полученных клеток сперматогенеза у бесплодных мужчин. Пока исследования проводятся в лабораторных условиях, но уже в ближайшие годы планируется провести зачатие ребенка с использованием такой спермы. Кроме этого, учеными проводятся еще более смелые работы: попытки выращивания сперматозоидов из клеток человеческой кожи. В настоящий момент уже научились получать из клеток кожи клетки раннего сперматогенеза, остается только воплотить в жизнь полный цикл образования мужских половых клеток с получением в результате полноценных сперматозоидов. Данное открытие позволит медицине сделать большой прорыв в лечении мужского бесплодия.
Критерии оценки
Но рассматривая результаты тестов, нужно смотреть не только на количество активных гамет
Во внимание принимается и отклонение от рекомендованных значений рН, и слишком большая вязкость эякулята. А также показатели с агглютинацией и наличие агрегации – то есть слипания элементов спермы в многоклеточное образование
Рассмотрим отклонение от нормальной кислотности, выражаемой в единицах рН. Нормальная её величина находится в пределах 7,2-7,8, то есть реакция на кислотность у такой спермы должна быть слабощелочной. Как, впрочем, и кислотность среды слизи во влагалище у партнёрши. Если же рН как спермы, так и среды во влагалище переваливает отметку 7,0 «вниз», то есть приобретает кислые свойства, сам сперматозоиды становятся нежизнеспособными. До матки и даже до фаллопиевых труб, по которым сперма транспортируется до яйцеклетки, мужской семенной материал не доберётся.
Теперь по поводу параметра — вязкость. Слегка желеобразная консистенция на первых порах, сразу после выброса спермы, нужна для компактного продвижения этого белкового сгустка в неизменном виде. Но, по мере нахождения в вульве, а тем более в фаллопиевых трубах, от спермы требуется способность к быстрому разжижению – так она легче будет проталкиваться по пути к яйцеклетке. Сохраняющаяся вязкость, или синдром вискозипатии, тут становится уже препятствием к оплодотворению. Такая проблема обычно возникает у мужчин с варикоцеле – патологическим расширением вен семенного канатика, или после перенесённых заболеваний мочеполовой сферы.
Агрегации и агглютинации
При наличии агрегаций в нормозооспермии можно говорить о патологии, при которой сперматозоиды попросту склеиваются с другими компонентам среды – слизью, частичками эпителия т.п. То есть со всем тем, что снижает скорость и качество разжижения материала, не давая ему свободно проникнуть туда, куда надо. Спутники агрегации – орхит, воспаление семявыводящих каналов, а также простатит во всех стадиях. По общему мнению врачей, при состояниях агрегации зачатия если и возможны, то маловероятны.
Если говорить об агглютинациях, если они обнаруживаются в анализах, то их наличие означает, что сперматозоиды активно сбиваются в большие клейкие массы – такие же, как и при агрегационных состояниях. Только с несколько другим генезисом: сбой в иммунной системе, при которых происходит активное выделение белков-антигенов, служащих склеивающим материалом. Это часто проявляется при травматических поражениях мошонки или воспалительных процессах инфекционного характера в мочеполовой системе.
При агрегации или агглютинации, беременность становится не только маловозможной, но опасной. Склеенные спермии – это всегда нарушение их внутренней структуры. А это означает, что, даже если белковый сгусток разжижится и каким-то чудом проникнет к маточной слизи, в стенке которой его дожидается яйцеклетка, зачатый ребёнок может иметь массу врождённых генетических дефектов.
Агглютинация и агрегация всегда являются только следствием воспалительных процессов разной этиологии в области малого таза. И сама по себе такая патология не проходит, она нуждается в симптоматическом лечении. Чаще всего его назначает уролог – после взятия сока простаты, ультразвукового исследования и получения УЗИ-фотограммы.
Как образуются половые клетки
Их формирование регулируют гормоны. Этот процесс начинается во время пубертатного периода.
- Гипоталамус действует на гипофиз.
- Гипофиз выделяет другие гормоны, которые влияют на яички.
- Яички вырабатывают тестостерон, который возвращается к гипофизу.
Таким образом, организм накапливает постоянный уровень гормона, участвующего в процессе сперматогенеза. Его количество в течение жизни колеблется.
Больше всего уровень тестостерона во время полового созревания у молодых людей. После 35 лет он постепенно начинает снижаться.
Клетки сперматогенеза проходят несколько этапов развития, в течение 75 дней. Образуются в семенных канальцах. Их норма в одном яичке — больше миллиарда.
На начальных стадиях они отличаются по строению. На их развитие действуют гормоны.
- Сперматогонии – образования с набором хромосом XY. У мужской клетки отличительно от женской их две, при делении они передают полный набор. Большая часть становится сперматоцитами главной линии.
- Первый ряд – при делении на две половины передают генетический набор. Идёт дальнейшее развитие, переход на другую линию.
- Второй – делится ещё на два, приближаясь к канальцам. Становятся сперматидами.
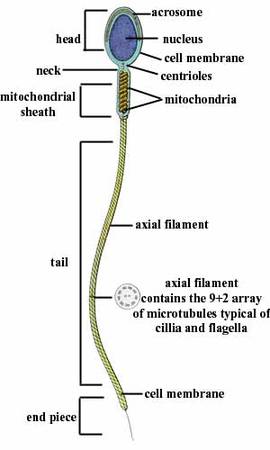
- Продолжая развитие, вырабатываются в полноценные сперматозоиды, состоящие из головки, на которой находится специальный фермент, способный растворять оболочку яйцеклетки, тело, хвостик, помогающий передвижению.
После полного созревания сперматозоиды находятся в задней части яичек (эпидидимисе) до момента семяизвержения. В процессе формирования не все клетки проходят этапы созревания. Существует множество причин, которые их провоцируют, приводят к мужскому бесплодию.
Состав эякулята
По внешним признакам отсутствие гамет отличить невозможно, для этого надо сдать спермограмму. Анализ покажет, из чего состоит эякулят.
Все гаметы без жгутиков, имеющих округлую форму, не являются сперматозоидами. Это могут быть лейкоциты, незрелые клетки, эпителии. Все входят в состав семени, если их количество превышает норму (1 мл/5 млн) можно говорить о патологии.
- Сперматогонии, сперматиды бывают в эякуляте 2-4 млн/1 мл. Если количество больше 5 млн – это недоразвитие сперматозоидов (азооспермия).
- Лейкоциты (нейрофилы) не должны превышать 1 млн/1 мл. Если их больше нормы, эякулят меняет цвет – это говорит об инфекции половых путей, появление гноя – пиоспермия. В случае, когда лейкоциты в норме, но склеиваются – это ведёт к бесплодию.
- Наличие активных живчиков, которые образуются во время процесса, должно быть 1 мл/20-200 миллионов.
Что влияет на сперматогенез
На состав семенной жидкости могут воздействовать разные факторы, болезни.
- Гаметы оптимально развиваются при температуре 340. Не желательно часто посещать сауны, бани, где показатели намного выше. Это отрицательно скажется на образовании половых клеток, может произойти сбой. Слишком тёплая одежда тоже вредит мужскому организму.
- Неправильное питание, алкоголь, сигареты, наркотики – все это отрицательно влияет на созревание спермия.
- Облучение после операций, нахождение в местах с высокой радиацией, ношение телефонов в области паха.
- Заболевание репродуктивной системы, азооспермия, туберкулёз, варикоцеле, половые инфекции.
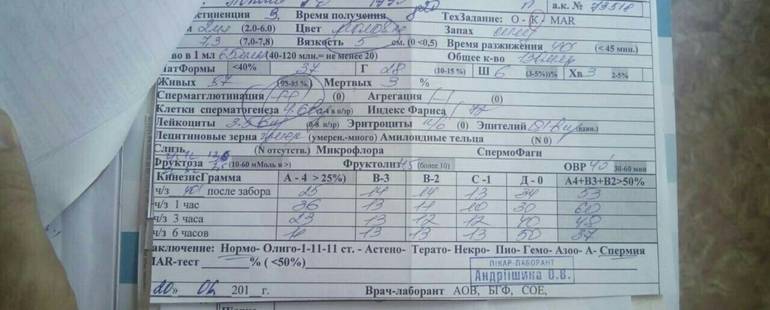
Показатели спермограммы
Под микроскопом изучаются клетки, которые находятся в эякуляте. Критерии расшифровки анализа:
- Количество сперматозоидов не должно быть меньше 20млн/1мл. Уменьшение говорит о патологии, отсутствие – болезнь азооспермия.
- Движение, скорость, с которой они двигаются прямо, не должна быть меньше 32%. Если показатель ниже – это астеноозоспермия (неподвижность).
- Морфология (строение) живчиков. Идеальная форма — овальная с извилистым хвостиком.
У всех мужчин есть гаметы, которые не соответствуют норме, но наличие правильных не влияет на репродуктивную функцию. Если есть заболевание, имеется большое количество патологических (круглых), они мешают продвижению правильных клеток, создают невозможность к зачатию.
Лечение нарушений
Бесплодие — бич нашего века. Большое количество пар не могут иметь детей из-за проблем со здоровьем у мужчин. Врач андролог занимается такими вопросами. После установления диагноза назначается индивидуальное лечение, используются разные методы.
- Гормональная терапия.
- Препараты, улучшающие процесс формирования.
- Витаминно-минеральные комплексы.
- В некоторых случаях хирургическое вмешательство.
- Ведение здорового образа жизни.
Созревание половых клеток – сложный процесс, включающий систему органов, от слаженной работы которых зависит качество эякулята. Читайте новые статьи на нашем сайте.
Что такое спермограмма у мужчин?
При трактовке показателей спермограммы оценивают подвижность сперматозоидов, цвет, объем и вязкость спермы, ее рН, наличие в ней крови, бактерий и лейкоцитов и т.д.
Материал для анализа собирается при помощи мастурбации.
Что показывает спермограмма?
Информативность анализа спермограммы объясняется тем, что в образовании эякулята участвует вся репродуктивная система мужчины. Поэтому изменения в сперме появятся при наличии патологического процесса на любом уровне мочеполового тракта (в предстательной железе, семенных пузырьках, бульбоуретральных железах, яичках и т.д.).
При проведении микроскопического исследования спермы оценивается ее объем, цвет, наличие гноя или прожилок крови, вязкость, процентное содержание сперматозоидов, форма и подвижность сперматозоидов, рН спермы, содержание слизи в сперме.
Когда нужно сдавать спермограмму?
Основным показанием к сдаче спермограммы является бесплодный брак. Спермограмма позволяет подтвердить или исключить мужское бесплодие.
Также спермограмма сдается перед донорством спермы, заморозкой собственного биологического материла, при подготовке к ЭКО или ИКСИ.
При хроническом простатите спермограмма сдается для оценки тяжести застойных процессов и для исключения развития бесплодия.
Как подготовится к сдаче спермограммы
Сдача эякулята для спермограммы проводится только после специальной подготовки.
От потребления спиртных напитков следует отказаться минимум за 2-3 дня (в идеале за неделю) до сдачи анализа. Это связано с тем, что алкоголь снижает подвижность сперматозоидов, а также увеличивает процент содержания «погибших» сперматозоидов в эякуляте.
Перед сдачей эякулята нельзя курить.
На протяжении двух дней до сдачи биологического материала следует воздерживаться от половых контактов и мастурбации. При этом необходимо учитывать, что частые половые контакты приводят к естественному снижению объема эякулята, а воздержание более 6-7 дней – к сбрасыванию «старых» сперматозоидов в семенные пузырьки и их гибели. Отсутствие половых контактов более месяца приводит к гибели молодых сперматозоидов и появлению в сперме дегенеративных старых сперматозоидов, неспособных к оплодотворению
При сдаче повторных анализов спермограммы важно соблюдать одинаковые интервалы воздержания перед анализом.
Анализ спермограммы не проводится при наличии острых воспалительных процессов. Патологические изменения в спермограмме при этом, будут появляться не только при инфекциях мочеполовой системы, но и при любых системных инфекциях, сопровождающихся повышением температуры тела
При хронических простатитах анализ может проводиться, но не в период обострения. При острых воспалительных процессах, спермограмма сдается через 10-14 дней после выздоровления.
Врач должен быть уведомлен обо всех принимаемых пациентом препаратах, так как некоторые их них могут влиять на качество спермы и подвижность сперматозоидов.
За 1-2 дня до сдачи анализа рекомендовано избегать тяжелых физических нагрузок и эмоционального перенапряжения.
За 2-3 дня не рекомендовано посещать сауну и баню, накануне не следует принимать горячую ванну, так как общее перегревание негативно сказывается на подвижности сперматозоидов.
Материал для анализа спермограммы собирается в стерильный контейнер путем мастурбации.
Есть ли противопоказания к сдаче спермограммы?
Единственным ограничением к сдаче анализа является наличие острых инфекционно-воспалительных процессов, так как это может повлиять на результаты исследования.
Какие препараты могут влиять на результаты спермограммы?
На показатели спермограммы могут влиять препараты азатиоприна, циметидина, циклофосфамида, эстрогенов, кетоконазола, метотрексата, метилтестостерона, нитрофурантоина, винкристина.
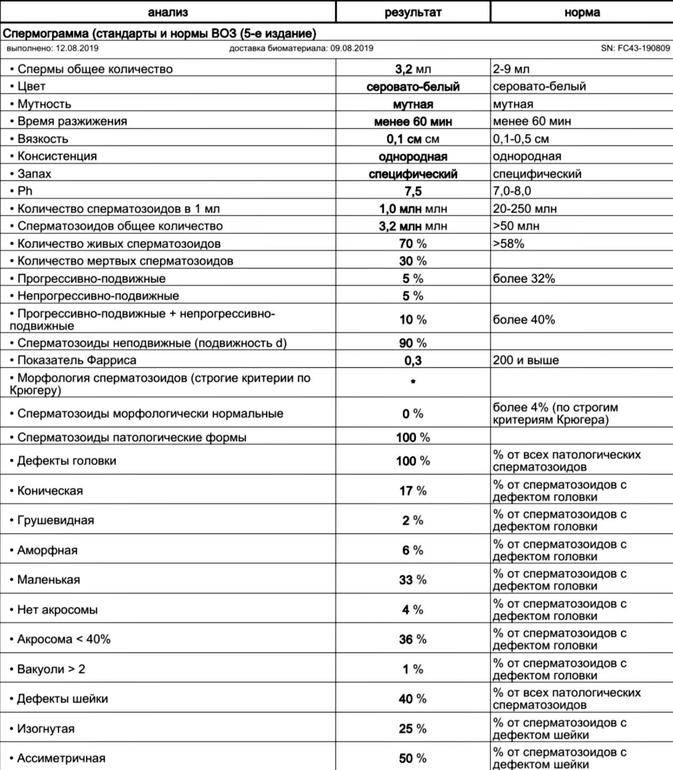
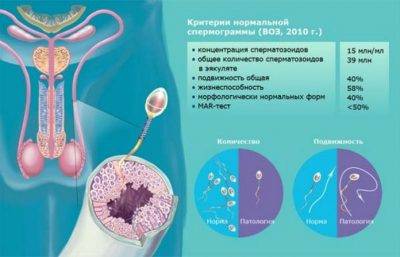
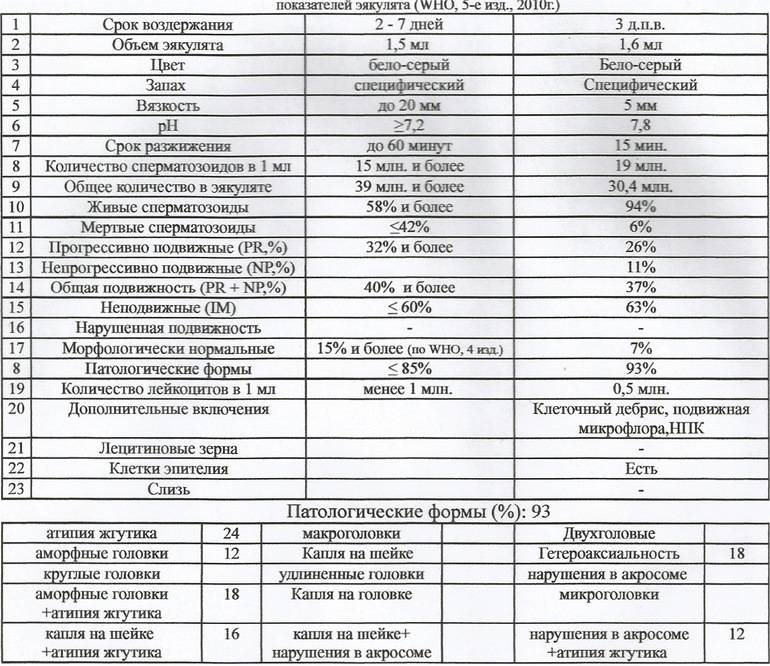
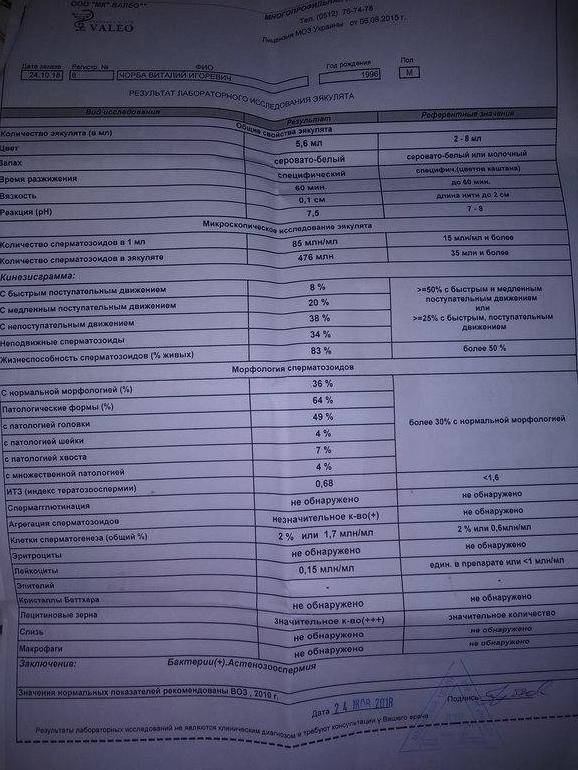
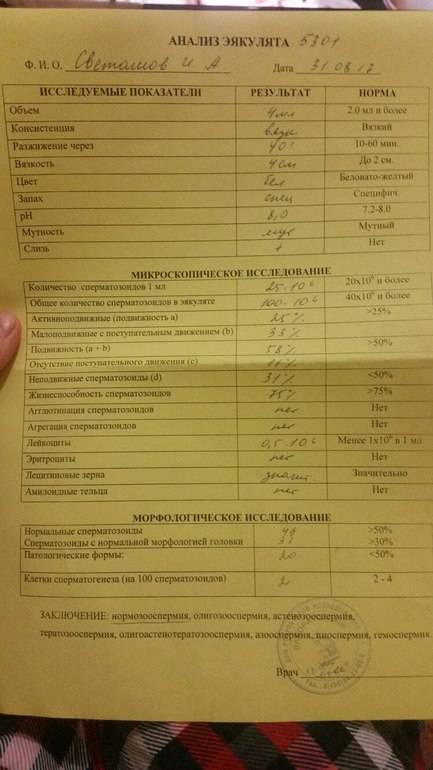
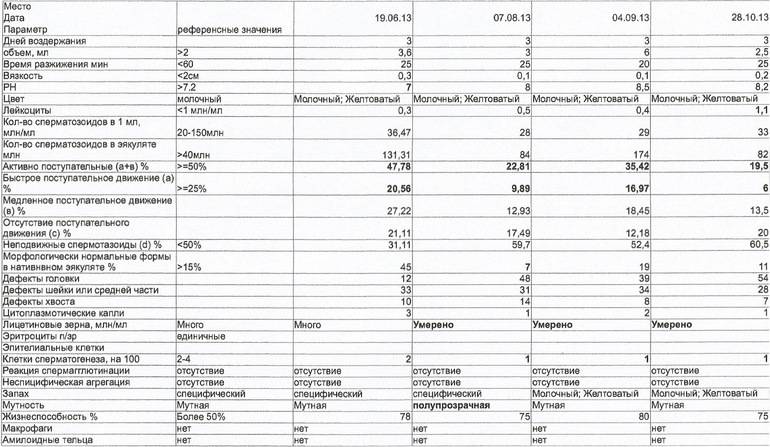
Нормы спермограммы
| Показатель: | Значение показателя: | Нормы ВОЗ |
| Срок воздержания | Количество дней полового воздержания перед анализом | 2-7 дней |
| Объем | Общий объем эякулята. | 2 мл и более |
| Цвет | Цвет эякулята. | Сероватый |
| PH | Соотношение отрицательных и положительных ионов. | 7,2 и более |
| Время разжижения | Время разжижения спермы до норм вязкости. | До 60 мин |
| Вязкость (консистенция) | Вязкость эякулята. Измеряется в сантиметрах нити, при которой она формируется в каплю и отделяется от пипетки или специальной иглы. | Маленькие отдельные капли (до 2 см.) |
| Плотность сперматозоидов | Количество сперматозоидов в 1 мл. эякулята. | 20 млн. и более |
| Общее количество сперматозоидов | Плотность сперматозоидов, умноженная на объем. | 40 млн. и более |
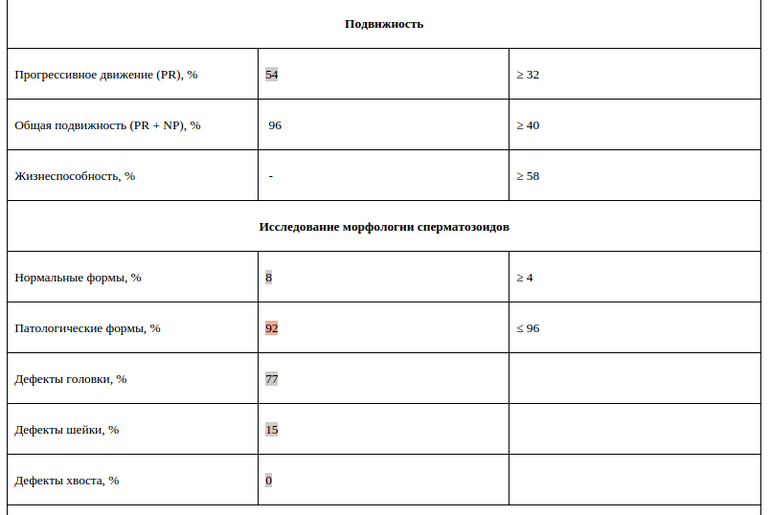
| Подвижность сперматозоидов | Способность к передвижению. Оценивается по 4 основным группам:1. Активно-подвижные с прямолинейным движением (А)2. Малоподвиж-ные с прямолинейным движением (B)3. Малоподвиж-ные с колебательным или вращательным движением 4. Неподвижные (D) | тип А > 25%,либо А+В > 50 %через 60 мин. после эякуляции |
| Морфология | Содержание в эякуляте сперматозоидов, имеющих нормальное строение и способных к оплодотворению. | Более 15% |
| Живые сперматозоиды | Содержание живых сперматозоидов в эякуляте в процентах. | Более 50% |
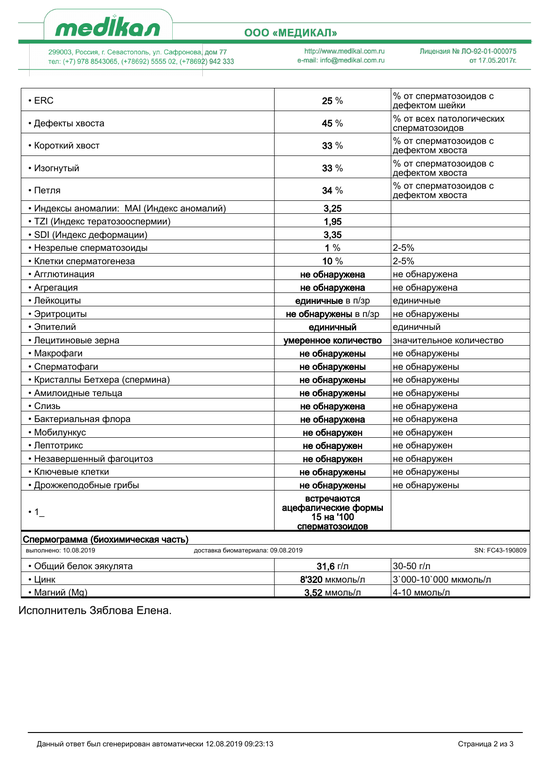
| Клетки сперматогенеза (незрелые половые клетки) | Клетки сперматогенеза — это клетки эпителия семенных канальцев яичка. | Процентных норм нет. |
| Агглютинация сперматозоидов | Агглютинация сперматозоидов — это склеивание сперматозоидов между собой, которое препятствует их поступательному движению. | В норме быть не должно |
| Лейкоциты | Белые кровяные тельца. Имеются всегда. | 1*106 (3-4 в стандартном поле зрения) |
| Эритроциты | Красные кровяные тельца. | В норме быть не должно |
| Амилоидные тельца | Формируются в результате застоя секрета простаты в ее различных участках. Количество не подсчитывается. | Стандартов ВОЗ нет |
| Лецитиновые зёрна | Вырабатываются предстательной железой. Количество не подсчитывается. | Стандартов ВОЗ нет |
| Слизь | Содержащаяся в эякуляте слизь. | Стандартов ВОЗ нет |
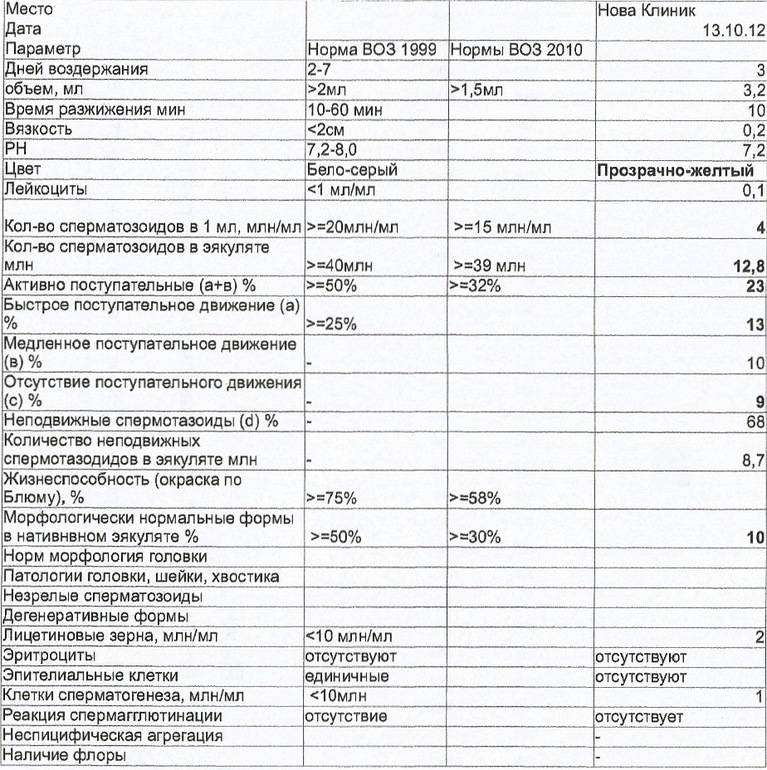
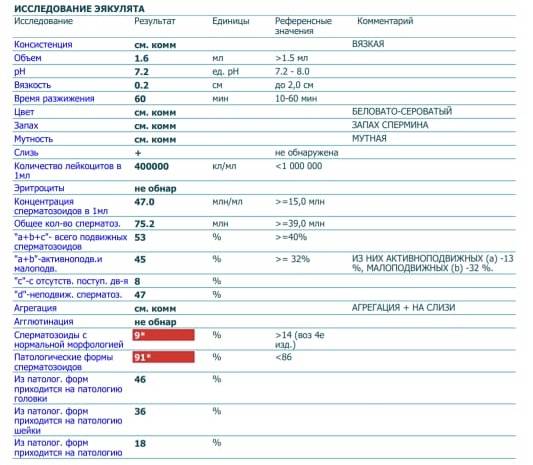
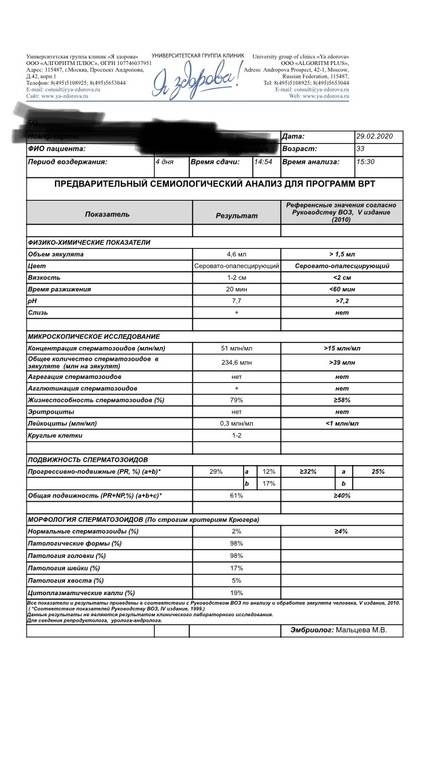
Спермограмма: какие параметры оцениваются в ходе анализа?
| Параметры | Норма по стандартам ВОЗ |
| Объем | Не менее 2 мл |
| Цвет | Белый, серый, желтоватый |
| Вязкость/консистенция | Капельно, капля до 2 см |
| Разжижение | 10 — 40 мин |
| Уровень рН | 7,2 — 8,0 |
|
Концентрация Количество сперматозоидов в 1 мл |
Более 20 млн. |
|
Число Количество сперматозоидов в эякуляте |
Более 40 млн. |
| Подвижность |
Прогрессивно-подвижные – более 32% Общее количество подвижных сперматозоидов – более 40% |
|
Количество округлых клеток Клетки сперматогенеза: лейкоциты, макрофаги, клетки эпителия, незрелые половые клетки |
До 2% |
|
Агглютинация спермы Склеивание сперматозоидов |
Нет |
|
Морфология Строение сперматозоидов |
Количество нормальных сперматозоидов более 4% |
|
MAR-тест Определение антиспермальных антител для выявления иммунологических причин мужского бесплодия |
Негативный |
Cпермограмма — NB! Анализ абсолютно необходим для оценки степени фертильности мужчины
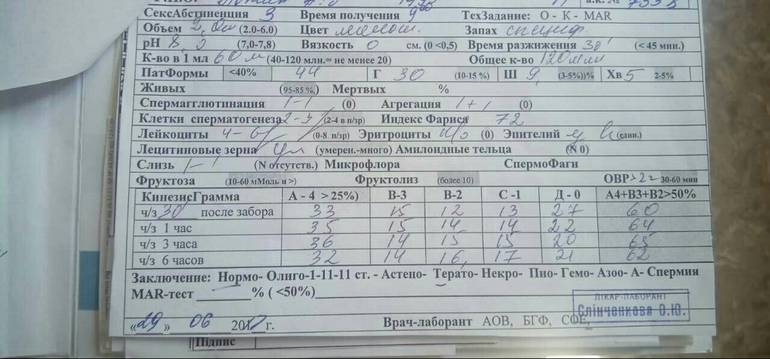
Для эякулята с нормальными значениями количества, подвижности и морфологии сперматозоидов применяют термин «нормоспермия». Различают несколько типов изменений в спермограмме: снижение общего количества сперматозоидов – олигозооспермия, нарушение их подвижности – астенозооспермия, изменение морфологии сперматозоидов – тератозооспермия. Однако чаще всего в клинической практике встречается комбинированная патология — олигоастенотератозооспермия (ОАТ), которая признана самой частой причиной мужского бесплодия. У 10 – 15% мужчин, страдающих от бесплодия, наблюдается азооспермия – полное отсутствие сперматозоидов в эякуляте.
Спермограмма — выделяют три типа азооспермии:
- Обструктивнaя (38%), связанная с нарушением проходимости семявыносящих путей вследствие врожденных аномалий или, чаще, как результат инфекции или повреждения. Подлежит хирургическому лечению.
- Эякуляторнaя (2%), связанная с расстройствами семяизвержения.
- Необструктивнaя, связаннaя с нарушением сперматогенеза (60%). К основным причинам, приводящим к необструктивному бесплодию, относятся заболевания гипофиза, приводящие к гормональному дефициту, генетические аномалии, варикоцеле, крипторхизм, травмы, опухоли, перекрут яичка, перенесенныe воспаления яичка («свинка»), воздействие лекарственных препаратов и гонадотоксинов – вредных факторов внешней среды. В этом случае также, как правило, требуется микрохирургическое вмешательство с целью обнаружения в яичке хотя бы небольшого количества сперматозоидов для проведения экстракорпорального оплодотворения (ЭКО).
Сперматогенез
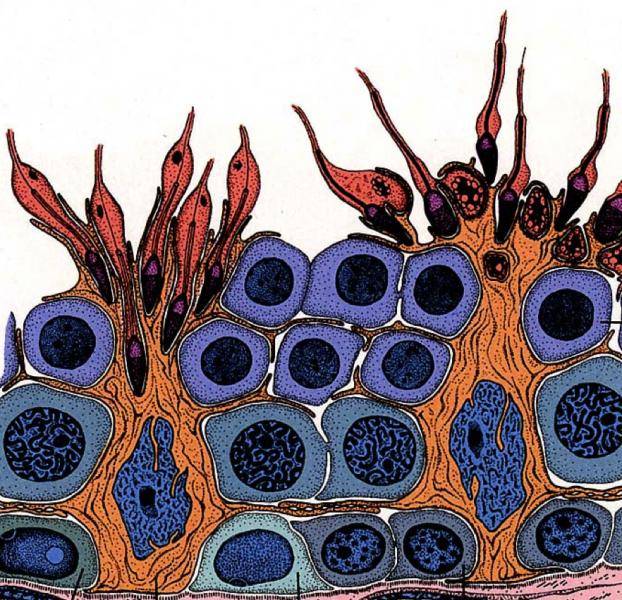
- Сперматогонии. Эти клетки расположены непосредственно на базальной мембране семенных канальцев. Сперматогонии несут в себе полный хромосомный набор мужчины и делятся таким способом, при котором новые клетки содержат тот же набор хромосом. Часть из них превращается в сперматоциты 1-го порядка.
- Сперматоциты первого порядка в процессе своего развития проходят деление и в результате превращаются в 2 сперматоцита второго порядка, каждый из которых уже несет уникальный набор из половины отцовских хромосом.
- Сперматоциты второго порядка расположены вблизи просвета семенного канальца. При делении из каждого сперматоцита 2-го порядка образуется две сперматиды.
- Сперматиды проходят сложное развитие и в итоге трансформируются в зрелые сперматозоиды, имеющие головку, шейку, тело и хвост. Готовые сперматозоиды из яичек попадают в эпидидимис (образование вытянутой формы, расположенное вдоль заднего свода яичка) и находятся там до момента эякуляции.