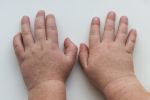
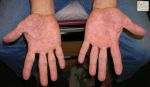
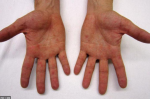
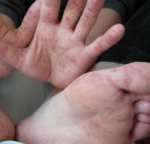
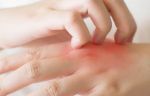
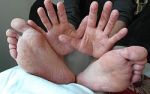
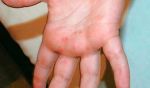
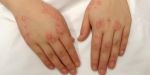
Распространенное заболевание кожи, экзема имеет нервно-аллергическую природу, ярко выраженные признаки при острой форме развития и разнообразные причины возникновения. Множество факторов развития заболевания, а также общее состояние здоровья пациента оказывают влияние на выбор метода и сроки лечения.
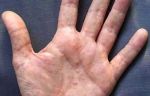
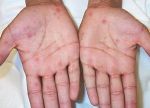
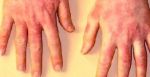
Покраснение ладоней рук причина и лечение
Ниже приведено несколько советов, как бороться с покраснением ладоний рук.
Диагностика
Руки могут покраснеть в результате работы по дому. Например, у вас может быть аллергия на моющие средства и определенные компоненты стирального порошка. Если много мыть вручную, кожа, раздражается химическими веществами, входящими в состав жидкости для мытья посуды, и от длительного контакта с водой, становится красной, шершавой и неприятной на ощупь. Кроме того, если вы много работаете физически, например, в саду, ваши руки могут покраснеть от напряжения или от того, что вы слишком сильно сжимаете садовые инструменты.
Покрасневшие от низких температур руки – первая стадия обморожения. Несмотря на использование питательных кремов, обмороженные руки быстро и часто синеют. Покраснение, холодность, легкая припухлость рук также может быть следствием проблем с кровеносной системой.
Когда руки долго красные и это не проходит само по себе, значит, человек заболевает. Красные руки и красные пятна на коже, гипертрофия околоушных желез, фиброз сухожилий, а иногда и деформация пальцев рук и ног – признаки начала цирроза печени.
Причины
- Сыпь у ребенка на ладонях и ступнях
- Сыпь на ладонях: высыпания в виде …
- Сыпь на ладонях у ребенка – причины и …
- Чешется сыпь на ладонях и ступнях у …
- Сыпь на ладонях: высыпания в виде …
- Сыпь на ладонях: высыпания в виде …
Больная печень начинает работать со сбоями и больше не очищает организм так тщательно, как раньше, когда была здоровой. Таким образом, в организме начинает циркулировать все больше и больше вредных веществ и продуктов распада, в результате чего кровеносные сосуды чрезмерно расширяются, а кожа начинает краснеть. При частом покраснении рук врач также может назначить анализы на свертываемость крови.
Как предотвратить?
Воспаление печени постепенно ухудшает ее функцию. Цирроз печени – серьезное заболевание, которое сложно лечить, поэтому проверьте, есть ли у вас другие симптомы, которые могут указывать на то, что вы действительно больны. Цирроз печени – это прогрессирующая замена клеток паренхимы органа соединительной тканью. Он разрушает структуру печени и нарушает ее основные функции.
Если ваши ноги часто сильно отекают, живот обычно вздут и в верхней части груди и живота видны вены, обратитесь к врачу за направлением на печеночные пробы. Вы должны проверить свой уровень билирубина и ферментов печени. Заболевание, обнаруженное на ранней стадии, имеет более положительный прогноз.
Надеемся, что прочтение статьи было для вас полезным! Будьте здоровы) С уважением
Поделитесь увиденным с друзьями!
Методы диагностики
Диагностика гельминтозов начинается со сбора анамнеза, эпидемиологических данных и визуальном осмотре пациента. В план обследования обязательно включаются лабораторные тесты, например, практически все гельминтозы сопровождаются увеличением уровня эозинофилов в крови. Важное значение в диагностике заболеваний данной группы играет паразитологический метод — он направлен на поиск конкретного возбудителя у конкретного пациента. Материалом для исследования могут быть биоптат ткани, испражнения, кровь, мокрота и др. После получения образца биологического материала его изучают под микроскопом с целью выявления личинок, взрослых особей или их фрагментов. Среди других методов диагностики, которые могут быть включены в план обследования, можно выделить:
- серологические тесты;
- УЗИ органов брюшной полости (подробнее);
- КТ и МРТ;
- эндоскопические исследования (подробнее).
После получения всей необходимой информации врач предложит лечение, которое будет направлено на борьбу с паразитом, устранение клинических проявлений и профилактику осложнений.
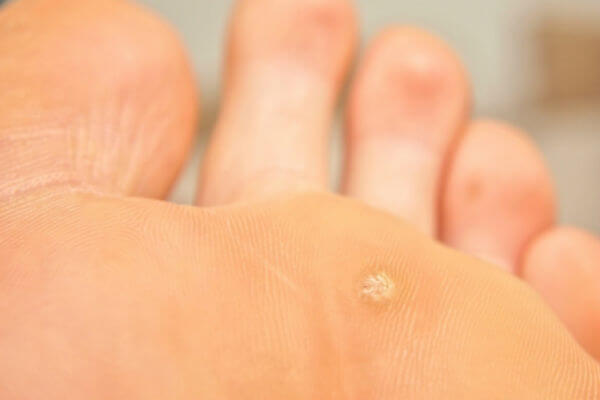
Что такое гигрома кисти?
Жидкость, которая заполняет полость сустава, при определенной нагрузке и движениях перемещается из одного места капсулы в другое. Если в капсуле имеется слабое место, то при перемещении жидкости к этой области возникает выпячивание, которое выглядит как шишка на кисти руки. При увеличении нагрузки выпячивание может отсоединиться от капсулы сустава и образовать замкнутую полость – кисту. Но, так как она выстлана клетками эндотелия (выстилки суставного эпителия), продолжается процесс образования синовиальной жидкости и, соответственно, рост кисты.
В некоторых случаях образование может исчезать самостоятельно, что случается при прорыве содержимого кисты в полость сустава, но, как правило, через некоторое время она может появляться вновь.
- Сыпь на ладонях и стопах у ребенка и …
- Почему возникают высыпания на ладонях …
- Сыпь на ладонях: высыпания в виде …
- Пузырьки на ладонях. Что это …
- Красные пятна на ладонях
- Экзема — симптомы и способы лечения в EMC
Как правило, небольшое уплотнение сначала не причиняет никаких проблем, но в процессе развития оно увеличивается в размерах и начинает вызывать боль. Конечно, подобная патология не опасна для жизни, но постоянные болезненные и неприятные ощущения могут повлиять на изменение качества жизни в худшую сторону.
Симптомы
- Наличие прозрачных розовых пузырьков.
- Покраснение и зуд на ладонях.
- Количество образованных пузырьков остается прежним, не увеличивается.
- Иногда дисгидроз появляется на тыльной стороне стоп и кистей рук.
Профилактика
- Лечение сопутствующих заболеваний.
- Избегание стрессов и пребывания в жарком влажном климате.
- Своевременное лечение любых инфекций стоп.
- Сбалансированное питание.
- Исключение острых, соленых, жирных, жареных блюд, сладостей и сдобы, шоколада, крепких чаев и кофе, а также любых продуктов, которые вызывают у ребенка пищевую аллергию.
Подробнее о детской дерматологии в клинике «ЮгМед»
Почему?
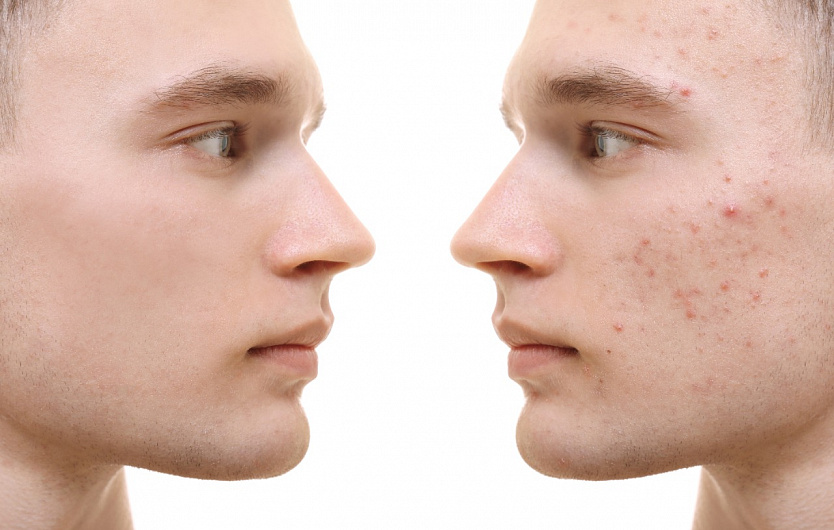
Атопический дерматит является одной из широко распространённых болезней кожи. Его появление зависит от наследственной предрасположенности, здоровья и зрелости иммунной системы ребенка. Если вы сами в детстве были атопиком, то, скорее всего, у вашего ребенка также будут проявления атопического дерматита.
Атопический дерматит имеет ярко выраженные симптомы:
- покраснения в тех местах, где кожа ребенка наиболее тонкая: на сгибах рук и ног, на шее, в складках кожи;
- сильный зуд на этих участках;
- нередко — сыпь и гнойничковые образования на лице.
- Почему возникают высыпания на ладонях …
- Чем лечить сыпь на руках в виде красных …
- Проявления коронавируса: какие …
- Энтеровирусный везикулярный стоматит …
- Сыпь на ладонях: высыпания в виде …
- Диатез на руках у детей и взрослых …
Типичные области поражения кожи при атопическом дерматите — это лицо, а также ручки и ножки ребенка, в местах сгибов.
Аллергическая реакция на пищевые продукты может проявиться похожими на атопический дерматит симптомами: зудом, покраснением кожи у ребенка и сыпью на коже. Однако симптомы при подобной аллергии должны проявиться, максимум, в первые 24 часа с момента, как был употреблен в пищу тот или иной продукт. Если сыпь и зуд возникли спустя два дня после того, как, к примеру, ребенок поел клубники, то на лицо не аллергия, а именно атопический дерматит.
Особенности лечения психогенного зуда. Можно ли избавиться от зуда самостоятельно?
Если вам хотя бы раз удавалось сталкиваться с аллергическим зудом, то вы знаете, что один из самых эффективных способов устранить желание расчесать кожу – прием антигистаминных препаратов. Антигистаминные препараты, блокируют, и в последствие выводят из организма, вещества, которые спровоцировали появление зуда, покраснение дермы и ее шелушение.
Лечение психогенного зуда проходит несколько другим путем. Лечение заболевание базируется на:
- Применение антидепрессантов и седативных средств.
- Увлажнение кожных покровов.
- Применение витаминных комплексов.
- Использовании противозудных препаратов.
- Занятиями с психологом или с психотерапевтом.
- Коррекции поведения (при необходимости).
Наличие различных самоповреждений может свидетельствовать о развитии психоза. Перед назначением лечения, специалист должен внимательно изучить состояние кожных покровов.
Лечение психогенного зуда проходит в домашних условиях только в том случае, если больного уже успел осмотреть специалист. Самостоятельно подбирать антидепрессанты и седативные средства медики не рекомендуют, так как это может навредить здоровью пациента.
Психогенный зуд может быть одной из форм сопутствующего психического нарушения, поэтому требует наблюдения у специалистов. Подробную информацию можно узнать от сотрудников нашей клиники.
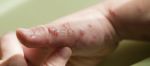
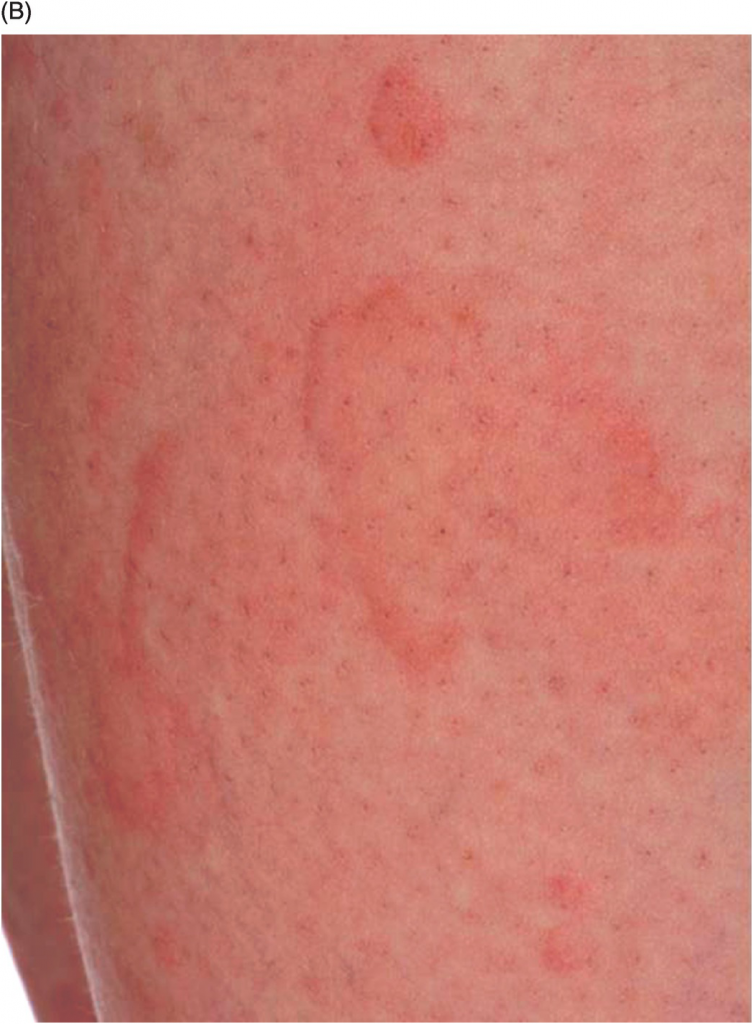
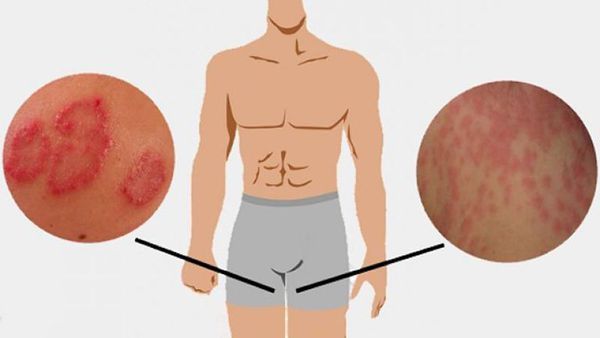
Экзема: симптомы и виды
Основной признак заболевания – это покраснение кожи, которое также сопровождается:
- кожными высыпаниями (сыпью) в виде «пузыриков», которые достаточно быстро вскрываются, создавая «мокрый» эффект, за что заболевание получило название «мокнущая экзема»;
- зудом и шелушением покрасневших мест заражения (зуд может иметь разную степень интенсивности);
- появлением трещин на местах поражения;
- косметическими дефектами;
- утолщением кожного покрова на месте образования покраснений;
- повышением температуры тела в периоды обострений экземы.
Иногда симптомы экземы схожи с признаками других видов заболеваний (аллергия, грибок, псориаз, чесотка и пр.). Это говорит о том, что заниматься самолечением в данном случае нельзя, потому что, от чего лечить и как, может определить и назначить только врач. В противном случае вы только нанесете своему здоровью вред.
Если экзема кожи протекает в легкой форме, то есть с небольшим количеством высыпаний и несильным зудом, то его можно спутать с аллергией, то есть упустить возможность быстро вылечить заболевание и снизить риски неприятных последствий и осложнений.
Виды экземы и их особенности
Классификация экземы базируется в основном на причинах заражения, а вот признаки и схема развития болезни практически одинаковы.
- сыпь на ногах у ребенка чешется
- Герпес на руках, симптомы и признаки …
- Сыпь на ладонях и ступнях у ребенка в …
- Красная сыпь на руках у взрослого: фото …
- Как различать разные виды сыпи: 12 …
- Сыпь на ладонях: высыпания в виде …
- Истинная (идиопатическая) экзема: может длиться в течение нескольких лет с разной интенсивностью проявлений основных признаков; чаще всего локализуется на лице и тыльной части рук, а без лечения переходит на другие участки тела.
- Микробная экзема: возникает в результате заражения бактериями, чаще всего на ногах, иногда на лице или на местах ран, ожогов или язв на теле; нередко появляется на месте хронических поражений под влиянием каких-либо инфекций.
- Микотическая экзема: поражает кожу в результате заражения грибковой инфекцией, вследствие чего появляется характерное аллергическое воспаление, возникает на конечностях и теле, реже на лице.
- Себорейная экзема: возникает у больных с диагнозом себорея; характерные места локализации – это места на теле, где много сальных желез, например, на лице (веки, брови, носогубные складки), а также на волосистой части головы, на груди и в области межлопаточного треугольника.
- Варикозная экзема: чаще «располагается» на голенях несимметрично и имеет синий или лиловый цвет, вызывается трофическими нарушениями.
- Сикозиформная экзема: ее вызывает бактерия стафилококк. Самые распространенные очаги возникновения – это места на лице с волосяными фолликулами, такие как борода и верхняя губа.
- Монетовидная экзема: имеет сине-розовый цвет, проявляется в виде папул и везикул; высыпания располагаются по кругу, диаметр которого варьируется от 1,5 см до 3 см.
- Дисгидротическая экзема: локализуется на ладонях, стопах, пальцах рук и ног; проявляется пузырчатыми высыпаниями с отеками и узелками.
- Мозолевидная экзема: основные места локализации – это ладони и подошвы стоп с утолщением верхнего слоя кожи на местах поражений и появлением пузырьков, которые потом начинают напоминать мозоли (по своим признакам эта форма экземы схожа с дисгидротической).
В особо тяжелых случаях к экземе «присоединяется» бактериальная инфекция, которая вызывает гнойные воспаления и более сильное распространение заболевания.
Выделяют еще и профессиональную экзему, которая появляется на тыльной части рук и открытых участках тела в условиях труда, «способствующих» развитию инфекции. Также у экземы есть две формы острая и хроническая, отличающиеся степенью и интенсивностью симптоматики. Лечить ту или иную форму необходимо разными путями с применением разных подходов.
Детская экзема возникает довольно часто. Нередко появление экземы у детей связывают с дисбактериозом, реакцией на те или иные продукты питания и с различными отклонениями в работе желудочно-кишечного тракта. Опасность детской экземы заключается в том, что она в наибольшей степени провоцирует развитие осложнений и неприятных последствий.