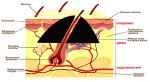
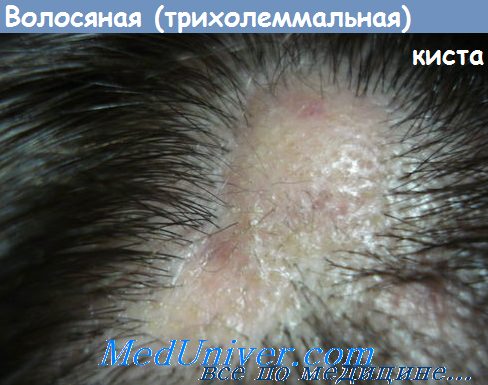
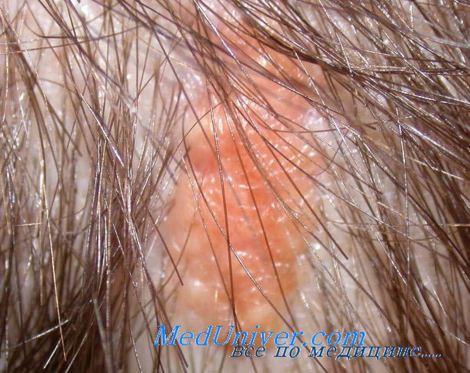
Воспаление десен — общее понятие, которое подразумевает и поверхностные, и глубокие воспалительные процессы. С этой проблемой в той или иной мере сталкивается каждый, и при отсутствии должного внимания к состоянию полости рта воспаление может привести к серьезным последствиям вплоть до потери здоровых зубов. Важно вовремя распознать не только начавшееся воспаление, но и оценить глубину его распространения, получить квалифицированную помощь стоматолога и предупредить осложнения.
Виды воспалений
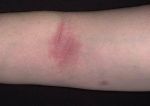
Выделяют два вида воспалительных процессов в области десен — гингивит и пародонтит. Гингивит — поверхностное воспаление десен, при котором в патологический процесс не вовлекается зубодесневое соединение. Обычно речь идет о воспалении сосочков десен между зубами, при этом заболевание не опасно для самих зубов: оно не провоцирует их подвижность. Гингивит классифицируется следующим образом:
- десквамативный: характеризуется выраженной краснотой и заметным слущиванием верхнего слоя тканей воспаленной десны;
- гипертрофический: для этого вида характерно увеличение размеров зубодесневых сосочков, их цвет может варьироваться от красного до синюшного. Степень тяжести определяется объемами разрастания десны — она может закрывать более половины высоты коронок зубов. Часто встречается у подростков, беременных женщин;
- атрофический: в отличие от гипертрофического, этот вид гингивита характеризуется уменьшением объема тканей десны;
- язвенный: этот воспалительный процесс отличает наличие сильного зуда и появление язв на деснах;
- острый некротизирующий: записан в МКБ отдельно. Причиной такого воспаления выступает бактериальная инфекция. Заболевание сопровождается отмиранием тканей межзубных сосочков;
- острый катаральный: это один из самых распространенных видов гингивита, для которого характерны краснота, отечность и кровоточивость десен.
- Родинка чешется К кому обратиться …
- Чешется родинка. Причины, тревожные …
- Зуд в родинке: угрожает ли это здоровью
- Родинка чешется и болит – что делать …
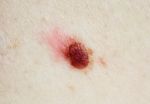
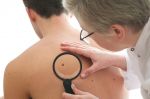
- Воспалилась родинка. Причины …
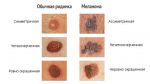
- Меланома: диагностика и лечение в Минске
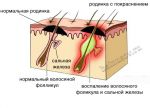
Отсутствие своевременной помощи может повлечь переход острого воспаления в хроническую форму, а также привести к развитию пародонтита. Пародонтит отличается от гингивита тем, что в воспалительный процесс вовлекаются глубоко расположенные ткани, связывающие корни зубов и костную структуру. При этом десна может отслаиваться от зуба, формируя зубодесневой карман, где скапливаются остатки пищи и мягкий налет, что усугубляет ситуацию. Осложнениями пародонтита являются гнойные процессы и подвижность зубов с высоким риском их выпадения.
И гингивит, и пародонтит могут быть локальными и генерализованными. В первом случае воспаление ограничивается определенным участком, во втором — охватывает все зубы челюсти. Местное ограниченное воспаление чаще всего связано с травмой, общее — с действием других неблагоприятных факторов.
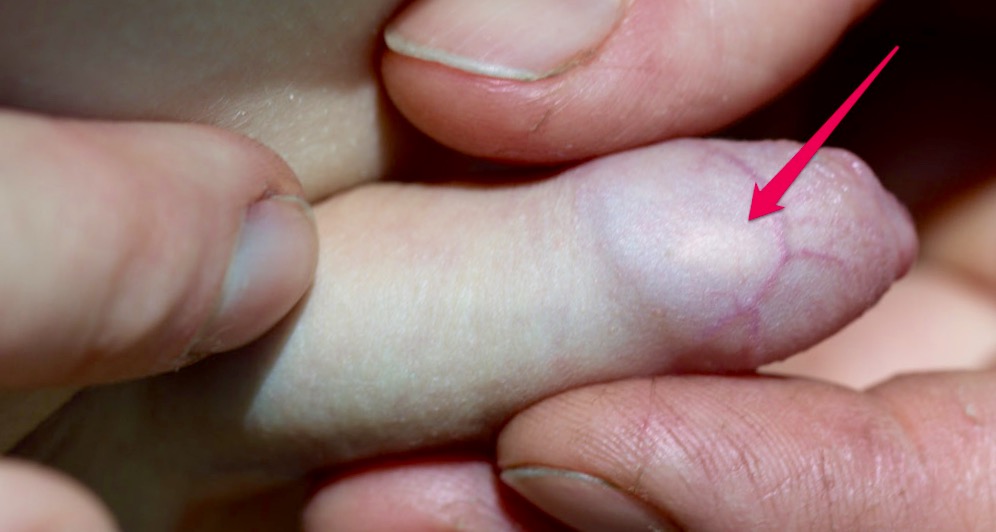
Причины воспалительного процесса в суставах пальцев рук
Причины заболевания могут быть разными. Чаще всего мелкие суставчики пальцев поражаются при ревматоидном артрите – аутоиммунном (с аллергией на собственные ткани больного) заболевании, в основе которого лежит наследственная предрасположенность. Пусковым моментом для начала заболевания обычно является какая-то перенесенная инфекция. После нее через некоторое время у генетически предрасположенных лиц развивается артрит пальцев рук. В дальнейшем могут поражаться и другие, более крупные суставы.
Еще одной частой причиной воспаления мелких суставов рук является псориатический артрит. Это также аутоиммунное наследственное заболевание, при котором поражаются в основном суставы кончиков пальцев (дистальные) с одновременным характерным поражением ногтей. Обычно это происходит на фоне уже имеющихся кожных проявлений псориаза, но иногда симптомы артрита суставов пальцев рук появляются первыми.
Достаточно часто артрит суставов пальцев развивается при подагре. Заболевание имеет метаболическое (обменное) происхождение – нарушается обмен солей мочевой кислоты, они откладываются в суставных и околосуставных тканях, вызывая воспалительный процесс.
Посттравматический артрит суставов пальцев рук иногда носит профессиональный характер. Он развивается при постоянном незначительном травмировании рук у ювелиров, швей, парикмахеров и др. Воспалительный процесс постоянно поддерживается дополнительным травмированием и приобретает хроническое течение. После острых (спортивных, бытовых) травм может развиваться острый артрит, который затем полностью проходит.
Другие виды артритов вызывают поражение мелких суставчиков редко. Провоцирующими факторами, способствующими развитию артрита мелких суставчиков рук являются гормональные сдвиги (подростковый возраст, беременность, климакс), стрессы, частые простудные и аллергические заболевания, вредные привычки, профессиональная деятельность.
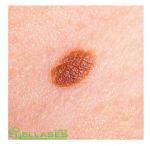
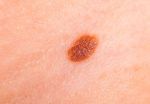
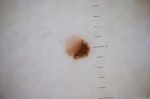
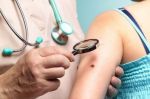
Как бороться с зудом в области родинки
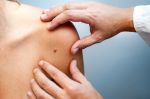
После консультации с дерматологом или онкологом, определено, что причиной зуда являются внешние факторы, следует внимательно отнестись к их устранению. Так как, почесав зудящую родинку, можно нечаянно ее содрать, что чревато негативными последствиями в дальнейшем. Для устранения необходимо:
- Следить за своим загаром. Опасаться прямых солнечных лучей в период с 10 утра до В это время ультрафиолет не полезен для кожи. Есть риск получить ожог. Всегда пользоваться специальными кремами.
- Использовать предметы одежды из качественных материалов, чтоб не происходило натирания, которое может спровоцировать травмирование родимого пятна.
- Поменять косметические средства. В них не должно содержаться синтетических компонентов, которые могут вызвать аллергическую реакцию.
Чтобы избежать, зуда невуса, который возник из-за сухости кожи, рекомендуется применять увлажняющие средства. При приеме медикаментозных препаратов одним из побочных явлений может быть зуд, поэтому стоит обратить на это внимание. Также чесаться родинка может вследствие приема гормональных лекарств. Необходимо проконсультироваться с врачом, чтобы он назначил другое средство. Вызвать зуд может неправильная пища. Во избежание такого неприятного явления, следует пересмотреть свой рацион. В его состав должно входить как можно меньше мучного, кислого и соленого, а также копченостей. Если зуд появляется нечасто, но имеет интенсивный характер, можно его снять при помощи пятисекундного надавливания на невус. Чесать родинку нельзя, чтобы не расцарапать или содрать ее.
- Родинки: как наблюдать, чего опасаться …
- Удаление родинок лазером
- После удаления родинка снова растет …
- Чешется родинка: может ли это быть …
- Почему чешется родинка: возможные …
- После удаления родинка снова растет …
Существуют другие методы, помогающие избавиться от зуда. Перед применением одного из них, рекомендуется проконсультироваться с врачом, чтобы не усугубить состояние невуса. К таким методам относят:
- Чистотел. Использовать необходимо сок этого растения. Наносить следует на зудящую область один раз в сутки, желательно на ночь.
- Эффективным средством является сочетание чеснока и лимона. Первоначально наносится на родинку несколько капель лимонного сока. По истечении 5 минут, капнуть на то же место аналогичное количество сока чеснока. Такую процедуру производить несколько раз в сутки.
- Применение натурального жидкого меда способно снять зуд, уменьшить воспалительный процесс. Смазывать утром и вечером.
- Взять несколько капель яблочного уксуса, капнуть на чешущееся место, и подождать, пока высохнет. Проводить процедуру два — три раза в день.
- Намазывать родинку раствором дубовой коры.
- Заварить цветки ромашки и череду. В полученном отваре смочить ватный тампон, и прикладывать на несколько минут к невусу. Проводить примочки несколько раз в день.
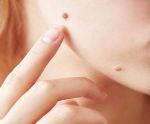
Особенности удаления в интимных местах
Интимная зона очень чувствительная. Уход за кожей после процедуры:
-
Воздержитесь от половых актов на 2 недели.
-
Корочку, что образовалась на месте удаленной родинки, не сдирайте и не мочите.
-
На рану наносите только те препараты, что выпишет врач. Ни йод, ни крем, ни зеленку – нельзя, если не одобрит врач!
-
Откажитесь от посещения бассейна, сауны и солярия на 10-14 дней.
-
Первые 2 недели после удаления родинки носите свободное белье и одежду, чтобы она не натирала рану.
-
Если родинка была на лобке или половых губах, 2 недели не удаляйте волоски. Бритье или эпиляция могут повредить рану.
Боль при желчекаменной болезни
Если в желчном пузыре образовались камни, то периодически могут возникать мучительные колики. Интенсивная острая боль продолжается около 2 часов. Если приступ длится дольше, это свидетельствует о холецистите (воспалении желчного пузыря) или холангите (болезнях желчных протоков). Желчекаменная болезнь зачастую может сопровождаться холециститом. Желчные (печёночные) колики проявляются резкой болью в верхней части живота и возникают изредка. В зависимости от тяжести состояния они могут появляться часто или редко. Жирная пища провоцирует болевые приступы при заболеваниях желчного пузыря и поджелудочной железы.
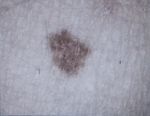
- Что делать, если родинка воспалилась …
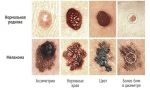
- Рак кожи — Cимптомы, Причины и Метод …
- Что делать, если родинка воспалилась …
- Родинки. Невусы — израильская …
- Что означает родинка за правым ухом …
- Чешется родинка: может ли это быть …