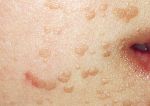
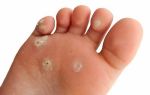
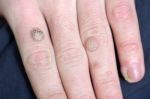
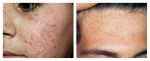
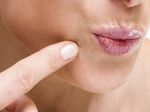
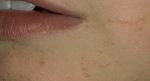
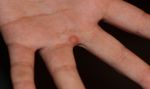
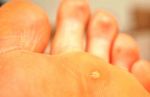
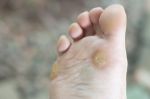
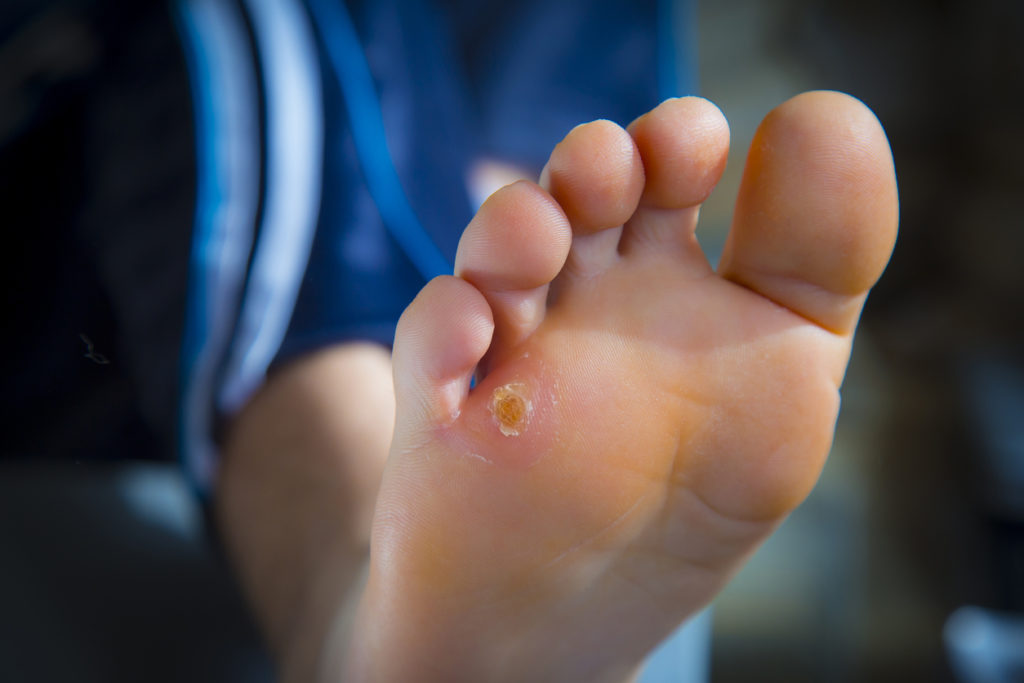
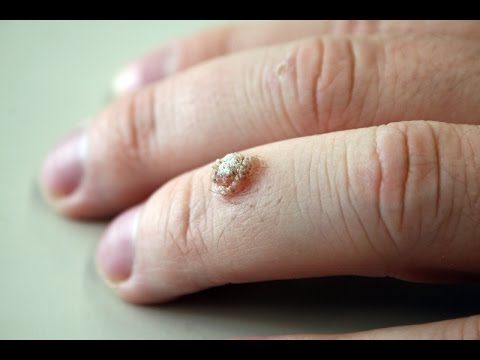
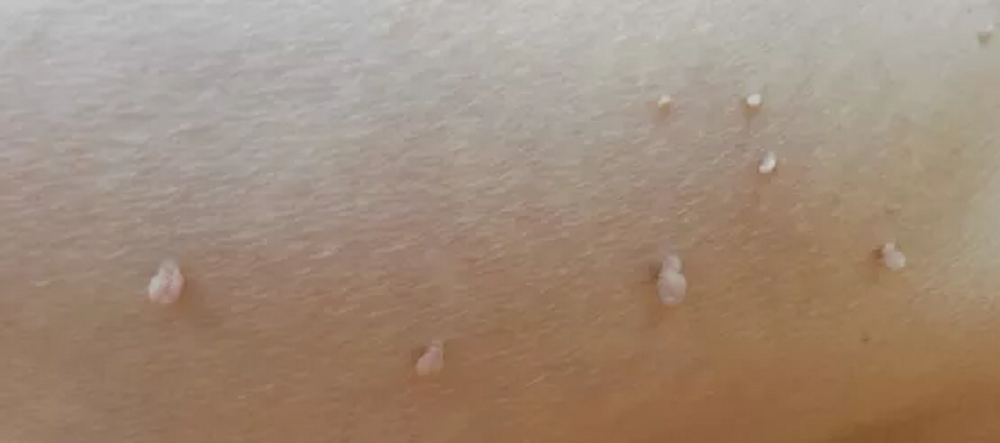
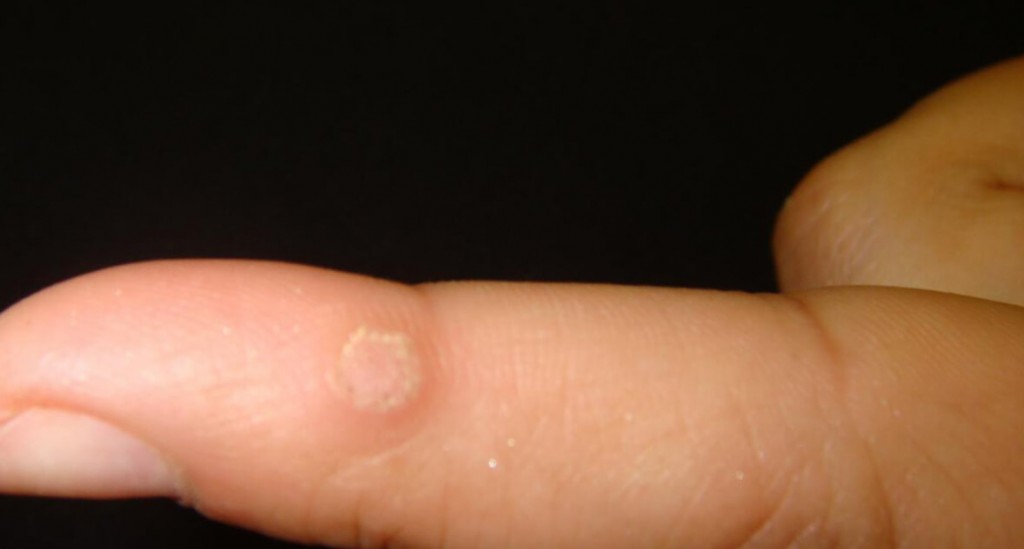
Подошвенные бородавки выглядят как круглые или овальные поражения кожи диаметром не более 1 – 2 см. В большинстве случаев они не выделяются по цвету, но могут иметь розовую или коричневатую окраску. Со временем выступ становится шероховатым и грубым на ощупь из-за постоянного трения.
Виды бородавок
Бородавки диагностируется чаще в детском и подростковом возрасте, но могут быть и у взрослых людей. В медицине выделяют следующие виды бородавок:
- Простая/вульгарная. Наиболее распространенный вид новообразования на коже, в 70% случаев диагностируется у детей школьного возраста. Чаще всего бородавки такого вида появляются на кистях, но могут присутствовать и на кайме губ и на шее. Простые бородавки отличаются присутствием одной самой крупной, «материнской» бородавки – если ее удалить, то и более мелкие новообразования исчезают.
- Плоская/юношеская. Встречаются редко – всего до 4% случаев диагностирования. Располагаются на тыльной стороне кистей, по кайме губ, на головке полового члена, на слизистой ротовой полости.
- Ладонно-подошвенная. Появляются в местах самого активного давления неудобной обуви. Диагностика такого вида бородавок часто затруднена, потому что специалист должен дифференцировать рассматриваемое новообразование от натоптыша, мозолей.
- Нитевидная. Отличается специфическим внешним видом – небольшой «хвостик» из тонкой кожи, их может быть много и расположены они всегда «кучно». Чаще всего обнаруживаются в подмышечных впадинах, на шее, под грудью/молочными железами.
- iDoctor.kz
- Лечение плоских бородавок на лице …
- Подошвенные бородавки — Википедия
- Бородавки: причина появлений и способы …
- Бородавка: причины, симптомы и лечение …
- iDoctor.kz
Способы удаления бородавок на теле и руках напрямую зависит от того, какой именно вид новообразования будет диагностирован у пациента.
Стоит знать еще одну особенность бородавок – они не имеют какого-то одного точного описания «внешнего вида». Например, подошвенная бородавка может представлять собой небольшое округленное уплотнение с темным центром, а вот простая бородавка – это нарост на коже, имеющий неоднородную структуру. Проще всего ответить на вопрос «как выглядит бородавка», если она относится к нитевидному виду – на коже появляется «сосулька», не причиняющая боли или раздражения. Примечательно, что частое трение о бородавку приводит к ее воспалению и раздражению – она становится красной, может причинять боль.
Патогенез (что происходит?) во время Вирусных бородавов:
ВПЧ-инфекция передается при непосредственном контакте с больным, причем заражение более вероятно при наличии небольших травм в месте инокуляции. Кроме того, инфицирование может произойти путем аутоинокуляции или через предметы. Чешуйчатый эпителий всех типов может быть инфицирован ВПЧ. Макро- и микроморфологические изменения в каждом отдельном случае варьируют в зависимости от места внедрения инфекции и типа вируса. Экзофитные бородавки характеризуются папилломатозом, гиперкератозом и удлинением сосочков кожи. Акантоз, утолщение шиповатого слоя эпидермиса и эпителия слизистых оболочек с удлинением межсосочковых отростков, сочетается с синтезом вирусной ДНК. Внутри ядер клеток гранулярного слоя, в котором развивается койлоцитоз, появляются признаки экспрессии поздних генов, что ведет к образованию структурных протеинов и сборке вирионов. Койлоциты представляют собой большие круглые клетки с пикнотическими ядрами и широкими областями перинуклеарной вакуолизации, окруженные кольцом плотной амфофильной цитоплазмы. Защитные реакции макроорганизма на внедрение ВПЧ изучены плохо. Результаты большинства иммунологических исследований интерпретировать трудно, поскольку в качестве антигенов в них были использованы плохо очищенные и малоизученные препараты. Потенциальная важность типоспецифических реакций не была должным образом оценена, так как считалось, что имеется много новых типов ВПЧ, а антигенных материалов в достаточном количестве нет. У пациентов с клиническими признаками активной инфекции (или без них) были обнаружены вирусспецифические антитела классов IgM и IgG. Также были исследованы реакции клеточного иммунитета на внедрение вирусных антигенов. Есть основания считать, что лица с ослабленным клеточным иммунитетом более чувствительны к ВПЧ-инфекции, у них иногда развивается обширный процесс.
Как образуется гигрома кисти?
Любой сустав, в том числе и лучезапястный, находится в капсуле, имеющей грубую соединительно-тканную структуру. Изнутри капсула выстлана синовиальной оболочкой, благодаря которой в суставе поддерживается определенное количество синовиальной (внутрисуставной) жидкости, которая обеспечивает «смазку» сустава, предотвращая износ.
В случае резкого повышения давления в суставе (например, при сильных нагрузках), синовиальная жидкость может вытолкнуть синовиальную оболочку через брешь в капсуле, образуя ту самую синовиальную кисту за пределами сустава. Брешь в капсуле очень маленькая и выпятившаяся гигрома на руке зажимается капсулой у своего устья, не давая синовиальной кисте «уйти» обратно в сустав. А поскольку в ней продолжается продуцироваться синовиальная жидкость, это способствует росту кисты.
- Бородавка: причины, симптомы и лечение …
- Что такое плоские бородавки и как от …
- Бородавки: причины, виды, симптомы …
- Как вывести бородавки: причины …
- Бородавки на стопе почему возникают и …
- Бородавки на стопе: причины появления и …
Иногда гигрома на руке исчезает самостоятельно, что случается при прорыве содержимого кисты в полость сустава, но, как правило, через некоторое время она может появиться вновь.
Подготовка и проведение процедуры
Назначению сеанса предшествует консультация специалиста. Врач осматривает новообразования, подбирает необходимые параметры лазера, собирает анамнез, чтобы исключить риск противопоказаний. При необходимости назначаются дополнительные лабораторные и инструментальные исследования.
Перед процедурой целевая область обеззараживается и обрабатывается местным анестетиком. В сочетании с охлаждающей системой лазера он обеспечивает полный комфорт для пациента. С помощью манипулы аппарата врач точечно воздействует на пораженную кожу. Высокая температура выжигает поврежденные клетки на заданной глубине, дезинфицирует раневую поверхность и коагулирует сосуды. Вся процедура занимает всего несколько минут.
Для бесследного удаления подошвенной бородавки обычно достаточно одного сеанса лазерного воздействия. После обработки пораженный эпидермис покрывается коричневыми грануляциями, которые со временем сходят и оставляют чистую молодую кожу.