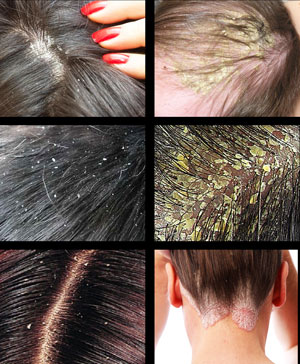
Новообразования на коже – это поражение кожного покрова в результате разрастания клеток тканей в виде опухолевых патологических образований, которые могут быть доброкачественными, злокачественными и носить пограничный характер (предраковый).
Причины развития боковой кисты шеи
Боковая киста шеи или бранхиогенная опухоль (название заболевания произошло от греческого слова «kystis»- пузырь) относится к врожденным доброкачественным опухолевым образованиям, которая является следствием патологического эмбрионального развития плода. Многолетние исследования указывают на прямую связь с аномальным внутриутробным развитием плода на начальном сроке беременности.
- Шишки по всему телу под кожей что это …
- Гигрома: симптомы, причины, диагностика …
- Опухоль на руке под кожей ниже локтя с …
- Шишка на пальцах рук: способы лечения …
- Опухоль на руке под кожей ниже локтя с …
Уже начиная с четвертой недели беременности происходит формирование у зародыша жаберного аппарата, состоящего из 5-и пар полостей или «жаберных карманов», жаберных щелей и соединяющих их дуг, участвующих в развитии и формировании структур головы и шеи ребенка. При нормальном анатомическом развитии плода жаберные карманы постепенно зарастают, но в некоторых случаях, они сохраняются и образуют различные виды кист (боковая, срединная).
Причины появления
Всем известно, что кожа ребенка нежна и чувствительна к любым внешним воздействиям, а от такого фактора как прямые солнечные лучи, являющиеся одной из причин развития рака кожи, следует беречь не только младенцев, но и детей младшего возраста и подростков. Некоторые опухоли эпидермиса не зависят от внешних причин и являются врожденными или наследственными.
В отличие от взрослых доброкачественные новообразования на детской коже редко преобразуются в злокачественные, но и обнаружить их на теле маленького человека гораздо труднее. Самым активным возрастом появления опухолей на коже у ребенка считается период до 8 лет, некоторые новообразования характерны и для возраста от 8 — 15 лет, но они медленно растут и в основном малозаметны.
Не стоит бить тревогу из-за каждой появившейся на теле малыша родинки, т.к. рак кожи — довольно редкое заболевание для детей, но есть некоторые виды новообразований (например, врожденные пигментные невусы большого размера), требующие постоянного наблюдения и контроля врача. Крупные пигментные родинки могут увеличиваться, менять цвет, травмироваться одеждой, что может привести к их переходу в злокачественную стадию.
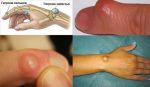
Характеристика образований на руке
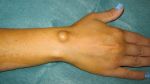
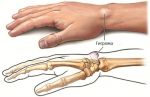
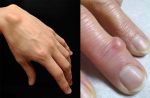
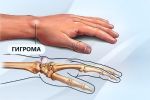
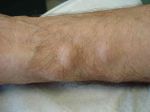
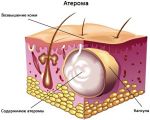
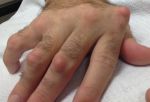
Шишка на руке под кожей на запястье является своеобразным пузырьком, наполненным жидкостью, по консистенции напоминающим смесь слизи с водой, и нитями белка фибрин. Гигромы обычно неподвижны, на начальных этапах не вызывают никаких болезненных ощущений, лишь заметны визуально. Со временем болезнь может развиваться и проявлять дополнительную симптоматику.
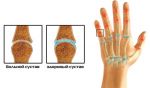
Возникают подобные новообразования недалеко от суставов кисти, регулярно получающим нагрузки: которые задействованы во время частого физического труда, те, что трутся и сдавливаются в процессе работы и жизнедеятельности человека.
С медицинской точки зрения гигромы бывают двух типов: одно- и многокамерные. Они выделяются по количеству капсул в одной шишке. Однокамерные – более легкая стадия патологии, она лучше поддается лечению.
- Шишка на руке под кожей: Шишки на …
- Шишки по всему телу под кожей что это …
- Шарик под кожей на руке, ноге, животе …
- Шишка на пальцах рук: способы лечения …
- Гигрома: симптомы, причины, диагностика …
Может образоваться шишка на запястье руки с внутренней стороны или внешней, выглядит новообразование весьма характерно.
Хотя визуально распознать патологию достаточно просто, не рекомендуется самостоятельно диагностировать у себя болезнь и начинать лечение. При образовании малейших неровностей в области суставов запястья следует пройти обследование на выявление раковых образований.
Диагностика
Консультация оториноларинголога необходима в первую очередь, чтобы исключить болезни уха-горла-носа. По необходимости врач направит пациента к узким специалистам.
На приеме ЛОР-врач проведет опрос и осмотрит шишку. Чтобы собрать анамнез, доктор уточнит, есть ли боль при нажатии, были ли перенесены инфекционные заболевания. Кроме того, он учтет мягкая ли шишка за ухом или твердая, на ножке ли она или плотно прилегает.
Далее врач направит на анализ крови, чтобы диагностировать воспаление. Для установления причины возникновения новообразования осуществляется УЗИ или рентген.
Лечение новообразований
При обнаружении шишки на предплечье под кожей следует обязательно обратиться к врачу. Игнорирование такого симптома и отсутствие полноценного лечения могут привести к тяжёлым последствиям.
После осмотра терапевт направит пациента к узкопрофильному специалисту (дерматолог, хирург или онколог) для консультации и проведения обследования. Некоторые виды подкожных наростов не требуют лечения и со временем проходят самостоятельно. Например, кисту можно не иссекать при условии, что она не доставляет неприятных ощущений и дискомфорта, а также не увеличивается в размерах. Однако, если вылезла шишка на плече и провоцирует развитие воспалительного процесса, врач может назначить медикаментозные инъекции или операцию.
Уплотнения, возникшие на фоне инфекции, обычно исчезают самостоятельно после излечения основного заболевания.
Гигрома также не нуждается в принудительном устранении, однако после её исчезновения возможны рецидивы. Избавиться от остальных наростов можно при помощи грязевых обёртываний, электрофореза, теплового или ультрафиолетового излучения. Метод определяется специалистом в зависимости от длительности болезни и её тяжести.
- Уплотнение под кожей в виде шарика …
- Шишка на пальцах рук: способы лечения …
- Опухоль на руке под кожей ниже локтя с …
- Уплотнение под кожей в виде шарика …
- Шишка на большом пальце руки: причины …
Если, несмотря на все усилия, шишка не проходит в течение длительного времени, доктор может назначить приём гормональных средств, ношение тугой повязки, прокалывание с целью выведения скопившейся жидкости. Действие тугой повязки заключается в сдавливании шишки, в результате чего она лопается, а её содержимое изливается в толщу сустава. Метод в основном используется при устранении гигромы. Однако такой способ не гарантирует полного выздоровления и в дальнейшем возможны рецидивы.
Причин появления опухоли на плече в виде шишки довольно много. В зависимости от них определяется вид новообразования, а также способы лечения. Если появилась припухлость или возникла шишка на плече под кожей и болит, следует немедленно обратиться к врачу, поскольку такие новообразования могут сигнализировать о развитии раковой опухоли.
Источник
Диагностика
Применение инструментальных методов для диагностики халязиона не требуется, так как даже неопытный офтальмолог может отличить эту патологию от других заболеваний глаз. При опросе пациента врач выяснит:
- есть ли болезненность при моргании — ее отсутствие трактуется в пользу закупорки протока мейбомиевой железы;
- есть ли по утрам слипание века желтым, белым или зеленоватым гноем — при халязионе такого явления быть не должно;
- как давно новообразование было замечено впервые — в пользу описываемой патологии трактуется период больше 2 недель.
Далее врач проводит осмотр глаза: пальпирует пораженное веко, выворачивает его для осмотра внутренней поверхности. Для определения причин халязиона офтальмолог может назначить дополнительные анализы:
- лабораторные исследования крови (общеклинические, биохимия) для выявления эндокринных, метаболических, инфекционных и других нарушений;
- бактериологический посев крови на возбудителей системных инфекций;
- посев мазка с века на стафилококковую инфекцию;
- посев мазка с века на возбудителей гонококков, трихомонад и других возбудителей ИППП, способных поражать слизистые оболочки глаз;
- анализ кала на яйца глистов, лямблий и прочих паразитов;
- микроскопический анализ соскоба эпителия на демодекс и других кожных паразитов;
- иммунологический скрининг.
Не обязательно врач назначит все перечисленные исследования. Достаточно ограничиться наиболее вероятными причинами патологии, выявленными в ходе сбора индивидуального и семейного анализа. В большинстве случаев врач ограничивается общим клиническим анализом крови, направлением пациента на консультацию у дерматолога и терапевта.