Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
Возбудитель — спирохета
Уже из самого названия видно, что переносчиками этой болезни, также как и клещевого энцефалита, являются клещи. В США болезнь Лайма переносят клещи Ixodes scapularis (в 1982 г. американский исследователь В. Бургдорфер именно от этих клещей впервые изолировал самих инфекционных агентов — боррелий); в Европе эту функцию выполняют клещи Ixodes ricinus, а у нас — печально известные таежные клещи Ixodes persulcatus.
Возбудитель боррелиоза — спирохета комплекса под пышным латинским названием Borrelia burgdorferi sensu lato (s. l.) — состоит в близком родстве с трепонемой — возбудителем всем известного сифилиса — и лептоспирой — возбудителем лептоспироза, серьезного заболевания, которому подвержены многие виды животных, и человек в том числе. Все перечисленные спирохеты имеют сходный внешний вид и по форме напоминают извитую спираль. К сегодняшнему дню на основании генетических и фенотипических различий выделено 12 видов боррелий, но опасными для человека до недавнего времени считалось только три вида: B. burgdorferi sensu stricto (s.s.), B. afzelii и B. garinii. Однако в последнее время появились сообщения, что от больных ИКБ был выделен еще один вид — B. spielmanii, что говорит о возможной патогенности и этого вида.
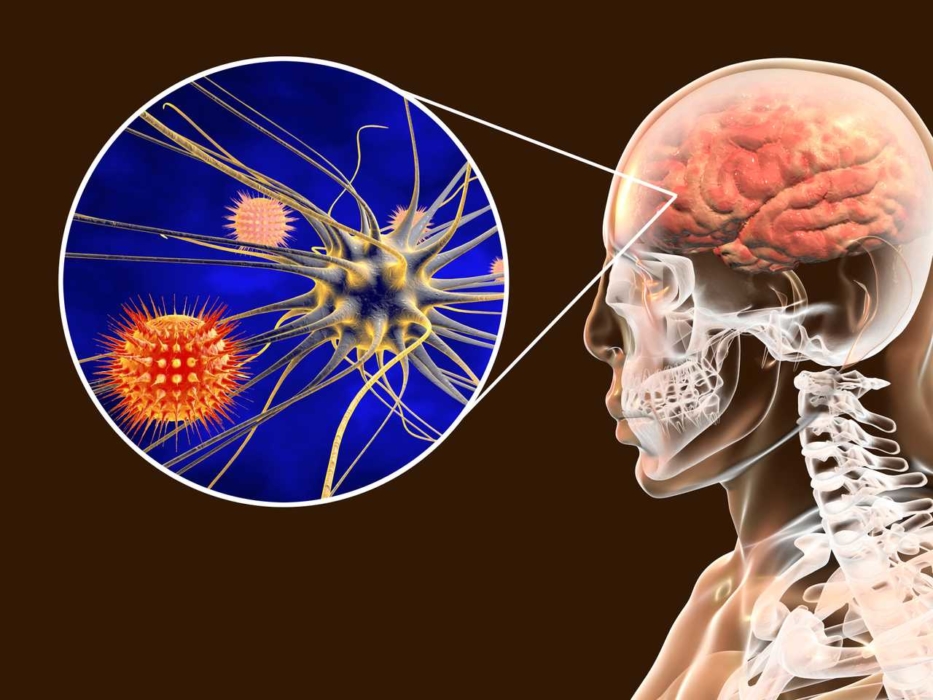
Боррелии способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер, защищающий кровеносные сосуды мозга
Боррелии распространены по регионам мира неравномерно. В России основное эпидемиологическое значение имеют два вида — B. afzelii и B. garinii, которые обнаружены в обширной лесной зоне от Прибалтики до Южного Сахалина.
- Гепатит А или болезнь Боткина — МБОУ …
- Болезнь Боткина у детей: причины …
- Вирусный гепатит А
- Болезнь Боткина у детей: причины …
- Гепатит А — Википедия
В Институте химической биологии и фундаментальной медицины изучение боррелий было начато в 2000 г. Исследования, проведенные совместно с Институтом систематики и экологии животных СО РАН, направленные на выявление видового разнообразия боррелий, циркулирующих в природных очагах ИКБ Новосибирской области, позволили установить ряд фактов. Помимо широко распространенных B. afzelii и B. garinii были обнаружены редко встречающиеся генетические варианты этих видов.
Согласно данным световой микроскопии, зараженность таежных клещей боррелиями на территории Новосибирской области составляет 12—25 %. При микроскопическом исследовании фиксированных и витальных препаратов боррелии были выявлены как у взрослых клещей, собранных с растений, так и у частично или полностью напитавшихся личинок и нимф.
Поскольку эти спирохеты были обнаружены на всех стадиях развития клещей — от личинок до взрослых особей (имаго), все они могут служить источниками заражения. Цикл переноса возбудителя начинается с процесса питания неинфекционного клеща на инфицированном животном. Клещи, зараженные боррелиями, при следующем кормлении способны передавать эти микроорганизмы здоровым животным, а также продолжать воспринимать дополнительную «порцию» спирохет от инфицированных млекопитающих. На ранних этапах развития клеща в данный процесс вовлечены мелкие млекопитающие; взрослые клещи начинают питаться на крупных млекопитающих, и кроме того могут «покушаться» на человека, заражая его.
Проникнув в тело млекопитающего вместе со слюною клеща, спирохеты начинают усиленно размножаться в кожных покровах на месте укуса. Они способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер: размножаясь в спинномозговой жидкости, боррелии становятся причиной тяжелых нейроинфекций.
Восстановление после пневмонии
У вас огромный опыт работы. Что скажете про коронавирусную пневмонию: страшнее она, чем предыдущие?
С вирусными пневмониями во всем мире медики сталкиваются ежегодно. Главная трудность в том, что периодически возникают новые штаммы вирусов, против которых к моменту их появления нет вакцин и лекарственных средств. Пандемия случается, когда новый вирус распространяется по всему миру и большинство людей не обладают иммунитетом. Именно такая ситуация наблюдается сейчас с инфекцией COVID-19 из-за очень высокой заразности (контагиозности).
COVID-19 не такой смертельный, как другие коронавирусы. От него умирает около 4 %, преимущественно люди с болезнями, вызывающими иммунодефицитное состояние, и пожилые. Дети болеют редко.
В целом вирусные пневмонии протекают тяжелее, чем бактериальные?
Есть несколько вариантов проявления вирусных пневмоний. Наиболее тяжело протекают первичные вирусные пневмонии. Это пневмонии первых двух суток с молниеносным развитием симптомов и вовлечением в процесс других органов и систем организма.
Часто встречаются варианты пневмоний, осложняющих течение ОРВИ, когда к концу первой недели к ОРВИ присоединяются легочные симптомы: кашель с мокротой, боль в груди при вдохе, кашле. Это вариант вирусно-бактериальной пневмонии, при которой вирус сыграл роль проводника бактериальной инфекции.
Нередкий вариант пневмонии, когда пациент выздоровел от ОРВИ, но на второй неделе возникает так называемая вторая волна инфекции, как правило, бактериальной, которая проявляется повышением температуры, легочными симптомами. Это вторичная бактериальная пневмония.
Большое значение имеет объем поражения легкого. Поэтому очень важно своевременно начать лечение и предотвратить прогрессирование болезни.
Какие основные осложнения может дать вирусная пневмония?
Вирусная пневмония сама по себе является осложнением. Ее течение в свою очередь может осложняться появлением и прогрессированием одышки, что может трактоваться как тяжелый острый респираторный синдром, развитием недостаточности функционирования других органов, например почек, печени, сердца. Такая полиорганная недостаточность характерна в первую очередь для первичной вирусной пневмонии, когда вирус попадает в кровь (вирусемия). Кроме того, может развиться так называемый геморрагический синдром, что наблюдалось в 2009 году при вирусных пневмониях, вызванных свиным штаммом гриппа.
Гастрит и хеликобактер пилори бактерия, Helicobacter pylori, HP
Helicobacter pylori (HP) является причиной развития хеликобактерного хронического гастрита, важнейшим фактором патогенеза язвенной болезни двенадцатиперстной кишки и язвенной болезни желудка, лимфомы желудка низкой степени злокачественности (мальт-лимфомы, от MALT – mucosal-associated lymphoid tissue), а также рака желудка. В 1994 году эксперты Международного Агентства по исследованию рака (IARC) при ВОЗ (Всемирной Организации Здравоохранения) причислили Helicobacter pylori к канцерогенам 1 класса, что означает безусловную связь HP-инфекции с возникновением рака желудка. В 1983 году Барри Маршал (Barry J. Marshall) и Робин Уоррен (Robin Warren) установили наличие в желудке у больных язвенной болезнью микроорганизма, который первоначально называли Campylobacter pylori, а с 1989 года его называют Helicobacter pylori (HP), так как он относится к отдельному роду.
Патогенез заболевания
Болезнетворная бактерия проникает в организм через пищеварительную систему. Многие вибрионы холеры гибнут в желудочном соке, а те, кому «повезло», попадают в кишечник и выделяют токсины, в результате чего возникают понос, нарушение работы почек, сердца, мозга, развивается обезвоживание.
Болезнь без лечения может привести человека к смертельному исходу!
Приведём несколько фактов о холере, которые стоит знать:
- некоторые учёные считают, что «входными воротами» для инфекции являются миндалины;
- за последние двести лет эпидемии холеры наблюдались семь раз. Первая эпидемия началась в 1817 г. в Восточной Азии и распространилась в другие уголки земного шара;
- на рассвете 19 века пандемия охватила всю Европу и «злобствовала» целый век!
- последняя, седьмая, эпидемия была в 1961 г. в Индонезии;
- случаи холеры периодически отмечаются в разных регионах земного шара, особенно в период войн, стихийных бедствий или катастроф.
- Болезнь Боткина у детей: причины …
- Что скрывается за болезнью боткина …
- Новости / ФБУЗ Центр гигиены и …
- Гепатит А — gepatit.in.ua
- Гепатит А в Украине 2019: симптомы …
Следует также заметить, что кроме физических страданий, холера часто «бьёт» по экономике страны: в государства, где фиксируются случаи холеры, не хотят ехать туристы, накладываются ограничения на экспорт продуктов — например, такая страна, как Перу из-за вспышки холеры потеряла около 800 млн. долларов.
В Россию холера пришла в 1830 – 1831 годах. Распространению болезни способствовало возвращение русской армии из Азии после войн с турками и персами.
В молодом советском государстве также «хозяйничала» холера — этому способствовали гражданская война, голод и разруха. В 60-х холеру «завезли» в Союз афганские торговцы наркотиками. В 70-х желтый флаг противохолерного карантина был поднят над Батуми, Астраханью, Одессой и Херсоном.
В наши дни единичные случаи холеры фиксируются в Индии, на Ближнем Востоке и в южных областях Украины.
Патогенез
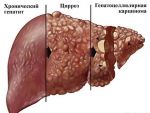
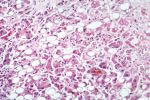
Вирус гепатита внедряется в организм человека через слизистую оболочку желудочно-кишечного тракта. Его размножение осуществляется в эндотелиальных клетках тонкой кишки, мезентериальных лимфоузлах, после чего с током крови вирус заносится в печень, где проникает в ретикулогистиоцитарные клетки Купфера, гепатоциты, что сопровождается их повреждением.
Внедрение вируса в гепатоциты и его репликация сопровождается изменением внутриклеточных метаболических процессов, в том числе и в мембранах. В последующем возбудитель поступает в кишечник с желчью и затем с фекалиями удаляется из организма.
Вирус гепатита отличается достаточно высокой иммуногенностью и уже с первых суток болезни индуцирует специфическую сенсибилизацию лимфоцитов. Анти-HAV совместно с лимфоцитами-киллерами вызывают антителозависимую деструкцию гепатоцитов.
Формирование иммунного ответа сопровождается очищением организма от возбудителя, совпадающего, как правило, с возникновением желтухи. В некоторых случаях на фоне предшествовавших вирусных поражений печени, при длительной интоксикации алкоголем, наркотиками, токсичными лекарственными фармпрепаратами, а также у ослабленных лиц, особенно при смешанных инфекциях, возможны молниеносные, коматозные формы болезни с возникновением острого некроза печени.
Профилактика воздушно-капельных инфекций
Мы уже разобрались как инфекция может попасть в здоровый организм человека. Что делать, чтобы предотвратить заражение воздушно-капельным путем? Для этого существует общепринятые меры профилактики:
- проветривание, влажная уборка и дезинфекция помещений;
- активные занятия любым видом спорта;
- соблюдение личной гигиены;
- изоляция в период неблагоприятной эпидобстановки, а также сокращение контактов с инфицированными людьми;
- использование средств индивидуальной защиты.
Профилактика фекально-оральных инфекций
Правила, которые помогут избежать заражения фекально-оральным путем, выглядят следующим образом:
- обработка рук дезинфицирующим или мыльным раствором сразу по приходу с улицы, перед едой и после посещения туалетной комнаты;
- исключить заглатывание сырой воды из водоемов;
- стараться не оставлять приготовленную еду на столе на длительное время;
- строго следить за товарным соседством сырых и готовых к употреблению продуктов;
- соблюдение сроков годности продуктов питания;
- не хранить готовую продукцию в холодильнике более пяти дней;
- термически обрабатывать сырые продукты;
- употреблять только фильтрованную и готовую к употреблению воду.
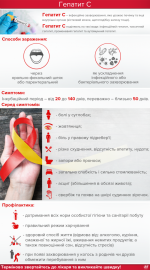
Профилактика трансмиссивных, парентеральных и трансплацентарных инфекций
- Гепатит А или Болезнь Боткина: причины …
- Превратное представление о гепатитах В …
- Вирусные гепатиты. Это нужно знать! —
- Гепатит А. Болезнь Боткина …
- ᐈ Как передается гепатит А? ~【болезнь …
Заболевания, передающиеся через кровь, как и другие пути, требуют строгого соблюдения правил профилактики:
- в весенне-летний период ограничить пребывание в парках, лесах и других местах с большим количеством насаждений;
- по возможности не посещать экваториальные страны;
- посещать проверенные салоны красоты, где дезинфекция и стерилизация проходит соответствующим образом;
- беременным женщинам вести здоровый образ жизни и придерживаться наставлений лечащего врача;
- если будущая мать в анамнезе уже имеет инфекционное заболевание крови, то для сохранения здоровья плода рекомендуется выбирать оперативный метод родоразрешения.
Профилактика контактно-бытовых инфекций
Для предотвращения инфекций, связанных с контактно-бытовой передачей, следует выполнять простые правила:
- регулярная дезинфекция предметов, которые находятся в общем доступе;
- иметь индивидуальный набор предметов личной гигиены и соблюдать гигиену рук;
- отказываться от случайных половых актов, предохраняться.
Медицинские препараты не всегда могут уберечь от заражения. Прежде всего нужно взять ответственность за свое здоровье.
Другими признаками патологий печени являются:
-
общая слабость;
-
изменение окраски мочи;
-
ощущение тяжести в области печени;
-
усиление потоотделения;
-
диарея, изменение цвета кала;
-
ломкость сосудов;
-
учащение кровотечений;
-
образование налета на боковых частях языка;
-
неприятный запах из ротовой полости;
-
привкус горечи во рту;
-
резкий сброс веса;
-
увеличение живота, проявление венозной сетки;
-
головные боли;
-
бессонница.
Чем раньше обратить внимание на наличие явных сигналов организма о неполадках с печенью, тем больше вероятность успешного выздоровления.
Кто больше подвержен розацеа?
Розацеа может болеть каждый. Чаще болезнь встречается у женщин и в лёгкой форме. Мужчины болеют реже, но склонны к развитию тяжёлой формы.
Розацеа когда-то называли «проклятьем кельтов»: есть группы людей, более склонных к болезни. Выше всего риск розацеа вот у кого:
- Гепатит A, B, C: симптомы, лечение и …
- Болезнь Боткина. Гепатит А …
- Гепатит — Википедия
- ВОЗ: Треть населения Земли заражена …
- Гепатит А: симптомы, лечение и как …
- люди в возрасте 30–50 лет;
- светлокожие, особенно со светлыми глазами с голубыми глазами;
- близкие родственники скандинавов или кельтов — современных жителей Ирландии, Шотландии, Уэльса, Корнуолла и острова Мэн;
- те, у кого в семье были родственники с розацеа или тяжёлыми формами акне;
- те, у кого есть акне средней и тяжёлой степени тяжести.
«Проклятие кельтов» действительно передаётся по наследству, но больше всего этому подвержены жители Великобритании и Скандинавии. К примеру, в британской королевской семье розацеа страдала принцесса Диана, а сейчас стойкий яркий румянец на щеках можно заметить на лицах принца Чарльза и его сына Гарри.
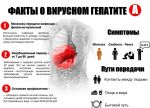
ДИАГНОСТИКА ГЕПАТИТА А
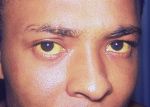
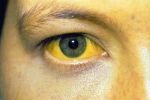
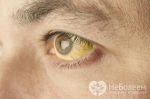
Самыми значимыми для болезни Боткина симптомами являются желтуха, ахолия и моча цвета пива, а также увеличение печени и иногда селезенки, понос, рвота, боли в правой половине живота.
При подозрении на гепатит А самым важным при сборе анамнеза является установление эпидемиологического статуса: возможность контакта больного с человеком, у которого диагностирован гепатит А, посещение больных в странах с неблагополучной обстановкой по гепатиту А и т.п.
- при биохимическом исследовании, как правило, обнаруживается повышение активности трансаминаз, чаще АЛТ, повышение тимоловой пробы;
- ИФА: определяются антитела к ВГА (IgМ и IgА анти-ВГА);
- ПЦР выделяет возбудителя гепатита А из кала пациента;
- в общем анализе крови снижены лейкоциты, лимфоцитоз, увеличена СОЭ;
- анализ мочи: темный цвет, признаки интоксикации, повышение кетоновых тел, повышение уробилиногена. В копрограмме будут признаки воспаления, стул неокрашенный (светлый).
- УЗИ органов брюшной полости показывает изменения паренхимы печени по типу воспалительных очагов, увеличение размеров печени и селезенки.
Симптомы мононуклеоза и их частота
|
Симптомы и признаки |
Частота, процент |
|
Недомогание и усталость |
От 90 до 100 |
|
Потливость |
От 80 до 95 |
|
Боль в горле, нарушение глотания |
От 80 до 85 |
|
Потеря аппетита |
От 50 до 80 |
|
Тошнота |
От 50 до 70 |
|
Головная боль |
От 40 до 70 |
|
Озноб |
От 40 до 60 |
|
Кашель |
От 30 до 50 |
|
Миалгия |
С 12 до 30 |
|
Боль в глазных мышцах |
От 10 до 20 |
|
Боль в груди |
От 5 до 20 |
|
Артралгия |
От 5 до 10 |
|
Светобоязнь |
От 5 до 10 |
|
Аденопатия |
100 |
|
Высокая температура |
От 80 до 95 |
|
Фарингит |
65–85 |
|
Спленомегалия |
От 50 до 60 |
|
Брадикардия |
От 35 до 50 |
|
Периорбитальный отек |
От 25 до 40 |
|
Небная энантема |
От 25 до 35 |
|
Болезненность печени и селезенки |
15–30 |
|
Гепатомегалия |
От 15 до 25 |
|
Ринит |
От 10 до 25 |
|
Желтуха |
От 5 до 10 |
|
Кожная сыпь |
От 3 до 6 |
|
Пневмонит |
<3 |
- ГЕПАТИТ А – болезнь Боткина Причина …
- От чего бывает болезнь боткина. Что …
- Болезни печени: симптомы, признаки …
- Гепатит А
- Medical Tourism Center
Принципы выбора противопаркинсонического препарата
Выбор препарата на начальном этапе лечения проводят с учетом возраста, выраженности двигательного дефекта, трудового статуса, состояния нейропсихологических функций, наличия сопутствующих соматических заболеваний, индивидуальной чувствительности пациента. Помимо достижения оптимального симптоматического контроля, выбор препарата определяется необходимостью отсрочить момент развития моторных флуктуаций и дискинезий (таблица 2).
Таблица 2. Выбор препарата для начального лечения болезни Паркинсона.
| Препараты | Возможность использования в качестве средства первого выбора | Степень симптоматического улучшения | Нейро-протективный потенциал | Риск побочного действия | |
| Флуктуации и дискинезии | Другие побочные эффекты | ||||
| Леводопа | + | +++ | +? | ↑ | ↑ |
| Агонисты дофаминовых рецепторов | + | ++ | +? | ↓ | ↑ |
| Ингибитор МАО В | + | + | +? | ↓ | ↑ |
| Амантадин | + | + | +? | ↓ | ↑ |
| Холинолитики | — | + | — | ? | ↑ |
У лиц моложе 50 лет при легкой или умеренной выраженности двигательных нарушений в отсутствие выраженных когнитивных нарушений назначают один из следующих препаратов: агонист дофаминовых рецепторов, ингибитор моноаминооксидазы типа В, амантадин. При более легком двигательном дефекте может быть назначен ингибитор МАО В, при более выраженном дефекте предпочтительнее начинать с лечения с одного из агонистов дофаминовых рецепторов. Неэрголиновые агонисты (например, прамипексол, ропинирол, ротиготин или проноран) ввиду более благоприятного профиля побочных эффектов предпочтительнее, чем эрголиновые (бромокриптин, каберголин). При недостаточной эффективности или плохой переносимости одного из агонистов дофаминовых рецепторов может быть испробован другой агонист дофаминовых рецепторов или препарат другой фармакологической группы. Рациональна комбинация агониста дофаминовых рецепторов, ингибитора МАО типа В и амантадина, к которой следует переходить постепенно, добавляя препарат новой группы, если ранее назначенное средство не обеспечило ожидаемого эффекта.
Антихолинергические средства (например, бипериден) показаны при наличии выраженного тремора покоя либо болезненной дистонии при условии сохранности нейропсихологических функций. Их целесообразно добавлять к комбинации агониста дофаминовых рецепторов с ингибитором МАО В и/или амантадином, если она у пациента относительно молодого возраста не обеспечила подавления тремора в той степени, в которой это необходимо для поддержания его трудоспособности.
Если указанные препараты в максимально переносимых дозах и их комбинация не обеспечивают адекватного состояния двигательных функций и социальной адаптации больных, назначают препарат леводопы в минимальной эффективной дозе [4].
У лиц в возрасте 50–70 лет при умеренном двигательном дефекте и относительной сохранности когнитивных функций лечение начинают с ингибитора МАО типа В (при легких симптомах паркинсонизма) или одного из агонистов дофаминовых рецепторов. В дальнейшем целесообразен постепенный переход к комбинации агониста дофаминовых рецепторов, ингибитора МАО типа В и амантадина (при условии хорошей переносимости). Больным после 60 лет антихолинергические средства, как правило, не следует назначать из-за риска ухудшения познавательных функций и других побочных эффектов. При недостаточной эффективности комбинации указанных выше препаратов добавляют препарат леводопы в минимальной эффективной дозе (200–400 мг в сутки).
У лиц в возрасте 50–70 лет при выраженном двигательном дефекте, ограничивающем трудоспособность и(или) возможность самообслуживания, а также при наличии выраженных когнитивных нарушений и необходимости получения быстрого эффекта лечение начинают с препаратов, содержащих леводопу. Если небольшие или средние дозы леводопы (300–500 мг леводопы в сутки) не обеспечивают необходимого улучшения, к ним последовательно могут быть добавлены агонист дофаминовых рецепторов, амантадин и ингибитор МАО В.
У пожилых лиц (старше 70 лет), особенно при наличии выраженного когнитивного снижения и соматической отягощенности, лечение следует начинать с препаратов леводопы. Указанные возрастные границы относительны, и общий принцип скорее заключается в том, что чем моложе больной, тем позже следует вводить препараты леводопы. Кроме того, решающее значение играет не столько хронологический, сколько биологический возраст больных.
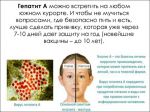
Профилактика
К основным мерам профилактики гепатита А относятся:
- Вакцинация детей и взрослых, которые собираются в африканские и азиатские страны;
- Обследование контактных;
- Обеспечение должного очищения воды;
- Соблюдение санитарных и гигиенических требований на предприятиях общепита, в столовых, детских садах, школах, больницах;
- Введение эпидемиологического контроля при изготовлении, хранении, перевозке продуктов;
- Организация карантинных мероприятий при вспышках заболевания.
- Что за болезнь боткина. Гепатит А …
- Dila.ua
- Вирусный гепатит — симптомы, лечение …
- Гепатит A, B, C: симптомы, лечение и …
Инфицированного человека необходимо изолировать: возвратиться в коллектив (детский или взрослый) он сможет только после полного выздоровления. Общавшиеся с больным должны находиться под наблюдением врачей в течение 35 суток. В детсадах, школах, на предприятиях вводят карантин, в очаге заболевания выполняют дезинфекцию.
Не забывайте о мерах профилактики, изучайте памятки о новых санитарных правилах поведения с зараженным, следите за своим питанием и водным балансом организма. Будьте здоровы!