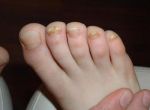
Сахарный диабет – хроническая болезнь, которая сопровождается высоким уровнем глюкозы в крови, серьезным нарушением многих обменных процессов в организме. Им страдает от 4 до 7 % населения в разных странах мира. С каждым годом процент заболеваемости стремительно растет. Сейчас количество больных превышает 420 миллионов человек.
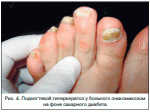
Лечение синдрома диабетической стопы
Людям с «диабетической стопой» нужно минимум раз в год проходить полное обследование, которое включает оценку состояния ног. Ранняя диагностика очень важна для своевременного лечения выявленных проблем. Выполнение рекомендаций, постоянное наблюдение сосудистого хирурга, эндокринолога, невролога помогут предупредить синдром диабетической стопы, не допустить развитие осложнений.
Для профилактики осложнений диабетической стопы важно поддерживать хорошее кровообращение в конечностях. Если лечение начато вовремя, то возможна не хирургическая, а лекарственная реваскуляризация.
Для лечения используются препараты – ангиопротекторы, антиоксиданты, антиагреганты. Это препараты, направленные на коррекцию свойств крови, укрепление сосудистых стенок, повышение их эластичности и регенерацию тканей. Обладают общей спазмолитической активностью, вызывают расширение сосудов, улучшают микроциркуляцию, нормализуют реологические свойства крови и проницаемость сосудов (увеличивают резистентность капилляров), уменьшают отёчность тканей и активируют метаболические процессы в стенках кровеносных сосудов. К группе ангиопротекторов и антиоксидантов относится много препаратов, которые по-разному оказывают свое терапевтическое воздействие: пентоксифиллин, солкосерил, актовегин.
Одним из оптимальных препаратов для улучшения кровообращения в нижних конечностях при диабетической ангиопатии является препарат Вазапростан. Курсовой прием «Вазапростана» способствует улучшению состояния сосудистого русла — улучшает микроциркуляцию и периферическое кровообращение.
Антиагреганты —эти препараты ингибируют агрегацию тромбоцитов и эритроцитов, уменьшают их способность к склеиванию и прилипанию (адгезии) к эндотелию кровеносных сосудов. Снижая поверхностное натяжение мембран эритроцитов, они облегчают их деформирование при прохождении через капилляры и улучшают текучесть крови. Антиагреганты способны не только предупреждать агрегацию, но и вызывать дезагрегацию уже агрегированных кровяных пластинок.
К данной группе относятся ацетилсалициловая кислота («Аспирин», «Тромбо АСС», «КардиАСК», «Тромбопол») — подавляют активность циклооксигеназы, фермента, усиливающего реакции синтеза тромбоксана (фактора склеивания тромбоцитов);
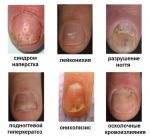
- Подногтевой гиперкератоз и его лечение
- Чем лечить гиперкератоз ногтей на руках …
- Подногтевой гиперкератоз: причины …
- Гиперкератоз ногтей и кожи – как …
- заболевания ногтей
Препараты, влияющие на обмен веществ — тиоктовая кислота и комплекс витаминов. Они ускоряют распространение импульсов по нервным волокнам; нормализуют кровообращение в тканях; избавляют от дефицита клеточных ферментов; выводят токсины из организма.
К современным методам лечения относится применение препарата «Неоваскулген», введение которого стимулирует рост сосудов микроциркуляторного русла без оперативного лечения.
Применяются физиотерапевтические методы лечения. К методам физиотерапии относятся: магнитотерапия — непосредственно влияет на обмен веществ при нейропатической форме диабетической стопы, так как магнитное поле обладает иммуно-стимулирующим, трофико-регуляторным и анестезирующим действием, укрепляя сосудистую стенку. Применяется УВЧ, теплотерапия, СМТ-терапия, фонофорез.
Так же в клинике имеется локальная барокамера для конечностей для проведения оксигенобаротерапии, способствующей улучшению насыщения тканей кислородом.
В многопрофильной клинике «Союз» проводится консультация больных с сахарным диабетом, осложненным развитием синдрома диабетической стопы различными специалистами: эндокринологом, сосудистым хирургом, неврологом, ортопедом и другими. Так же выполняется полный комплекс обследований, исходя из индивидуальных потребностей каждого пациента клиники : общий анализ крови , коагулограмма , биохимическое исследование крови с определением липопротеидов высокой и низкой плотности, глюкозы. Производится индивидуальный подбор схемы лечения и профилактики выявленной патологии. Выполнение рекомендаций, постоянное наблюдение сосудистого хирурга, эндокринолога, невролога помогут предупредить синдром диабетической стопы, не допустить развитие осложнений.
Что говорит медицина о сосудистых звездочках
Наука считает любое отклонение от нормы в организме человека как сигнал тревоги. Поэтому, если вы заметили проявление полупрозрачной сосудистой «паутинки», то обратитесь к врачу. Ведь это может свидетельствовать о развитии варикозного заболевания. И поход в салон красоты или использование каких-либо косметических средств не избавит вас от развития купероза в сосудах.
Медицина дает емкое определение звездочкам, как патологическому не воспалительному изменению в мелких сосудах под кожей. Характеризуется расширением кровеносных сосудов и их закупориванию. Такое состояние имеет свое название — телеангиэктазия или сокращенно ТАЭ.
Наука дала классификацию ТАЭ по виду поражения сосудов:
- Венозные (зачастую вены выглядят выпуклыми, в диаметре расширяются, имеют синий цвет);
- Артериальные и капиллярные (вены ног расширяются до диаметра в 0,2 мм, имеют красный цвет).
Сосудистые звездочки на ногах
ТАЭ еще различается по месту происхождения и форме проявления. Причина заболевания определяется по месту его положения. Если замечено на внутренней стороне бедра, значит в организме есть гормональные изменения. Если на голенях, то развивается варикоз. При последнем, могут быть сопутствующие признаки заболевания, такие как тяжесть в ногах, сильные отеки и боли.
На ногах ТАЭ выглядит как:
- Древовидное (внешне подобно веткам дерева или плюща, расползающегося по ноге);
- Линейное (затемнение и распухание вен в виде паутины, обычно четко прослеживающееся);
- Звездчатое (выглядит как «паучок» или «одуванчик» — от центральной точки расходятся тонкие красные линии).
Эти разновидности не имеют острой угрозы для организма. Однако, изменения в венах свидетельствуют о развитии варикоза, лучевого дерматита или розацеа (розовые угри). Поэтому, заметив проявления, внешние или внутренние, следует обратиться к врачу-флебологу. Обследование поможет выявить причины и вовремя их устранить. А потом можно заняться и косметическими процедурами, например микросклеротерапией.
Профилактика
На начальной стадии для профилактики заболевания достаточно изменить образ жизни и питание, чтобы не допустить развитие варикоза. Откажитесь от вредных привычек, включите в свой рацион питания овощи, носите удобную обувь и начните ходить не менее 30 минут в день. Приобретите утягивающий медицинский трикотаж.
Применяйте эти простые методы профилактики как долгосрочные, а не по востребованию.
Диагностика и лечение
Сосудистые звездочки вылечить можно. Вначале нужно пройти диагностику. Ее проводят в Сосудистом центре по адресу г. Москва, Гагаринский переулок, д. 37/8 (метро «Смоленская» Арбатско-Покровской линии, метро «Кропоткинская»). Записаться на примем к флебологу можно по телефону регистратуры +7 (499) 464-03-03 (это многоканальный номер, КДЦ «Арбатский» — добавочный «2»).
Основные методы диагностики:
- Ультразвуковое исследование сосудов;
- Анализ крови.
Узи назначается для определения уровня проходимости тока крови в сосудах. При необходимости дополнительного исследования, флеболог может назначить допплерографию. Это нужно для анализа состояния клапанов поверхностных и глубоких вен.
Анализ крови выявит сердечные заболевания или патологию печени. Для этого способа диагностики, важным показателем является свертываемость крови. Она покажет предрасположенность к тромбозу и тромбофлебиту.
В обязательном порядке всем назначается анализ на гормоны. После получения результатов, флеболог назначает лечение (каждому пациенту индивидуально).
Эстетическая медицина для сосудистых звездочек
К эстетической медицине, конечно, эти звездочки относятся. Для избавления от внешнего проявления нужна микросклеротерапия — это введение лекарственного препарата под кожу в вену. Препарат лечит ретикулярный варикоз путем закупоривания пораженной вены. Кровоток находит путь в обход закрытой вены, так что это не вредит нормальному кровообращению.
Перестаньте затягивать с записью на примем или посещением клиники. Наш Сосудистый центр в Москве существует для поддержания вашего здоровья!
Назад к статьям
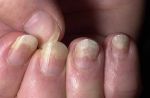
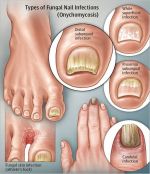
Виды болезней ногтей
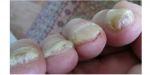
Грибок ногтей — микоз
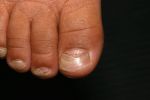
Пожалуй, это самое распространенное заболевание ногтей, с которым сталкивается около 3 человек из 10. Грибок очень опасен для ногтевой пластины и кожи стоп и рук, им легко заразиться, однако вылечить очень сложно. Как правило, заражение происходит в общественных местах (бассейн, сауна, баня), а также при несоблюдении правил личной гигиены и при общении с человеком, уже зараженным грибком ногтей. Подробнее о микозе ногтей можно узнать тут.
Понять, что ногти поражены грибком можно по следующим симптомам:
- ноготь желтеет или чернеет;
- крошится;
- слоится;
- кожа вокруг ногтя зудит и болит;
- кожа начинает шелушиться.
Это признаки грибка ногтей, при их обнаружении стоит незамедлительно обратиться к врачу. Чем раньше начать лечение, тем быстрее можно справиться с данным недугом.
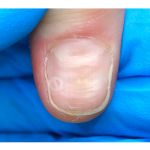
Псориаз
Как не странно звучит, но псориаз бывает не только на коже, но и на ногтях. Данное заболевание поражает ногтевые пластины рук и ног. До сих пор ученые не могут назвать точную причину появления псориаза. Однако большинство склоняется к двум версиям:
- нарушение работы иммунной системы;
- склонность к псориазу передается генетически.
Первыми симптомами псориаза ногтей являются:
- желтый цвет ногтевой пластины;
- постепенное расслаивание;
- шероховатая поверхность ногтей;
- полное или частичное отделение ногтевой пластины.
Псориаз необходимо лечить только под контролем врачей. В большинстве случаев самолечение не дает никаких результатов, но при этом может нанести больший вред ногтям.
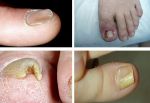
Онихолизис
Онихолизис – это дистрофия ногтевой пластины. При этом заболевании ноготь деформируется и отходит от ногтевого ложа. Причинами могут стать различные заболевания, нехватка витаминов, долгий прием антибиотиков, проблемы с сердечнососудистой системой, а также частое использование бытовой химии без перчаток.
- Чем лечить гиперкератоз ногтей на руках …
- Чем лечить гиперкератоз ногтей на руках …
- Онихомикоз (грибок ногтей): причины …
- Подошвенные гиперкератозы: клиника …
- Онихолизис. Причины :: Теория
- изменение цвета ногтя;
- деформация ногтевой пластины;
- истончение;
- отторжение ногтя от ногтевого ложа.
Лечение данного заболевания в первую очередь следует начать с установления причины его появления. В дальнейшем, после комплексного лечения, необходимо следить за своим здоровьем.
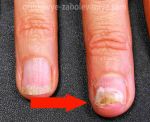
Врастание ногтя
Вросший ноготь – это еще одно заболевание ногтей. Оно может проявляться как на ногах, так и на руках. Причиной врастания в первую очередь становится неправильное подстригание ногтей. Многие стремятся сделать форму полукруглой, но врачи советуют стричь ногти прямо, без закругления уголков, особенно на ногах. Второй причиной может стать неправильная и тесная обувь, которая при долгом ношении давит на палец и не дает ногтю расти правильно.
Первыми признаками вросшего ногтя являются:
- покраснение кожи около ногтя;
- боль, усиливающаяся при ходьбе;
- опухание кожи;
- воспаление, выделение гноя из-под ногтя.
Все это явно дает понять, что ноготь растет неправильно и нужно обратиться к врачу за дальнейшей помощью.
Что предлагают врачи?
Сегодня лечение болезней ногтевых пластин проходит с помощью лазерных технологий. Лазер легко справляется с любыми грибками, уничтожая их полностью и не давая возможности размножаться. Также с помощью лазера лечат псориаз, как на коже, так и на ногтях. Очаги псориаза становятся намного меньше, а период между рецидивами увеличивается до нескольких лет.
Коррекция ногтевого ложа и удаление части вросшего ногтя с помощью лазера — одна из самых безопасных и эффективных процедур. Ноготь не травмируется, как при хирургическом удалении, лазер вырезает лишь вросшую часть. При этом полностью исключается риск нового врастания. О том, как проходит процедура удаления вросшего ногтя лазером можно прочитать здесь.
Лазерное лечение болезней ногтей имеет ряд преимуществ:
- Безболезненно;
- 100% результат;
- Нет риска рецидива;
- Короткий реабилитационный период;
- Возможность проходить процедуры амбулаторно.
Профилактика
Чтобы не дать грибкам развиваться в вашем организме в случае заражения, необходимо поддерживать иммунную систему и правильную работу кишечника. Помимо этого:
- Бассейны, бани и сауны нужно посещать только в специальной обуви, босиком ходить не стоит.
- Необходимо следить за состоянием здоровья и время от времени принимать витамины.
Соблюдая эти простые правила, сочетая их с личной гигиеной, никакие грибковые заболевания вам угрожать не будут.
Какие родинки обладают меланоопасным потенциалом?
Среди доброкачественных новообразований с меланоопасным потенциалом наибольшую актуальность представляют:
- невусы меланоцитарные врожденные;
- невусы меланоцитарные приобретенные атипичные (диспластические).
Невусы меланоцитарные врожденные подразделяются на мелкие – размерами до 1,5 см, риск развития меланомы – от 1 до 5 %; средние – размерами от 1,5 до 20 см, риск развития меланомы – от 1 до 6,3 %: рекомендуется наблюдение у дерматолога и хирургическое иссечение с гистологическим исследованием при выявлении изменений.
Рекомендуется наблюдение у дерматовенеролога 1 раз в 3-6 месяцев – дерматоскопия каждого элемента на коже и фотодокументирование (картирование) неравномерных родинок для наблюдения в следующих случаях:
- Псориаз ногтей: как привести ногти в …
- Чем лечить гиперкератоз ногтей на руках …
- Онихомикоз (грибок ногтей): причины …
- гиперкератоз ногтей на руках
- Подногтевой гиперкератоз и особенности …
- наличие меланомы у кого-то из близких родственников (родители, дети, родные братья и сестры);
- иммуносупрессия – угнетение иммунитета при приеме лекарств или ввиду болезни;
- наличие 100 и более родинок (более 11 родинок на одном предплечье);
- наличие 5 и более клинически атипичных (диспластических) невусов;
- перенесенная раннее онкология кожи.
Гигантские невусы имеют размер более 20 см или 5 % и более площади поверхности тела, риск развития меланомы – от 6,3 % до 33,3 %.
Гигантские врожденные невусы целесообразно удалять как можно раньше, так как высок риск развития меланомы даже в первые 3-5 лет жизни пациента. Лечение осуществляют у хирурга-онколога с помощью иссечения и пластической коррекции.
Прогноз при подногтевой меланоме
Прогноз при подногтевой меланоме зависит от многих факторов, ключевыми из которых считается толщина опухоли по Бреслоу, уровень инвазии и наличие отдаленных метастазов. 5-летняя продолжительность жизни при отсутствии метастазов составляет около 60%, средняя медиана выживаемости составляет 50-55 месяцев. При наличии метастазов медиана выживаемости колеблется в пределах 7-8 месяцев. При этом проведение радикальной операции не влияет на продолжительность жизни.
| Подробнее о дерматологических исследованиях в Европейской клинике | |
| Консультация дерматолога-онколога | от 5100 руб |
| Исследование кожи на немецком аппарате FotoFinder | 12100 руб |
| Диагностика меланомы | от 5100 руб |
Запись на консультацию круглосуточно +7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98