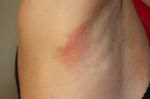
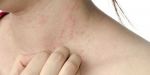
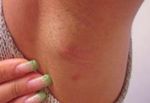
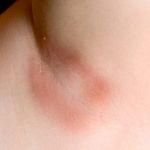
Почти каждый хотя бы раз сталкивался с ощущением, когда чешутся и зудят подмышки. Такое состояние в зоне подмышечных впадин может также сопровождаться раздражением, покраснением кожи, высыпаниями на ней и даже образованием фурункулов. Основной причиной, приводящей к таким изменениям кожи, считается недостаточная гигиена, особенно в случае повышенного потоотделения – при гипергидрозе.
Виды дерматитов:
- Часто у малышей встречается потница. Это мелкая сыпь красного цвета. Возникает в местах, где малыш вспотел. Появляется после 3 мес. жизни, когда начинают работать потовые железы малыша. Лечение: воздушные ванны, исключить на время памперсы (если потница в паховых складках).
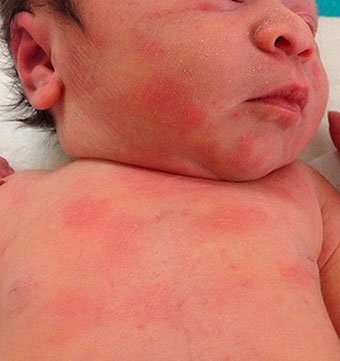
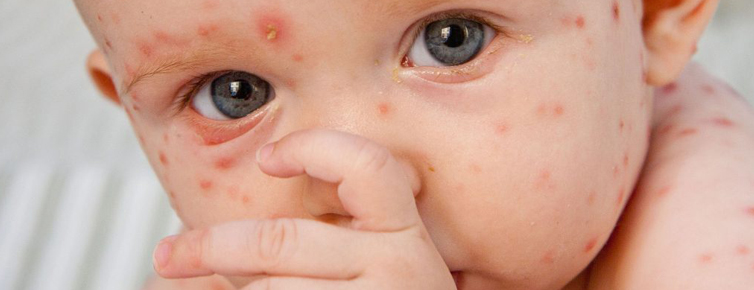
- У детей, склонных к аллергии, возникает токсическая эритема новорожденных. На теле появляются красные прыщи, у некоторых есть желтые головки. Лечение: такую сыпь лучше подсушивать: купать малыша в отваре березового листа. Или в отваре череды (на втором месяце жизни). Но имейте в виду, что любой травяной сбор может сам по себе вызывать аллергию. Крупную сыпь можно обрабатывать 1% спиртовым раствором хлорофиллипта (глаза и нос трогать нельзя).
- Контактный дерматит — аллергическая реакция кожи малыша на памперсы, отдушки, средства для купания. Как и при потнице, на коже появляются мелкие красные точки. Аллергия возникает быстро, четко видна граница контакта кожи с аллергеном. Если реакцию вызвал подгузник, раздражение будет на всей области, которую он закрывал. Лечение: прекратить доступ аллергена.
- Пеленочные дерматиты возникают при несоблюдении правил гигиены малыша. Например, если младенец находился больше 30-60 мин в грязном подгузнике. Лечение: нужно на время убрать подгузники, подмывать малыша проточной водой без мыла, подсушивать кожу с помощью воздушных ванн. Можно использовать крема на основе цинка (Деситин и Циндол) — для подсушивания, а также «Бепантен», как ранозаживляющее средство. Если в течение 3 дней лечение не помогает или состояние ребенка ухудшается (пораженная область увеличивается и/или приобретает багровый оттенок, появляются гнойнички, температура тела повышается до 38 градусов), нужно вызвать врача.
- Из-за гормональных изменений может развиваться себорейный дерматит (СД). На теле появляются красные папулы и желтые сальные плотные корочки — на лице, верхней части спины и груди, на волосистой части головы. Сыпь может быть на шее, за ушами, в области бровей, в подмышечных впадинах, в паху. Кожа шелушится. Как правило, СД проходит самостоятельно в течение 6-12 мес.
Основные правила ухода за малышом 1. купать ребенка не менее 1 раза в день; 2. перед мытьем головы обрабатывать кожу головы детским маслом, счесывать корочки детским гребнем и промывать детским шампунем; 3. иногда можно смазывать кожу эмолентами — жироподобными веществами, которые увлажняют и смягчают ткани.
- Сыпь и зуд под мышками-причины, лечение …
- Зуд подмышками: почему возникает и как …
- Зуд подмышками: почему возникает и как …
- Зуд подмышками: почему возникает и как …
- От чего чешутся подмышки | Болезнь …
- Раздражение от дезодоранта под мышками …
- Атопический дерматит (АД) — хроническое заболевание. Он имеет генетический характер и проявляется после 3 мес. в виде диатеза — покраснение (розовые круглые пятна) и шелушение кожи, зуд. Возникает при контакте с аллергенами. Лечение: АД должен наблюдать врач. Чаще всего не удается выявить аллерген и вылечить заболевание сразу. При АД можно дважды в день смазывать кожу увлажняющим детским кремом хотя бы до года. Нужно очень аккуратно вводить прикорм, чтобы точно знать, на что мог среагировать организм малыша.
Причины, вызывающие воспаление век
Воспаление век может быть вызвано следущими причинами:
- патологическая деятельность клещей, обитающих в коже (нередкое явление при ослаблении иммунитета);
- аллергические реакции на некоторые виды лекарств, пыльцу растений, продукты питания;
- вирусные и микробные инфекции в организме;
- химические, термические и механические травмы глаз;
- нарушение работы сердечно-сосудистой и нервной систем;
- эндокринные и гормональные сбои.
1
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
3
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
Диагностика и лечение
Диагностикой и лечением шелушения кожи за ушами у взрослых и детей занимается дерматолог. Если выяснится, что причиной поражения эпидермиса стала аллергия, дерматолог может направить пациента к аллергологу.
Для определения факторов, вызвавших ухудшение состояния кожи, проводят:
- осмотр пораженных участков,
- исследование взятых с них соскобов и мазков — необходимо, если есть признаки грибковой инфекции,
- тесты на аллергию — чтобы очертить круг возможных аллергенов, врач беседует с пациентом,
- анализы крови на гормоны, глюкозу — обязательные исследования при подозрении на сахарный диабет.
Лечение может включать прием антигистаминных или противогрибковых препаратов, использование мазей и других местных средств, которые снимают зуд и воспаление, ускоряют регенерацию эпидермиса. Дополнительно дерматолог может назначить поливитаминные комплексы и препараты для укрепления иммунитета.
- Покраснение и зуд под мышками
- Зуд подмышками: почему возникает и как …
- Зуд подмышками: почему возникает и как …
- Зуд подмышками: почему возникает и как …
- Зуд подмышками: почему возникает и как …
- Виды дерматита, причины возникновения и …
Получить консультацию опытного дерматолога и пройти комплексную диагностику кожных болезней Вы можете в нашей клинике. Для записи на прием позвоните по указанному телефону.
Все статьи5% скидка Распечатайте купон с нашего сайта Задайте свой вопрос на сайте Получите профессиональную консультацию!
Причины
Причинами таких проявлений могут быть самые различные факторы, некоторые из них довольно безобидные и легко устраняются. Другие могут быть свидетельством серьезных патологических процессов, развивающихся в организме и затрагивающих самые различные органы.
Бытовые причины
Почти всегда после бритья подмышек на нежной чувствительной коже возникает зуд и покраснение. Вызывать такую реакцию может тупая бритва, неподготовленная к бритью кожа, несоблюдение чистоты инструментов и нарушение правил личной гигиены.
Чтобы избавиться от дискомфорта после бритья, необходимо использовать специальные средства для бритья, чаще менять лезвия.
При несоблюдении гигиены, выделяемый пот смешивается с отмершими частичками кожи и грязью, что создает благоприятные условия для существования бактерий, всегда обитающих на поверхности кожи. Также, при таком положении может возникнуть потница, образование которой происходит из-за закупорки потовых желез.
Медицинские причины
Появление сильного зуда в подмышках может быть симптомом серьезных заболеваний. Маловероятно, но совсем исключать онкологию из списка причин такого состояния нельзя. Если зуд сопровождается отеком, покраснением, изменением вида кожи, то данные признаки могут быть сигналом рака груди.
Подобная симптоматика сопровождает и другие заболевания, такие как:

- Псориаз,
- Фолликулярная форма кератоза,
- Контактный дерматит,
- Аллергия,
- Кандидоз,
- Гидраденит,
- Заболевание Фокса-Фордайса.
Каждое из этих заболеваний помимо сильного зуда в области подмышек имеет и другие, характеризующие их симптомы. Так как обычно они достаточно ярко выражены, специалист без труда сможет выявить основную патологию.
Состояние беременности
Многие во время беременности начинают испытывать подобную проблему с кожей в области подмышек. Связано это с изменениями в гормональном фоне. Организм беременной становиться более уязвим и способен не устоять перед различными инфекциями, в том числе и перед грибковой, которая всегда сопровождается зудом.
Другие причины
Состояние, когда чешутся и зудят подмышки, может быть вызвано ожирением, лечением с применением новых лекарственных препаратов, изменениями в окружающей обстановке, чрезмерными физическими нагрузками, сопровождаемыми обильным выделением пота. Для устранения этих состояний рекомендуется применять специальные средства для подавления функций потовых желез, а также гормональные способы терапии или электроимпульсные методики.
Нередко подобная симптоматика вызывается такими болезнями, как стригущий лишай, фолликулит, укус насекомого, заражение чесоткой и даже пребыванием в состоянии стресса.
Побочные эффекты от лекарств, проблемы с почками и печенью, аллергическая реакция на ткани одежды также могут вызвать зуд в области подмышек.
Чем отличается мацерация от микоза?
В отличие от мацерации микоз иногда вызывается trichophyton rubrum или trichophyton interdigitale. Микоз на стопах отличается от мацерации как внешним видом, так и запахом. Запах микоза очень характерен и легко распознается ортопедом.
Внешний вид микоза отличается желтовато-коричневым цветом и наличием дополнительных, еще не потрескавшихся, микроскопических пузырьков, появляющихся рядом с уже потрескавшимися и зазубренными. Везикулы заполнены жидкостью, содержащей споры грибка. Часто они настолько малы, что только опытный глаз подолога может увидеть их в увеличительное стекло. Отложения некротического, грибкового эпидермиса могут слипаться, становясь угрозой образования межпальцевых язв, очень болезненных и трудно поддающихся удалению и заживлению.
Методы лечения
План лечения хейлита разрабатывается индивидуально, в зависимости от формы заболевания, степени выраженности симптомов, особенностей состояния здоровья. Так, в терапии эксфолиативной формы заболевания ключевым звеном эффективного лечения выступает воздействие на психоэмоциональную сферу: потребуется обращение к неврологу, психоневрологу для назначения седативных препаратов, антидепрессантов по показаниям. Может потребоваться консультация эндокринолога.
Местное лечение может заключаться в применении лазерной или ультразвуковой физиотерапии, местных противовоспалительных средств, реже — лучевой терапии. Устранение излишней сухости возможно с помощью гигиенических помад. Для ускорения выздоровления врач может назначить витаминотерапию, УФОК и другие методы поддержания защитных сил организма.
Терапия гландулярного хейлита состоит в использовании противовоспалительных местных средств. Могут использоваться антибактериальные, противовирусные, гормональные мази. Радикальным методом терапии выступает электрокоагуляция слюнных желез или их хирургическое удаление, а также лазерная абляция. Эти методы используют при неэффективности консервативных способов. После основного курса врач назначит средства для профилактики рецидивов — они устранят сухость или мокнутие кожи. Важно своевременно санировать полость рта и проходить профессиональную чистку зубов.
Лечение атопического хейлита состоит в устранении раздражающих факторов. Местно могут применяться средства с противозудным и противовоспалительным действием, также проводится терапия антигистаминными препаратами с системным эффектом. Использование глюкокортикостероидов позволяет получить быстрое облегчение, однако важно строго придерживаться врачебных назначений — применять их можно только кратковременно. Важно соблюдать гипоаллергенную диету, убрать из рациона продукты-аллергены.
- Зуд в области подмышек причины
- Постоянно чешется под мышками
- Постоянно чешется под мышками
- Раздражение от дезодоранта под мышками …
- Почему чешется под мышками у женщин …
- Грибок под мышками: причины и пути …
Терапия метеорологического хейлита начинается с ограничения вредного воздействия, например, инсоляции. Обычно проводится местное лечение — врач назначает гормональные средства, защитные кремы, в том числе с SPF. Курс лечения дополняется витаминами — витаминно-минеральными комплексами или отдельными препаратами (В, РР, С и др.).
В лечении макрохейлита особое значение имеет иммунокорригирующая и противовирусная терапия. Врач может назначить:
- гормональные противовоспалительные системного действия;
- новокаиновые блокады;
- антигистаминные средства и др.
Лазеротерапия может положительно сказаться на коррекции всей триады симптомов. Другие методы физиотерапии успешно справляются с невритом лицевого нерва.