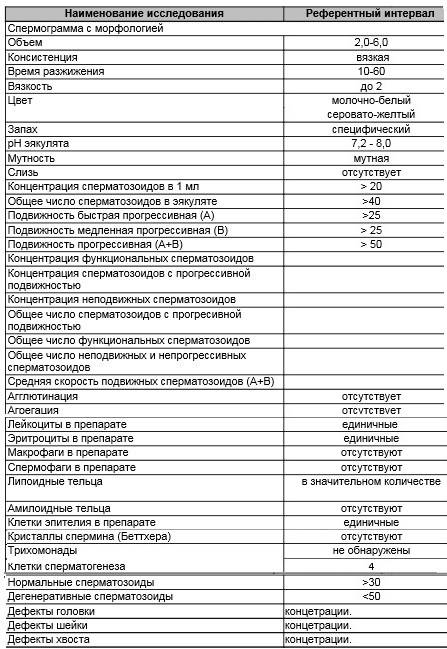
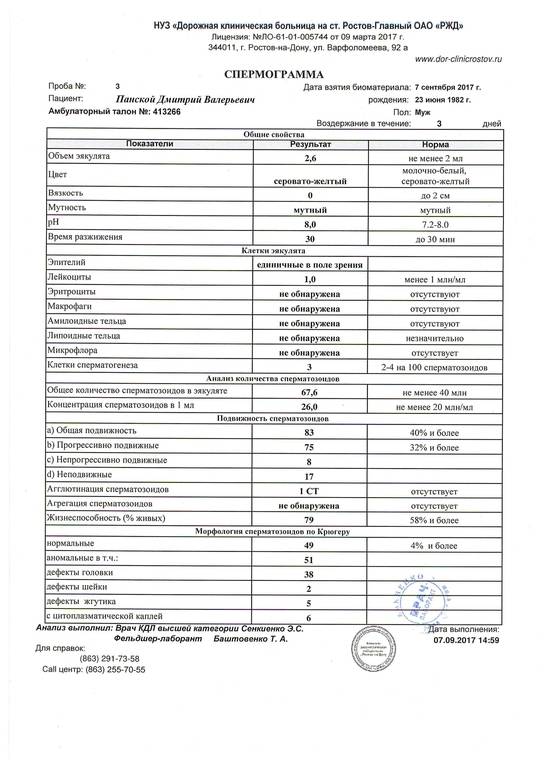
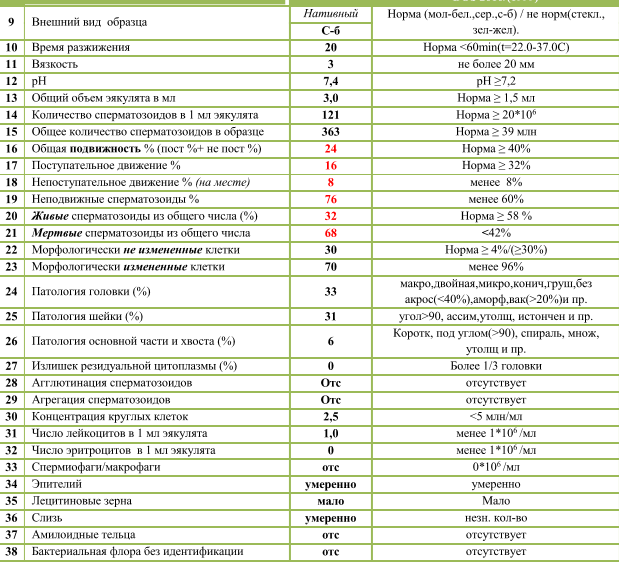
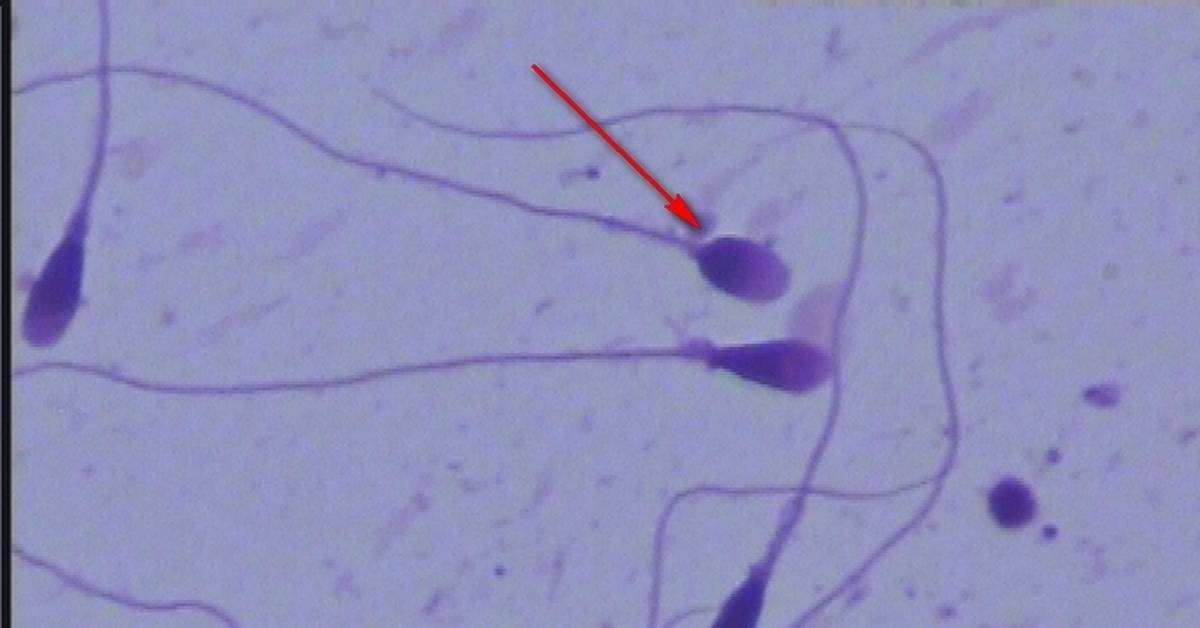
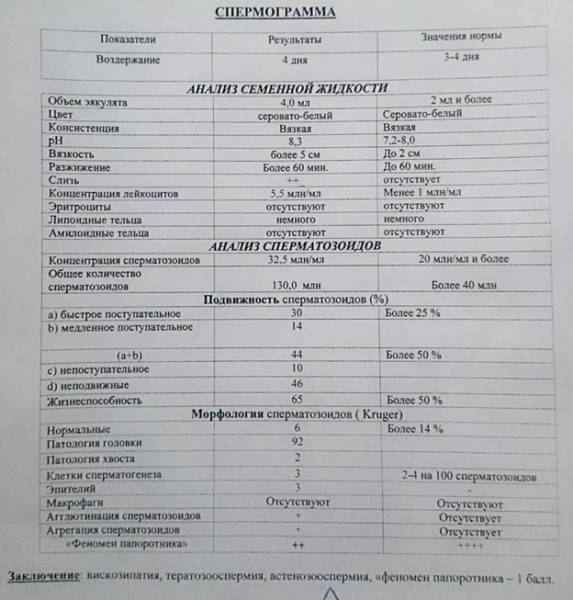
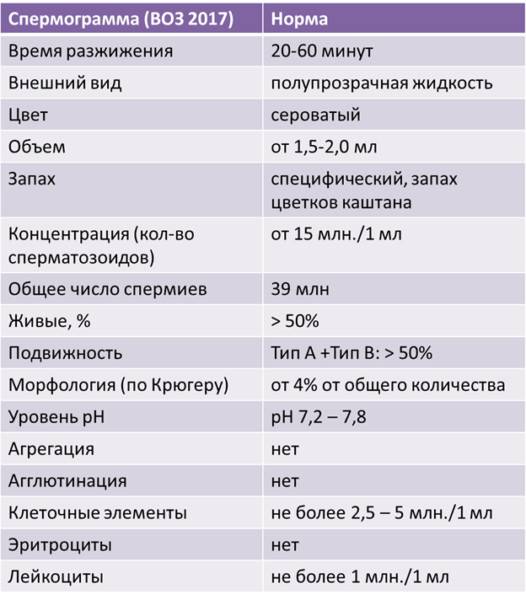
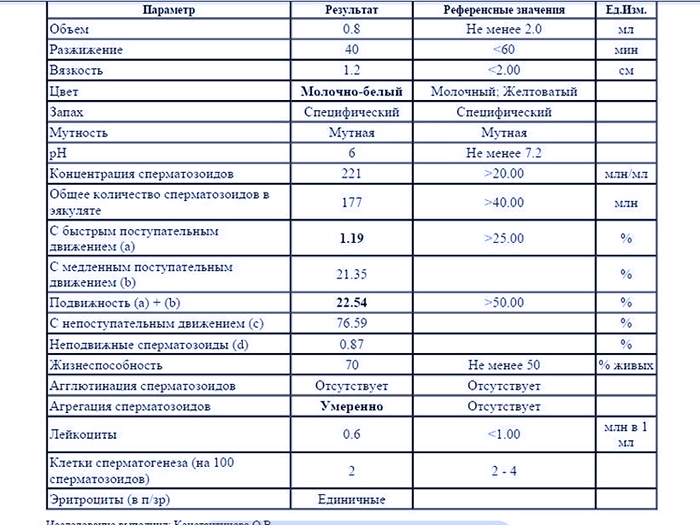
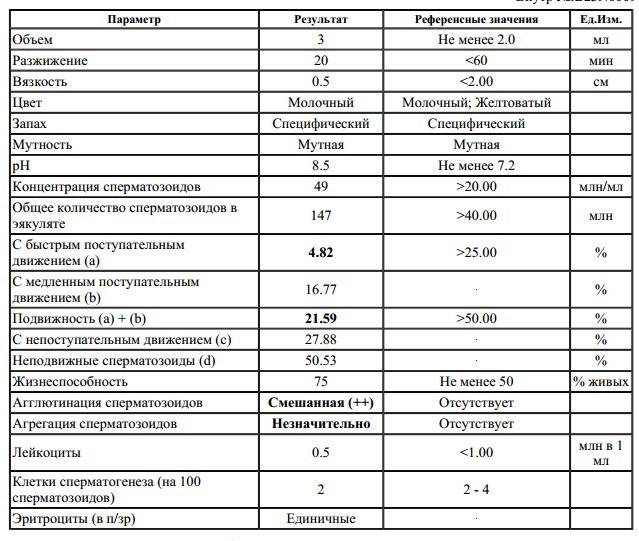
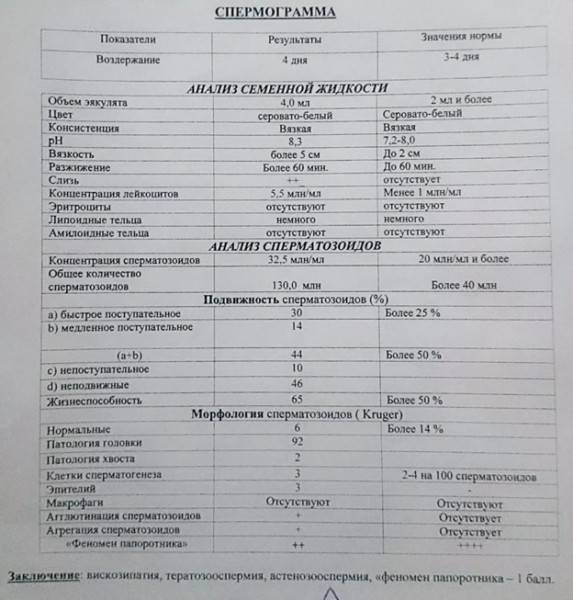
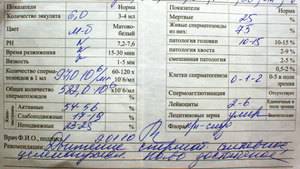
Какие результаты может показать
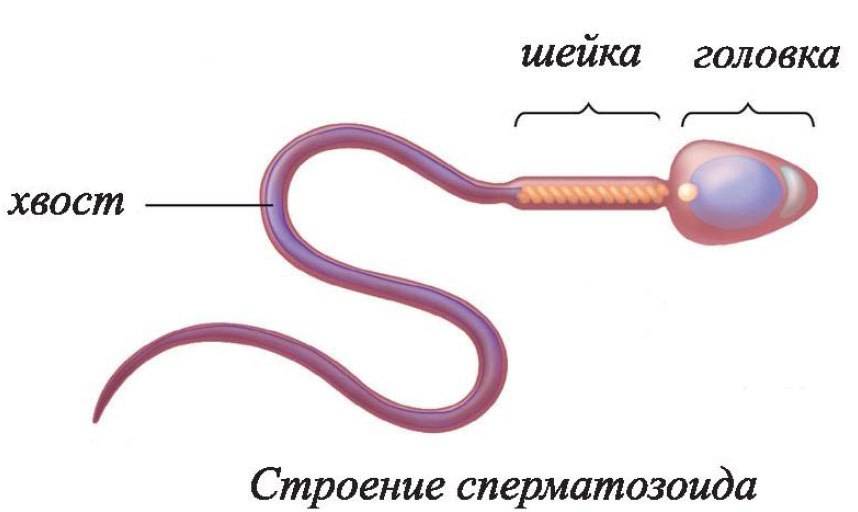
Развернутая спермограмма оценивает не только головку сперматозоида, но и другие его части, подвижность, размеры и прочее.
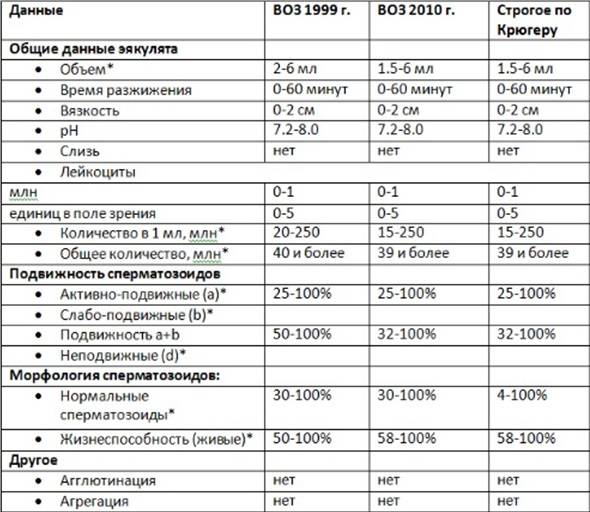
В норме у зрелых спермиев наблюдается головка правильной овальной формы, акросома выделена, хвост и шейка имеют четкие и правильные формы. Длина головки половой клетки должна быть 4-5,5 мкм. В ширину спермий должен составлять 2,5-3,5 мкм. Шейка спермия маленькая, около 1 мкм. В мембране хорошо видны плазматические капли, размер их не должен превышать 1/3 от размера самой мембраны.
Хвост сперматозоида ровный, не закрученный и имеет одинаковый диаметр по всей длине, но в середине возможно незначительное сужение. Соотношение головки и хвоста должно быть по длине 1:9 или 1:10.
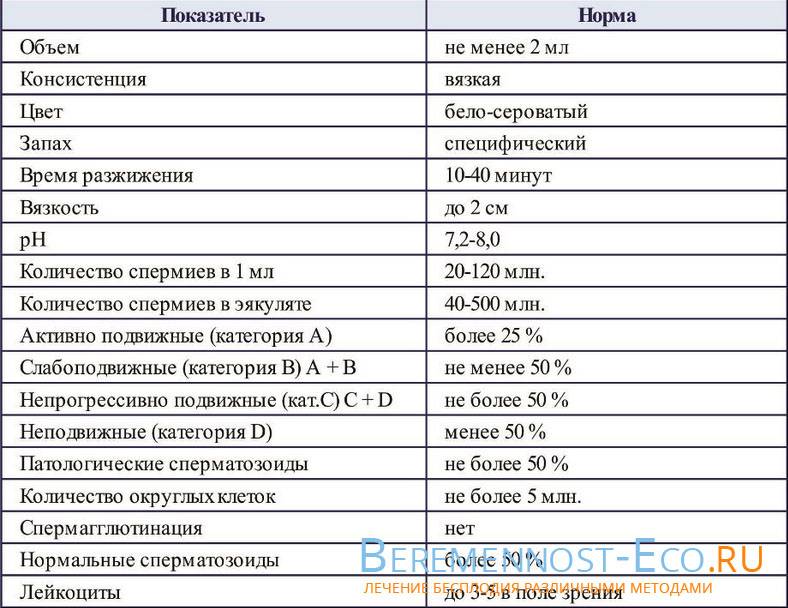
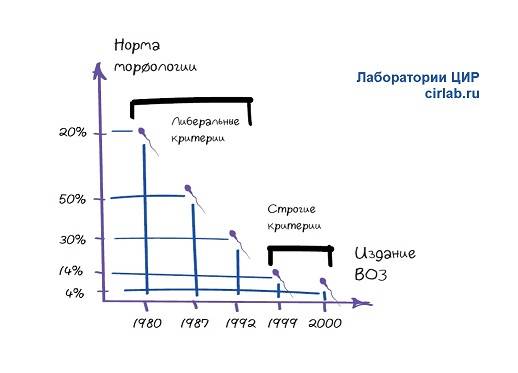
Важно помнить, что расшифровкой анализов может заниматься только специалист, ведь плохие результаты являются только маркером заболевания, но не его причиной. Критерии Крюгера к сперматозоидам можно увидеть на таблице:
Критерии Крюгера к сперматозоидам можно увидеть на таблице:
При наличии патологий могут менять свои свойства как морфология сперматозоида, так и физико-химические параметры эякулята. Среди таких явлений могут быть диагностированы:
- Олигоспермия — количество эякулята менее 1,5 мл. Из-за этого бесплодие возможно по причине того, что семенной жидкости не достаточно, чтоб нейтрализовать кислотность влагалища, и половые клетки погибают.
- Олигозооспермия — общее число сперматозоидов в семенной жидкости менее 20 миллионов.
- Дискинезия — подвижных сперматозоидов в эякуляте менее 20%.
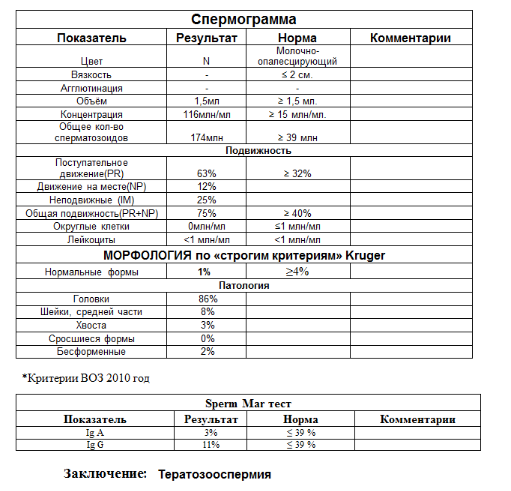
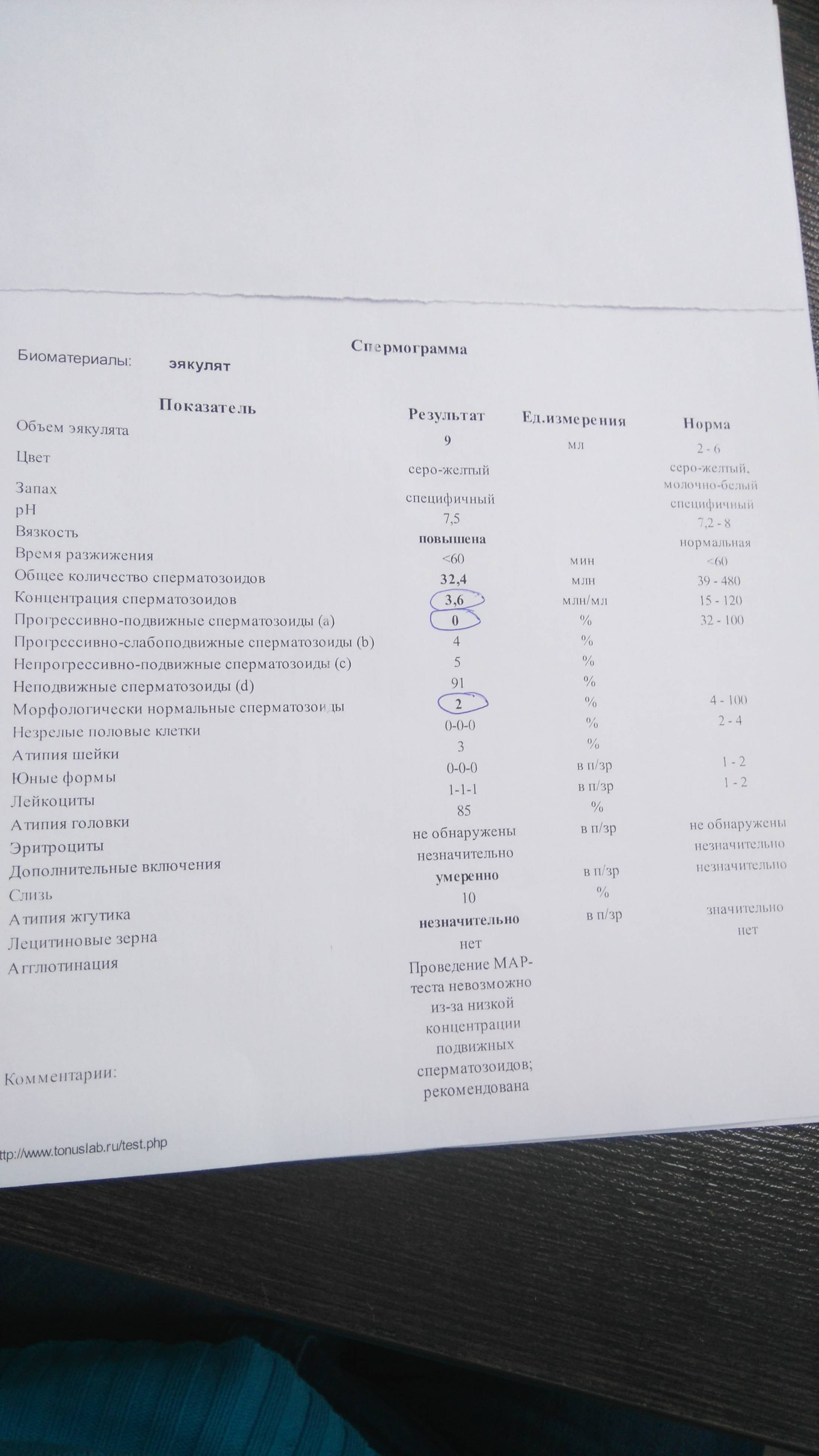
- Тератозооспермия — сперматозоидов с патологиями строения более 7%. Такой диагноз может говорить не только о сложностях с зачатием, но и постоянным риском выкидыша или замершей беременности из-за генетических мутаций половой клетки.
- Олигоастенозооспермия — концентрация сперматозоидов и их подвижность понижена.
- Олиготератозооспермия— снизилось количество сперматозоидов, и наблюдается увеличение числа аномальных клеток.
- Астенотератозооспермия – снижение подвижности сперматозоидов и нормальной морфологии.
- Олигоастенотератозооспермия — снижение подвижности, количества и нормальной морфологии спермиев.
- Лейкоцитоспермия – появление лейкоцитов в сперме более 3-4 единиц в поле зрения. Наличие белых клеток крови в эякуляте является естественным, но при повышенных показателях необходимы дополнительные исследования на предмет инфекционных возбудителей. Лейкоциты повышаются при воспалительных процессах.
- Гематосмермия или гемоспермия — появление эритроцитов в сперме. Нередко семенная жидкость при этом окрашивается в красный цвет. Такая патология может наблюдаться при варикоцеле, простатите, инфекциях, раке простаты и других патологических состояниях организма.
- Акинозооспермия — все сперматозоиды неподвижны.
- Азооспермия — полное отсутствие сперматозоидов в эякуляте. В этом случае зачатие естественным путем невозможно, потому необходимо прибегать к репродуктивными технологиям. Причиной такого нарушения может быть плохая генетика
- Лецитиновые зерна — в норме их количество должно достигать 1 млн, но их наличие или отсутствие не влияет на качество сперматозоидов. Чаще всего исследуется для проверки работы простаты.
- Вискозипатия — высокая вязкость эякулята, более 0,5 мм. Этот параметр учитывается по причине того, что в слишком вязкой среде сперматозоиды ограничены и не могут свободно передвигаться, как следствие — неспособность оплодотворить яйцеклетку.
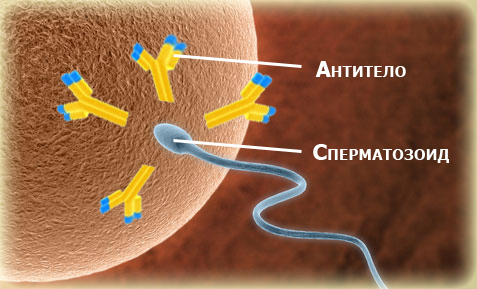
- Агглютинация сперматозоидов — склеивание сперматозоидов в результате нарушения гемотестикулярного барьера. Обычно является следствием наличия в организме антиспермальных антител, которые вырабатываются при длительных воспалительных процессах.
- ДНК фрагментация — разрыв или повреждение структурных цепочек спермия. Обычно связывается с воздействием свободных радикалов, которые продуцируются незрелыми клетками, находящимися в просвете канальца. При такой форме бесплодия иногда приходится прибегать к репродуктивным технологиям.
Важно помнить, что большинство из состояний поправимы при своевременном обнаружении проблемы и правильном лечении
Забор материала и процесс исследования
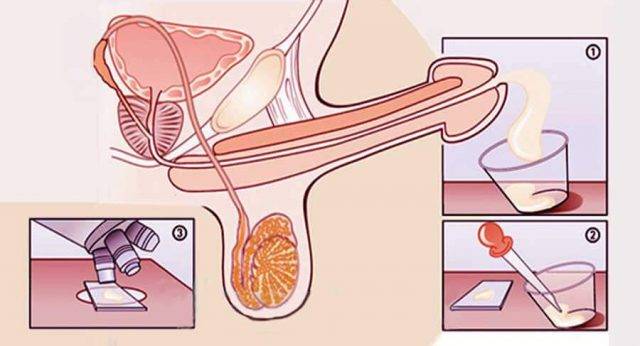
Сбор материала для исследования проводится методом мастурбации, исключительно в медицинском учреждении. Стерильный контейнер вам выдадут сотрудники клиники. Недопустимо производить сбор спермы дома или во время полового контакта. В противном случае результаты исследования могут оказаться ошибочными.
Для диагностики производится окрашивание материала по Папаниколау. Этот способ позволяет максимально рассмотреть клетки под микроскопом. За одну манипуляцию обследуется не менее 200 сперматозоидов, после чего процедура повторяется. Двойная диагностика позволяет избежать ошибки в результате.
Время разжижения и кислотность материала
Если вам назначена диагностика фертильности и предложен метод Крюгера, спермограмма всегда должна содержать в себе данные о кислотности и времени разжижения эякулята. В норме материал из вязкого приобретает жидкую консистенцию примерно за 40 минут. В некоторых клиниках этот процесс допускается проводить в течение часа. Если происходит увеличение указанного промежутка времени, то это является признаком длительного и вялотекущего воспалительного процесса (простатит, везикулит и др.).
Кислотность мужской спермы должна быть на уровне 7,2-2,8 рН. Если есть отклонение от указанных позиций, то возникает подозрение на инфекцию. В такой среде мужские гаметы попросту не могут правильно выполнить свою функцию.
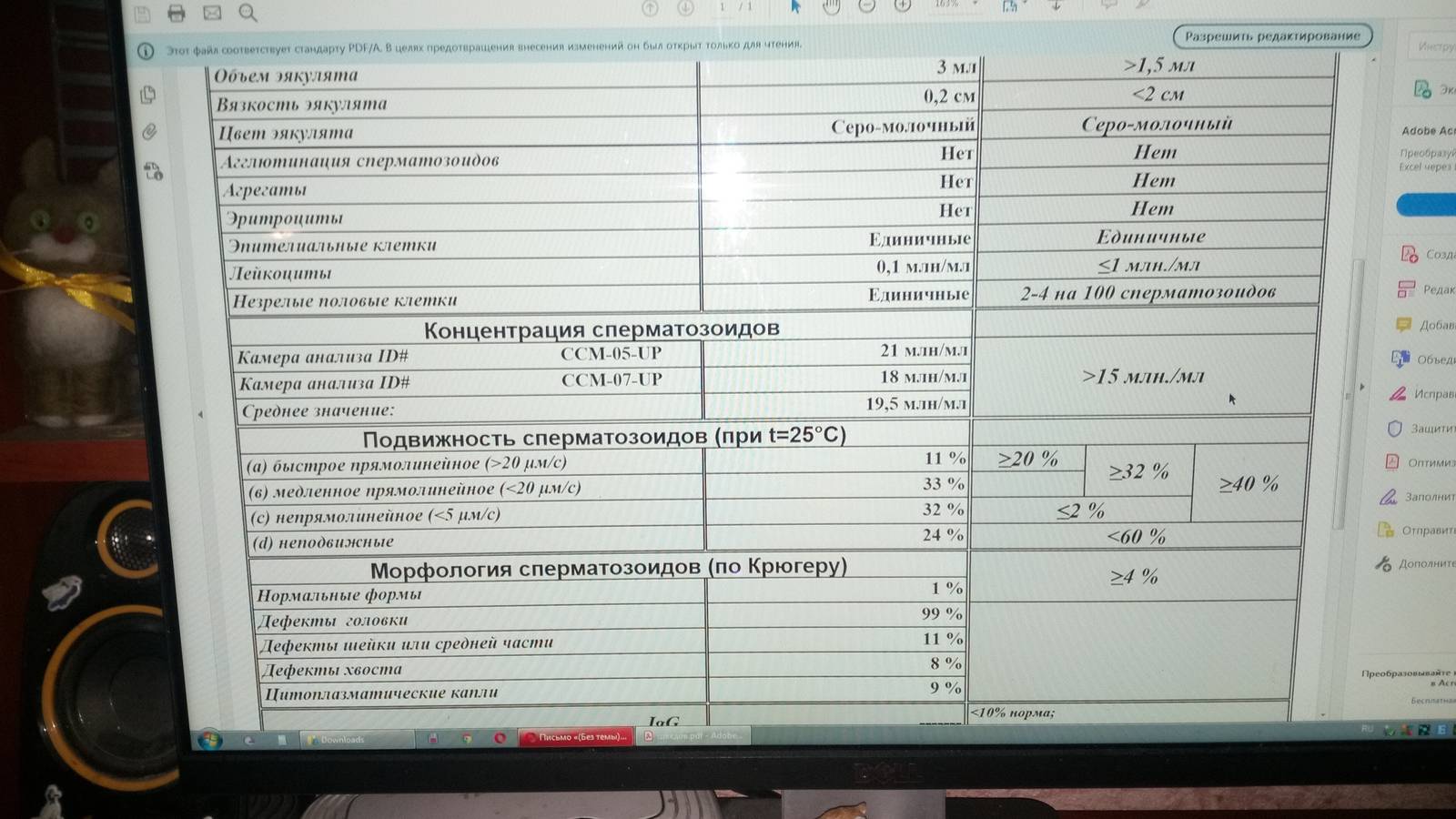
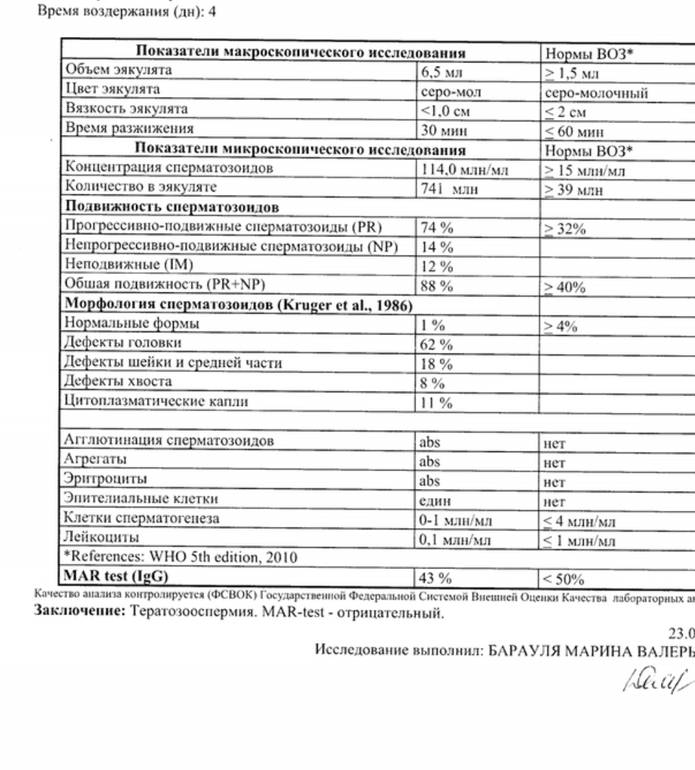
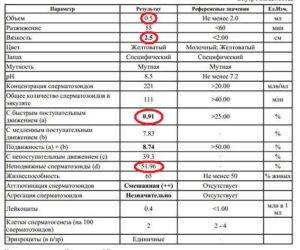
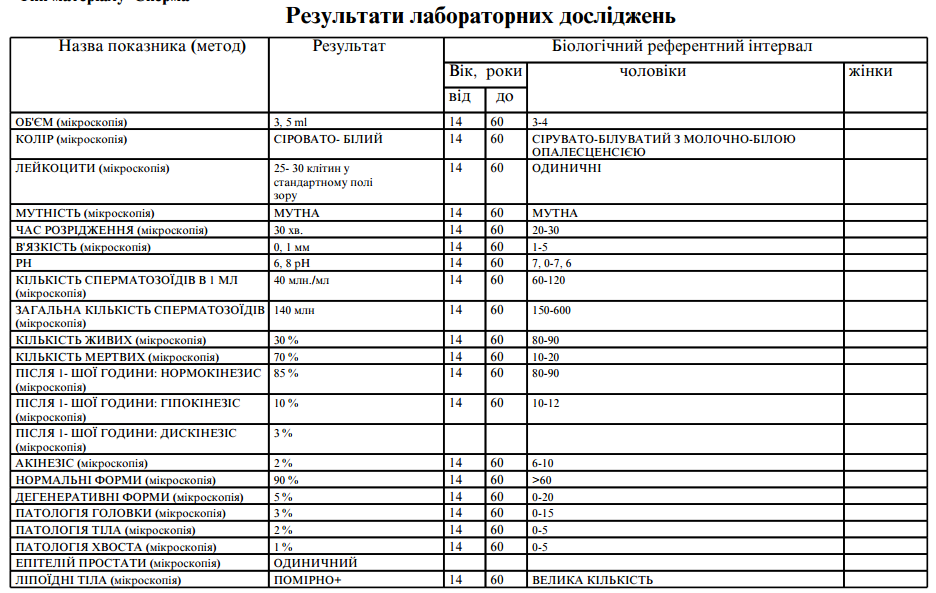
4 Расшифровка результатов спермограммы
Исследование эякулята – это специфический и дорогостоящий анализ. Отдельно его не проводят, только в комплексе с другими анализами. Его назначает специалист, но, как правило, оплачивает пациент, поэтому результаты отсылаются и врачу, и мужчине. Показатели сравниваются с эталонными значениями, опубликованными ВОЗ.
4.1 Расшифровка терминов
Спермограмма оценивает несколько характеристик семенной жидкости и гамет.
Сначала образец изучают макроскопически (внешне).
- Объем эякулята – количество семенной жидкости, выделяемой при эякуляции. Отхождение от нормы в меньшую сторону указывает на дисфункцию семенных пузырьков, превышение – может быть связано с везикулитом или простатитом.
- Цвет в норме белый или беловато-серый. Желтый оттенок появляется при приеме пищи с красителями. Красный/бурый цвет эякуляту дает кровь. Ее присутствие в сперме может быть обусловлено травмой гениталий, калькулезным простатитом.
- рН-баланс – оценка кислотности спермы. Низкие значения указывают на обструкцию семенных пузырьков, высокие говорят о наличие инфекции в половых органах.
- Разжижение. Сразу после семяизвержения семенная жидкость представляет собой густое вещество, похожее на слизь. В нормальном состоянии эякулят станет водянистым в течение 15-60 минут.
- Вязкость определяется по длине нити стекающей с пипетки под действием силы тяжести спермы. Высокая вязкость мешает определению подвижности, концентрации гамет, обнаружению сперматозоидов, покрытых антителами.
Далее проводится микроскопическое исследование.
- Количество/концентрация сперматозоидов – число гамет в 1 мл эякулята. При снижении количества говорят об олигозооспермии.
- Подвижность – один из определяющих показателей. У мужчины общее количество гамет может быть значительно выше нормы, но при этом подвижных очень мало. Более конкретным показателем является степень подвижности.
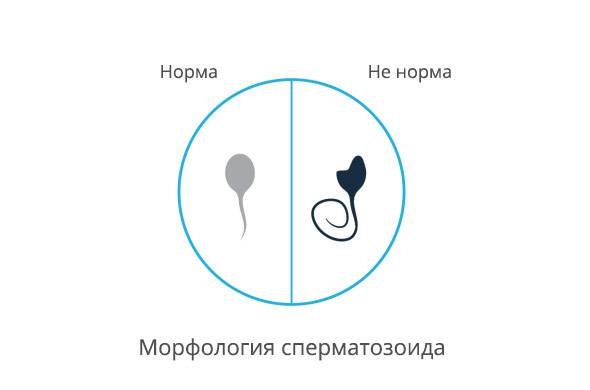
Морфология (иногда ее называют еще морфология по Крюгеру, morphology using Kruger’s)является предиктором успеха естественного оплодотворения. Аномальный сперматозоид имеет сниженный оплодотворяющий потенциал. Отдельно оцениваются головка, шейка, основная часть жгутика сперматозоида.
Агрегация – слипание неподвижных гамет друг с другом или подвижных со слизью, дебресом. Агглютинация – слипание подвижных сперматозоидов друг с другом. В норме эти аномалии должны отсутствовать.
Допустимо небольшое количество лейкоцитов. Повышенное их содержание указывает на воспалительный процесс. Наличие тромбоцитов говорит об опухолях, везикулите, простатите.
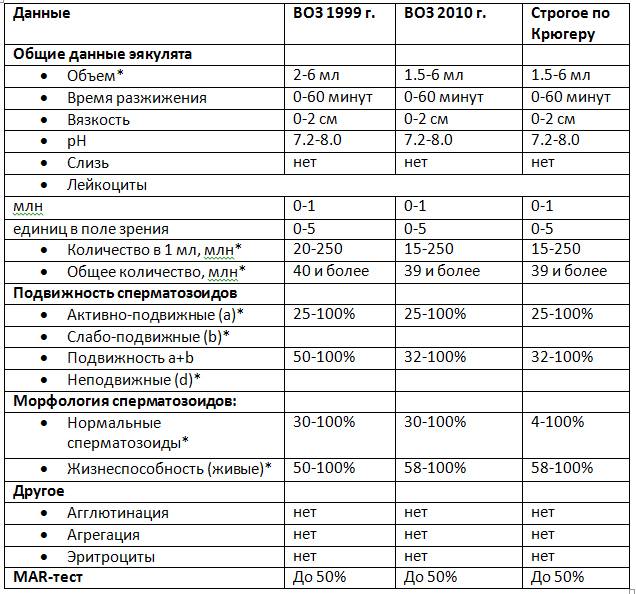
4.2 Норма показателей
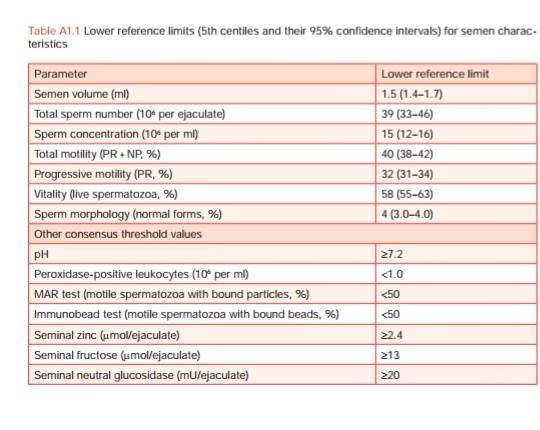
Результаты анализа сравниваются с контрольными значениями, определенными ВОЗ.
Лаборатории не могут изменять референтные значения, но исследование может быть более расширенное.
4.3 Отклонения
На основании результатов выносится предварительное заключение. Оно служит ориентиром, но не является окончательным диагнозом. Если показатели находятся в пределах норм, рекомендованных ВОЗ, в заключении прописывают нормозооспермия.
Иные термины означают различные отклонения:
- Олигозооспермия – концентрация сперматозоидов ниже эталонных значений. 5-20 млн указывает на легкую форму отклонения,
- Астенозооспермия – в семени обнаружено высокая концентрация гамет со сниженной подвижностью. Чем выше показатель в процентном отношении, тем ниже фертильность мужчины.
- Тератозооспермия – состояние, характеризующееся наличием спермиев с аномальной морфологией, например, с аномальной формой, которые не могут связываться и проникать в яйцеклетку.
- Азооспермия – отсутствие гамет в семенной жидкости. В зависимости от причины возникновения азооспермию классифицируют на претестикулярную, тестикулярную, посттестикулярную. В большинстве случаев отклонения поддаются лечению.
- Лейкоцитоспермия – высокая концентрация лейкоцитов в эякуляте.
- Некрозооспермия – все гаметы в эякуляте нежизнеспособны.
Для подтверждения первичного диагноза и степени осложнения назначают комплексное обследование. По его результатам определяется тактика лечения.
5 Как улучшить показатели спермограммы
В редких случаях проблемы с фертильностью не поддаются терапии. Но чаще плохая спермограмма показывает причины низкой оплодотворяющей способности, который устраняются с помощью различных методов лечения.
5.1 Витамины и лекарственные препараты
Для лечения отклонений и аномалий чаще применяется медикаментозная терапия. Лекарственные средства назначаются врачом и принимаются курсом, иногда очень продолжительным.
Выбор препаратов определяется в зависимости от типа отклонения и вызывающих его причин.
- Антибиотики и противомикробные средства.
- Корректоры гормонов (Летрозол, Кломифен).
- Регуляторы потенции (Спеман, Импаза).
- Средств влияющие на метаболические процессы в простате (Простатилен АЦ).
- Препараты, регулирующие репродукцию (Трибестан).
Витаминные комплексы помогают ускорить терапию, укрепить организм. Чаще всего назначают Сперотон, Доппельгерц Витамин Е.
5.2 Народные средства
Улучшить качество спермы помогают и народные средства.
- Настой шиповника. Горсть плодов шиповника полностью заливают кипятком и ставят на огонь. Через 5 минут после закипания снимают с огня, настаивают 3 часа. Принимают процеженный настой по 100 мл трижды в день.
- Настой подорожника. 2 ст. л. семян подорожника заливают стаканом кипятка, отставляют до остывания. Процеженную жидкость пьют по 50 мл трижды в день на протяжении месяца.
Хорошо зарекомендовали себя семена тыквы, мед, инжир. Их просто включают в ежедневный рацион.
Сдача анализа и рекомендации перед процедурой
Сперма сдаётся путём мастурбации непосредственно перед исследованием в одной из комнат клиники. Каждому пациенту выдают стерильную ёмкость, предназначенную для сбора эякулята.
Контейнер с эякулятом доставляется в лабораторию, где врач незамедлительно проводит анализ
Во избежание появления погрешностей в результатах анализа мужчине необходимо за семь дней до исследования выполнять простые рекомендации, такие как:
- соблюдение полового покоя (минимальный его период — двое суток);
- отказ от алкогольных напитков;
- запрет процедур, оказывающих тепловое воздействие на организм: бани, парилки, сауны, пляжа и пр.;
- минимизация приёма медикаментов (по согласованию с врачом);
- избегание сильных физических нагрузок и стресса;
- следование диете: воздержание от употребления жирных и жареных продуктов, специй, крепкого чая и кофе, сои.
Зачем делают спермограмму
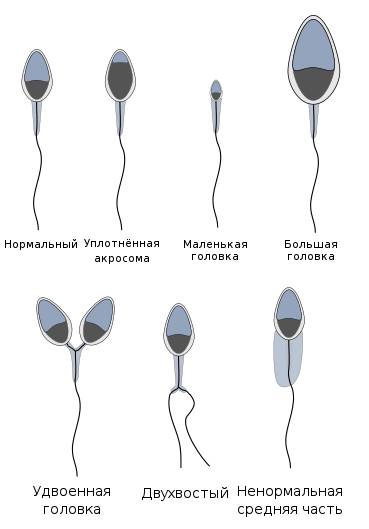
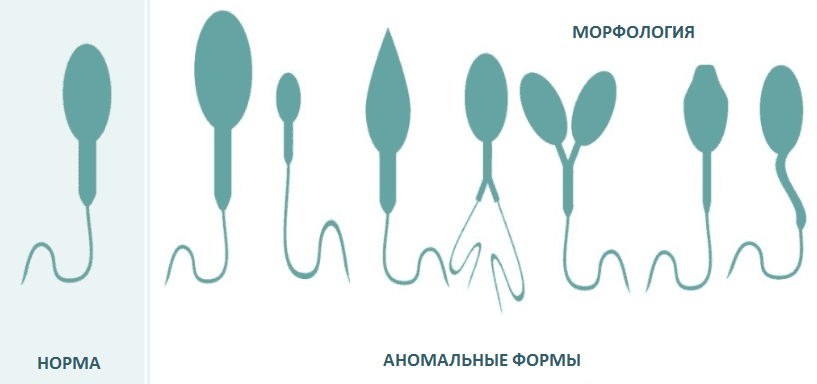
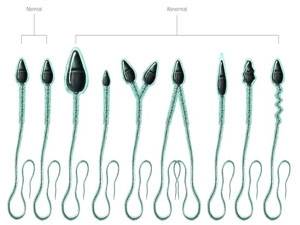
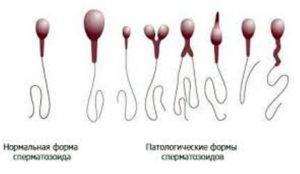
Спермограмма определяет причины мужского бесплодия и дает характеристику мужского здоровья. Репродуктивная способность зависит не только от наличия либидо, но и от качества семенной жидкости мужчины. В последнее время все больше мужчин в возрасте от 20 до 40 лет страдают той или иной формой морфологической патологии сперматозоидов — аномальное строение головки, шейки или хвостиков.
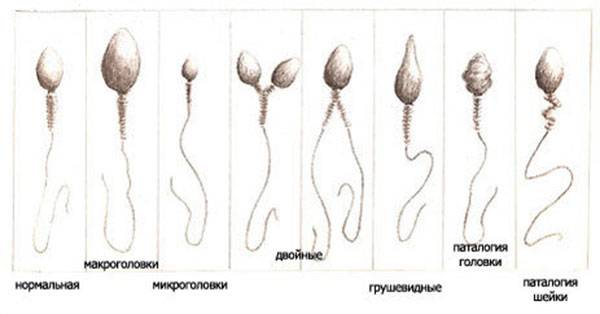
Здоровая головка спермия должна иметь овальную форму, пропорциональную остальным частям — хвостику и шейке. Часто форма головки спермия деформируется и приобретает иные очертания:
- круглая;
- конусная;
- расплющенная;
- вытянутая;
- две или три головки вместо одной.
Деформации подвергается и шейка, приобретающая зигзагообразную форму. Деформироваться может хвостик, а иногда хвостики могут и отсоединяться от головки — тогда в сперме обнаруживают хвостики без головок.
Деформации шейки и хвостика мешают спермиям активно продвигаться вперед. Например, зигзагообразная шейка снижает потенциал спермия, а закрученный спиралью хвостик затрудняет продвижение. Деформация головки мешает проникновению в яйцеклетку.
В каких случаях андролог выписывает направление на спермограмму пациенту? Если в течение года зачатия естественным путем не произошло. Обследованию подлежат оба супруга, потому что причиной бесплодия в паре часто бывает мужчина.
Помимо выяснения причин бесплодия, пациента могут направить на сдачу эякулята для выяснения причин простатита, варикоцеле и инфекционных заболеваний мочеполовой системы. Назначение на спермограмму выписывают и после травм органов малого таза.
Также мужчина может сам пройти спермограмму, чтобы выяснить свою репродуктивную способность (фертильность). Для этого не обязательно состоять в браке.
3 Правила подготовки
Правильная подготовка имеет важное значение. Она влияет на четкость и адекватность исследования и правильность интерпретации результатов, на основании которых ставится диагноз и подбирается оптимальная терапия
Основные правила подготовки к спермограмме:
- Перед тестом следует воздержаться от половых контактов минимум на 3 дня, но не более недели. Секс за сутки до исследования может привести к уменьшению общего объема и количества сперматозоидов в эякуляте. Воздержание более недели вызывает гибель зрелых сперматозоидов.
- Отказ от любых спиртных напитков. Этанол снижает подвижность, меняет форму сперматозоидов.
- Не рекомендуется употреблять кофе, чай и курить за день до теста.
- Следует отказаться от жирной, жареной пищи в пользу растительных и белковых продуктов.
- Общая гипертермия негативно влияет на сперматогенез. Не рекомендуется посещать баню и принимать горячую ванну за день до анализа.
Также следует ограничить физическую активность, поскольку накопление молочной кислоты в мышцах и снижение тестостерона негативно отражаются на результатах анализа.
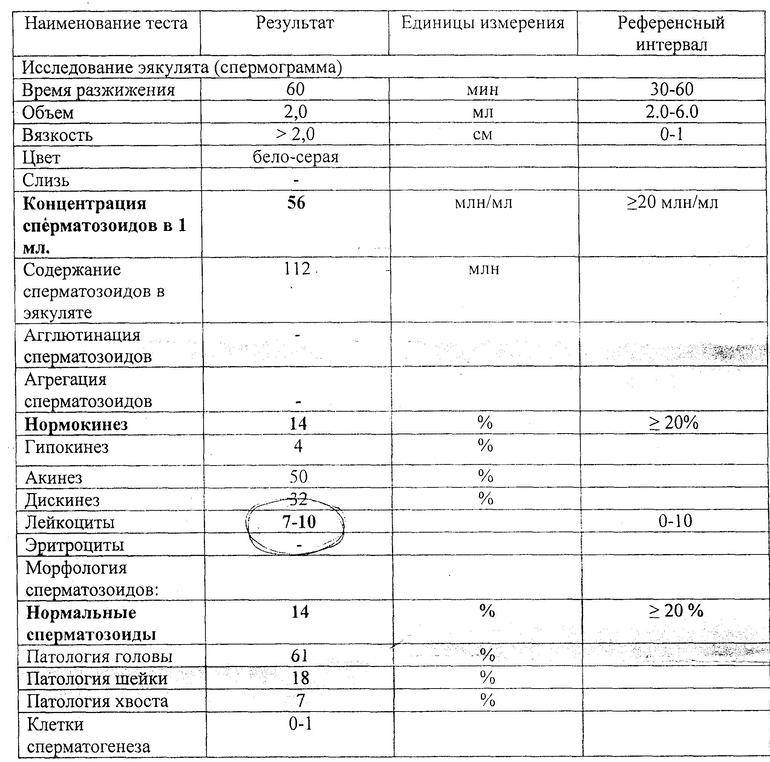
Как прочесть спермограмму самостоятельно
Расшифровка выполняется только опытным врачом-андрологом, поскольку это сложный процесс. При этом многие мужчины, только получив на руки результаты спермограммы, пытаются прочесть ее самостоятельно, не дожидаясь вердикта врача.
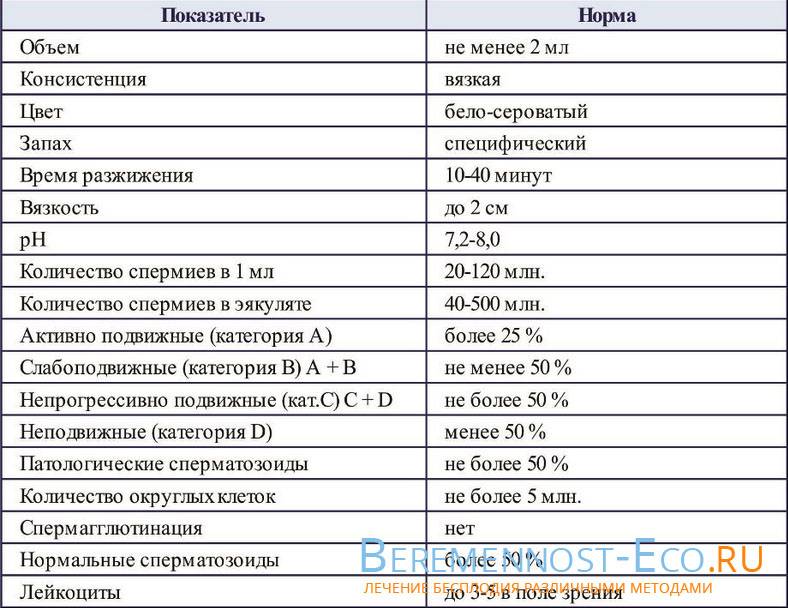
Вот основные показатели, с которыми можно столкнуться в процессе расшифровки (также указана норма и возможные причины отклонений от нее):
- Объем эякулята может колебаться от 3 до 5 мл. Если ваш результат ниже – причиной этого может быть снижение количества тестостерона в крови. Серьезное превышение объема – сигнал, что мужчина может быть болен простатитом
- Время разжижения – не больше 1 часа. Больший показатель существенно снижает ваши шансы на зачатие ребенка, причиной этого как правило является хронический простатит.
- Кислотный показатель. Сперма имеет щелочную среду, поэтому рН равен 7,2-7,8.
- Цвет спермы. Оттенки белого, серого и желтого являются нормой, в то время как красный или бурый может быть сигналом – в половых органах инфекция или они были травмированы.
- Численность сперматозоидов и их подвижность. Нормой считается показатель от 20 до 60 млн в 1 миллилитре. Если концентрация сперматозоидов ниже указанной, это может быть показателем проблем с яичками и существенно снижает шансы стать отцом.
Зависимо от подвижности выделяется несколько групп сперматозоидов:
Группа А – быстрые и двигаются по прямой, оптимальное их количество – не меньше 25% от всех.
Группа В – медленные, движутся аналогично.
Группа С – медленные и их движение может происходить по кругу или из стороны в сторону.
Группа Д – сюда относят полностью неподвижных сперматозоидов.
- Морфология сперматозоидов. Здесь указано количество сперматозоидов, имеющих нормальную форму. Больше 20% свидетельствует о том, что оплодотворение возможно. Если нормальных форм сперматозоидов практически нет или очень мало – это может указывать на возможные хронические болезни и воспаления.
- Агглютинация. Это склеивание сперматозоидов, которое в организме здорового мужчины не происходит. Появление склеенных сперматозоидов – сигнал, что имеются нарушения иммунной системы или воспалительные процессы мочеполовой системы.
Не следует пугаться спермограммы, она может быть назначена в таких случаях:
- У пары не наступает запланированная беременность на протяжении года и больше совместной жизни. При этом половая жизнь у них регулярная и партнеры оба детородного возраста. Если видимых причин проблемы нет, а причиной возможно является неспособность мужчины иметь детей, спермограмма покажет возможные патологии и отклонения, чтобы устранить причины бесплодия.
- В рамках подготовки к искусственному оплодотворению, когда сперма вводится в полость матки квалифицированным врачом. Такой метод оплодотворения используется, если зачать ребенка обычным способом нельзя.
- После проведения вазектомии. Перевязка семявыносящих потоков сделает невозможным для этого мужчины оплодотворить женщину в дальнейшем. Анализ назначается с целью проверить успешность операции, в результате вмешательства в семенной жидкости не будет сперматозоидов.
Назначение и специфика исследования по Крюгеру
Спермограмма — это исследование под микроскопом химических и физических свойств семенной жидкости. Критерии, которые в 1987 году ввел профессор Крюгер, позволяют оценивать качество спермы не только в ходе обычной, но и расширенной спермограммы.
Согласно предложению профессора Крюгера, нормальными считаются сперматозоиды, в течение 8 часов после семяизвержения сохраняющие способность к проникновению через цервикальный канал.
Исследование посредством микроскопа позволяет увидеть и изучить любой отдельный сперматозоид. При этом анализу подвергается как его подвижность, так и строение.
По мнению профессора Крюгера, нормальный здоровый сперматозоид не может иметь даже малейших отклонений в строении.
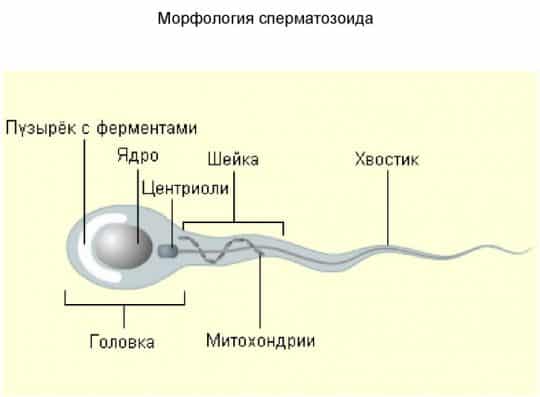
Главные отделы здорового спермия — это:
- головка строго овальной формы с ядром, в котором заложена генетическая информация;
- тонкое тело, по размеру превышающее головку в 1,5 раза;
- хвост, обеспечивающий движение. Хвост здорового сперматозоида не может иметь спиралевидную форму.
По Крюгеру, оплодотворение естественным путем возможно, если численность здоровых сперматозоидов в семенной жидкости составляет не менее 40 % от общего количества, а численность идеальных клеток в плане морфологии — 4 %.
При меньших показателях медики прибегают к искусственному оплодотворению, изымая здоровые сперматозоиды и применяя их в репродуктивных процедурах.
Для исследования используют сперму, полученную путем мастурбации. Процесс получения спермы проходит в условиях клиники. Полученную семенную жидкость помещают в стерильную емкость.
Чтобы избежать искажения данных исследования, в течение нескольких дней перед сдачей анализа мужчинам рекомендуется придерживаться следующих правил:
- воздерживаться от половых отношений;
- не употреблять алкоголь;
- не принимать лекарственные средства;
- избегать тепловых процедур, включая солнечные ванны, посещение сауны или бани, использование функции подогрева в сидении автомобиля.
Критерии идеальной морфологии
Нормальная морфология обычной спермограммы предполагает отсутствие у спермия нарушений в структуре головки. В спермограмме по Крюгеру каждая часть спермиев должна отличаться идеальным строением.
Идеальной морфология считается, когда у спермия:
- овальная форма головки;
- апикальное тельце занимает не менее 40% головки;
- шейка длиннее, чем головка;
- незакрученный хвостик;
- равномерная толщина хвоста от начала до конца (маленькое сужение в средней части не считается отклонением);
- головка меньше хвостика в 10-15 раз;
- хвост по отношению к головке расположен под углом 90 градусов;
- отсутствуют вакуоли в хроматине.
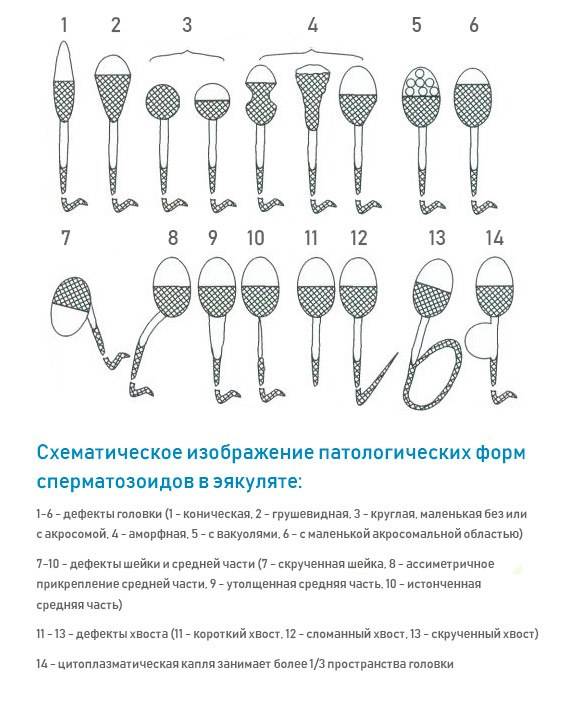
В морфологии присутствуют отклонения, если у спермия:
- нет хвоста или головки;
- непрочная связь хвоста и головки;
- наличие вакуолей в нуклеопротеиде клеточного ядра;
- слишком увеличенная или слишком уменьшенная акросома;
- наличие множества головок;
- хроматин имеет кубическую форму;
- скрученный, слишком удлиненный или слишком укороченный хвостик;
- хвост расположен под острым углом к головке;
- неодинаковая толщина хвостика по всей длине;
- наличие двух или более хвостов.
Незрелые сперматозоиды при определении соотношения нормы и патологии не учитываются.
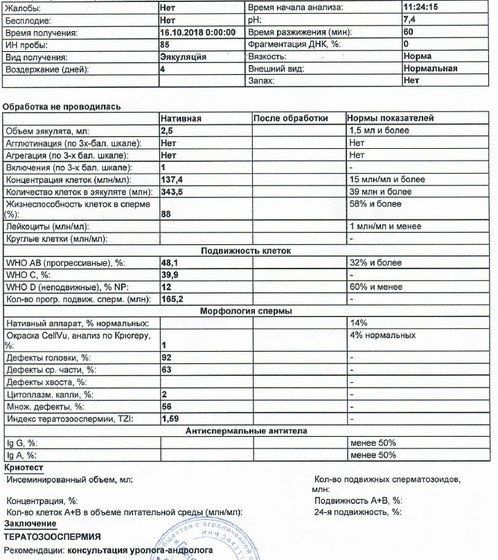
Расшифровка анализа
Изучение полученного эякулята проводится в специальной лаборатории с помощью электронного микроскопа. Результаты обследования выдаются пациенту в двух видах: обычный анализ и расширенная спермограмма.
Критерии оценки расширенного анализа
- Подвижность спермиев. Активных сперматозоидов, движущихся прямо, в семенной жидкости, должно быть, не меньше 40-50%. Если концентрация подвижных спермиев ниже, у пациента диагностируют астенозооспермию. Для акинозооспермии характерна полная неподвижность спермиев.
- Концентрация спермиев в эякуляте. Если на 1 мл эякулята приходится 20 млн спермиев, это считается нормой. Состояние, когда количество спермиев не достигают этих цифр, называется олигозооспермия, а полизооспермия означает превышение установленной нормы. В случае полного отсутствия сперматозоидов диагностируется азооспермия.
- Морфология спермиев. По данному показателю высчитывается число половых клеток с идеальной морфологией. Вероятность зачатия считается низкой, если спермиев с идеальной структурой менее 4%. Вероятность оплодотворения очень низка при таких цифрах даже при экстракорпоральном оплодотворении. Обычно в таком случае супружеской паре рекомендуют процедуру ИКСИ.
Оценивание морфологических свойств предполагает также изучение строения и формы сперматозоидов. Спермии с отклонениями присутствуют в эякуляте каждого пациента, однако, если их концентрация чересчур велика, шансы забеременеть существенно снижаются.
- Плотность семенной жидкости. В норме время разжижения эякулята должно происходить за 30-40 минут. В том случае, если сперма становится жидкой за час или более, можно говорить о протекающем воспалительном процессе, вызванном, например, таким заболеванием, как везикулит или простатит.
- Кислотность. Нормальной считается кислотность 7,2-8 pH.
- Цвет. В норме цвет исследуемого материала должен быть белым или с несколькими оттенками серого. Красные или розовые вкрапления могут говорить о воспалительном процессе или травме. Желтоватый оттенок свидетельствует о нарушениях в работе печени.
- Объем. Нормальное количество семенной жидкости составляет от 3 до 5 мл. Микроспермия (недостаточность работы половых желез) диагностируется в том случае, когда объем эякулята не превышает 2 мл. Если количество семенной жидкости составляет более 6 мл, это может свидетельствовать о наличии воспалительного процесса в репродуктивной системе.
Интерпретация заключений
- нормозооспермия – отсутствие отклонений;
- лейкоцитоспермия – присутствие в семенной жидкости лейкоцитов;
- гематоспермия – присутствие в эякуляте эритроцитов;
- некрозооспермия – наличие только мертвых сперматозоидов;
- аспермия – полное отсутствие семенной жидкости.
С помощью метода расширенной спермограммы нельзя установить стопроцентную причину неспособности к зачатию, однако, морфология сперматозоидов позволяет сделать некоторые выводы. Так, увеличенная концентрация спермиев с множеством хвостов или головок обычно указывает на наличие вирусных инфекций. Большое количество недоразвитых сперматозоидов часто свидетельствует о варикозном расширении вен семенного канатика и яичка или о слишком частых сексуальных контактах мужчины.
Выводы
Сдать спермограмму можно и в домашних условиях, но делать это нужно строго следуя требованиям врача. На эякулят не должны попадать прямые солнечные лучи, также при транспортировке нельзя допускать переохлаждения.
Сохранить для исследования нужно весь эякулят, потеря его части сделает общую картину анализа смазанной и неточной. Чтобы результаты были корректными, возможно придется сдавать спермограмму несколько раз.
Если результат отличается от нормы, спустя две недели анализ повторяют и врач-андролог начинает поиск и лечение патологии, которая привела к такому результату.
Даже если результаты исследования неудовлетворительные, не спешите унывать и падать духом. Грамотно подобранное лечение, подобранное специалистом, позволит решить проблему мужского бесплодия.
Современная медицина шагнула далеко вперед, поэтому курс лечения, отказ от вредных привычек и здоровый образ жизни помогут вернуть мужчине репродуктивную функцию. После лечения придется сделать спермограмму еще раз и шансы, что конечный результат будет хорошим, вы сможете стать отцом, высоки.