Восстановительный период
После микрохирургической операции Мармара пациенту предоставляется больничный лист на срок 7-10 дней. Его выдает уролог в поликлинике по месту прописки.
Важно! В течение первых 48 часов необходимо резко ограничить свою активность. Если пациент проводит первые двое суток дома, лучше побольше лежать, короткие прогулки могут быть полезны, если операция проводилась под общим наркозом
Нельзя мочить рану, с гигиеническими процедурами придется подождать.
Рана полностью затягивается в течение 10 дней. В этот период необходимо:
- Воздержаться от половой жизни;
- Ограничить физические нагрузки, особенно связанные с подъемом тяжестей;
- Иногда врач рекомендует ношение бандажа, поддерживающего мошонку – суспензория;
- Прием обезболивающих поможет снизить неприятные ощущения.
Полностью мошонка восстанавливается в течение 6 месяцев. Во время этого периода необходимо избегать перегрузок, безмерной сексуальной активности, перегрева, сильного физического напряжения. Также лучше отказаться от езды на велосипеде, бега на длинные дистанции. Если пациент – спортсмен, ему рекомендуется вернуться к своим занятиям только через полгода после операции. Также накладываются ограничения на длительный прием ванны (лучше пользоваться душем), сауны, бани, солярия. Купаться в бассейне или естественном водоеме после снятия швов не возбраняется.
Обычно по окончанию этого периода можно говорить о том, помогла ли операция в борьбе с бесплодием. Также по истечению полугода пропадают (перестают прощупываться) вены мошонки. В отдельных случаях на весь процесс заживления может уйти несколько больше времени – до 9 месяцев.
Виды операций
В зависимости от состояния мужчины с варикоцеле операции с лапароскопией назначаются различные, направленные как на устранение патологии, так и получение важной информации. https://www.youtube.com/embed/MescUCgCbrY
Виды лапороскопических операций:
- Диагностическая. В сложных ситуациях требуется диагностика паховой вены, но зачастую процедура не требуется — определить состояние вен можно с помощью УЗИ и пальпации мошонки.
- Оперативная. Вмешательство проводится непосредственно для иссечения яичковой вены. Может сразу включать диагностический этап.
- Контрольная. При рецидиве варикоцеле возможно введение в брюшную полость только видеокамеры, которая позволит выявить причины ухудшения состояния больного.
Мини-баллоны также применяются для закупорки тестикулярной вены, применимо и использование спиралей. Однако наиболее прогрессивным способом при лечении варикоцеле является использование титановых скоб, не вызывающих отторжения организмом.
Когда решено избавиться от варикоцеле, сколько длится операция, напрямую зависит от выбранного метода, мастерства хирурга, запущенности заболевания. Существует несколько видов избавления от варикоза яичка, в числе которых:
- открытый доступ в традиционном понимании операции;
- микрохирургическое вмешательство;
- лапароскопия;
- инновационные методики.
Активно применяемые сегодня виды хирургического вмешательства следует рассматривать, оценивая их по нескольким аспектам:
- насколько травмирующим и болезненным считается выбранный метод;
- сколько длится операция по удалению варикоцеле;
- предстоящая операция варикоцеле под каким наркозом проводится (общим или местным);
- насколько быстро мужчина после операции восстанавливается.
Для сравнения приводятся самые известные методы избавления от варикоза яичек. Сегодня есть возможность посмотреть, как проводится операция варикоцеле у мужчин, видео, предлагаемое к просмотру, позволяет выбрать оптимальный способ борьбы с расширением вен на деликатном участке.
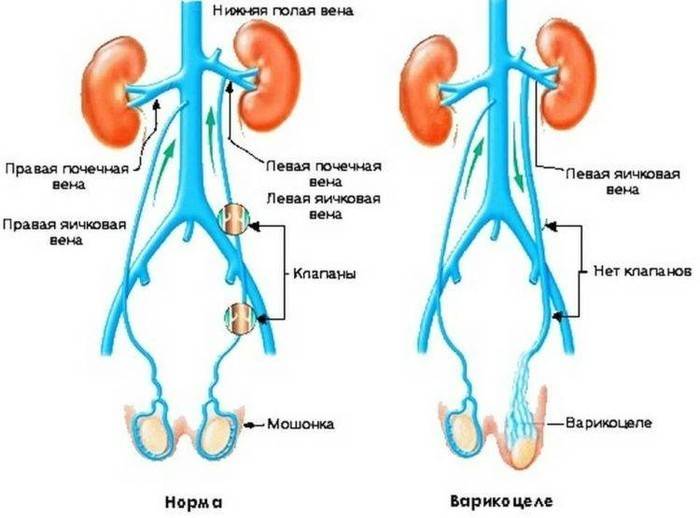
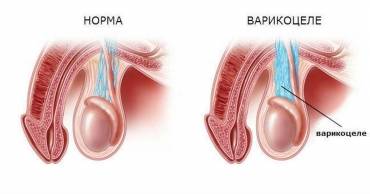
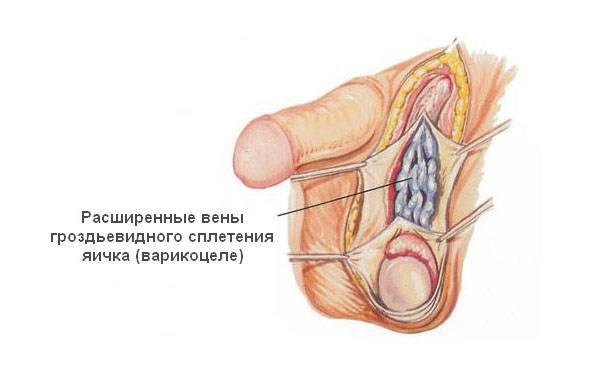
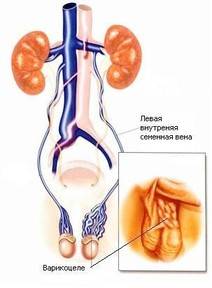
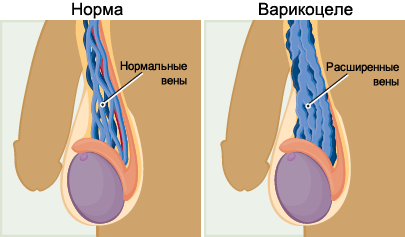
Варикозное воспаление яичковых вен имеет две формы:
- Доклиническое. В этом случае течение болезни находится на этапе формирования, не имеет выраженной клинической картины, протекает латентно и может быть определено только с помощью ультразвукового исследования;
- Клиническое. Данная форма отличается наличием выраженной симптоматики. Есть три стадии с четко различимыми диагностическими параметрами.
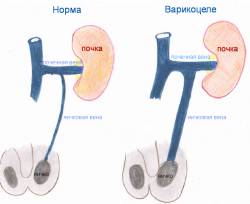
Согласно Всемирной ассоциации здравоохранения классификация варикоцеле зависит не только от степени развития недуга, которые приведены в таблице 1, но и от его локализации. Чаще всего варикоз регистрируется с левой стороны. На долю левосторонней патологии приходится около 80-90 % из общего числа поставленных диагнозов, что обусловлено анатомической конституцией сосудов мужского организма.
Обратите внимание, что варикоцеле может быть вызвано вторичными факторами и поэтому имеет смысл при диагностировании варикозного расширения яичковых вен провести дополнительную диагностику организма, особенно близкорасположенных органов. Таблица 1
Классификация варикоцеле по версии ВОЗ
Таблица 1. Классификация варикоцеле по версии ВОЗ.
Существуют разные виды операции при варикоцеле, это позволяет врачам подобрать пациенту наиболее подходящий метод в каждом конкретном случае.
Диагностика
Диагностика варикоцеле производится поэтапно:
- Пальпаторное обследование. На первой стадии врач оценивает:
- наличие и степень расширения вен в мошонке с применением пробы Вальсальвы;
- объем яичек при помощи орхидометра (шнур с 12 эллипсоидами различного размера);
- характер варикоцеле – ортостатическое (при изменении положения тела) или постоянное;
- кремастерный рефлекс – непроизвольное подтягивание яичка при раздражении кожи вверху на внутренней поверхности бедра;
- двустороннее варикоцеле при помощи приема Иваниссевича – в положении лежа прижимают семенной канатик к лобной кости, переводят пациента в вертикальное положение и исследуют заполнение вен в левой и правой частях мошонки.
Пальпаторный метод является субъективной оценкой и не позволяет оценить варикоцеле при отсутствии клинических симптомов.
- Анализ мочи; забор материала производится до и после физической нагрузки. Повышенное содержание белка или наличие эритроцитов в моче свидетельствует о наличии гипертензии в почечной вене.
- УЗИ и УЗДГ (допплерография) органов мошонки. Точность этих методов в диагностике варикоцеле достигает 100%, они считаются основными при выявлении этого заболевания. Нормальное значение диаметра яичковой вены не превышает 2 мм, а скорость кровотока – 10 см/с. При второй степени заболевания диаметр составляет 3-5 мм, определяется непродолжительный венозный рефлюкс крови (до 3 секунд) с использованием пробы Вальсальвы; скорость потока в яичковой вене снижается на 40%. Дальнейшие увеличения патологических отклонений характерны для III степени заболевания. Сосудистые исследования яичковых вен делают всем больным для адекватного выбора тактики терапии, а при рецидиве – для определения его причины.
- Исследование спермограммы. Проводится MAR-тест для определения относительного количества активных сперматозоидов, антиспермальных антител и гормонального профиля. У 60% больных фиксируется олигоспермия – снижение общего количества спермы при эякуляции. Патоспермия может быть различной выраженности, в зависимости от того, сколько длится болезнь. Однако в некоторых случаях прямой взаимосвязи между нарушениями в спермограмме и степенью варикоцеле не отмечается.
Способы проведения операции варикоцеле
В лечебной практике применяются инвазивные и малоинвазивные виды операций для устранения варикоцеле 1-4-й степени.
Более востребованными являются современные хирургические вмешательства, в т. ч. лапароскопия, прижигание лазером и т.д.
После них восстановление происходит быстрее, но часто за них нужно платить.
После такого лечения мужчине требуется время на реабилитацию.
Открытое вмешательство
Существует несколько вариантов открытых хирургических вмешательств. Самым старым способом устранения варикоцеле является операция Иваниссевича. Показанием для нее служит тяжелая степень течения болезни. Техника проведения этой операции проста.
Сначала выполняется разрез длиной от 3,5 до 5 см для получения доступа к пораженной области.
В дальнейшем поврежденные вены выводятся в отверстие и перевязываются. Сколько длится операция, зависит от запущенности патологии. В большинстве случаев она занимается от 30 минут до 1 часа.
Среди недостатков длительный период реабилитации, который может занять 1 месяц. Кроме того, примерно у 40% пациентов в дальнейшем наблюдается повторное возникновение болезни.
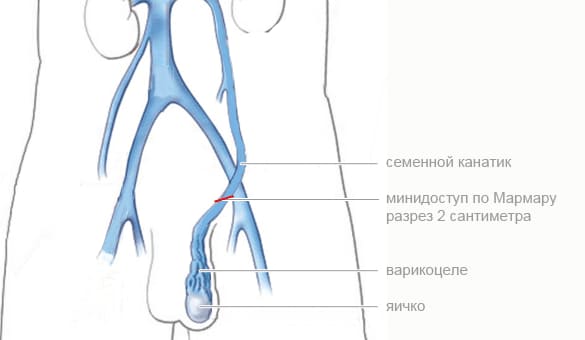
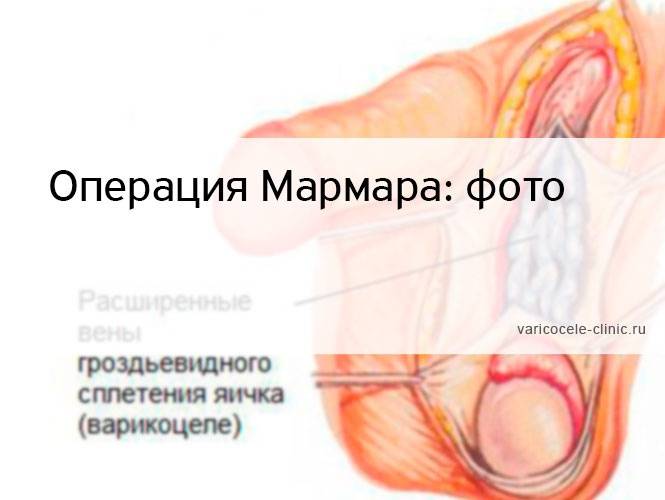
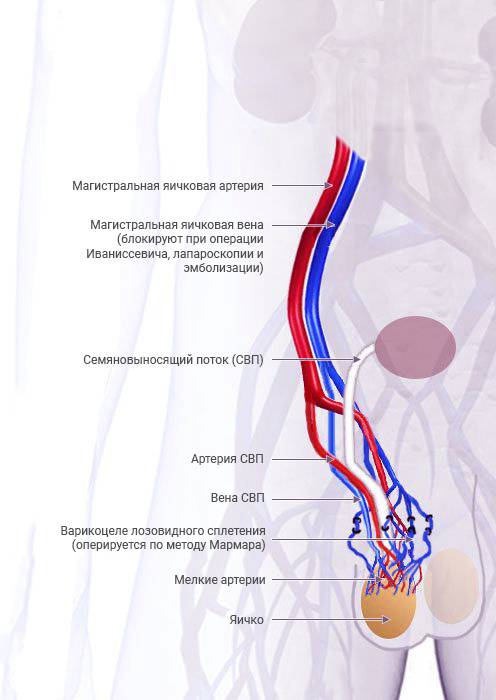
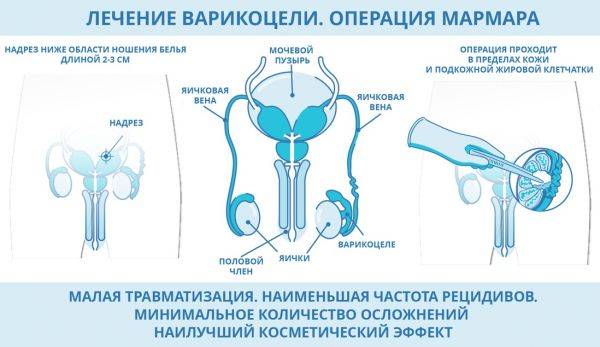
Варикоцеле по Мармару
К операциям открытого типа относится хирургическое лечение варикоцеле по Мармару.
Этот метод еще может называться субингвинальной варикоцелэктомией. Процедура считается более безопасной и эффективной.
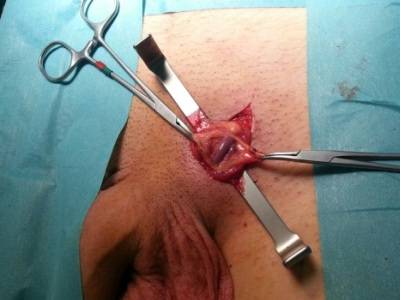
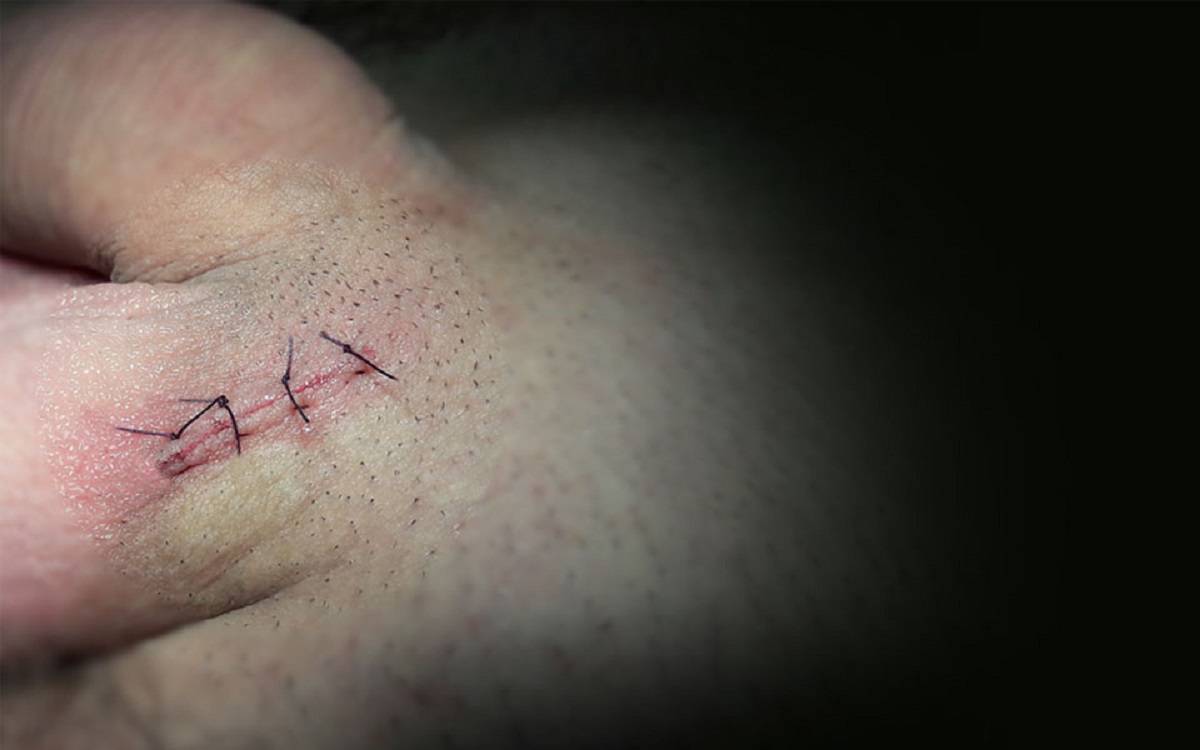
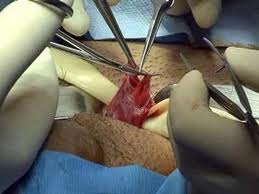
Для получения доступа к пораженной области делается надрез около 1,5 см. Рассечение тканей выполняется под микроскопом. Хирург может рассмотреть даже маленькие ответвления сосудов и быстро произвести их удаление.
Во время операции почти не повреждаются нервные окончания. К преимуществам метода можно отнести малую инвазивность, короткий период восстановления и низкий риск развития осложнений.
Рассмотрев фото до и после операции, можно отметить, что остаточный шрам почти не виден. К недостаткам этого способа лечения относится невозможность его применения при 3-й и 4-й степени болезни.
Открытым оперативным вмешательством является и методика по Паломо. Она предполагает выполнение разреза до 5 см в области брюшной полости. Через это отверстие специалист поддевает железистую часть тканей, и уже в задней части брюшины выполняется перевязка расширенных вен.
Положительные стороны этого метода — возможность прямого доступа к венозным пучкам и низкий процент рецидивов.
К недостаткам стоит отнести необходимость травмирования соседних тканей.
Операция длится около 1-1,5 часа и требует использования общего наркоза.
Доступ к пораженным тканям происходит через большой разрез, поэтому нужно немало времени для полного восстановления.
Лапароскопическая методика
Лапароскопический метод терапии считается наиболее современным. Он предполагает выполнение небольших проколов, через которые к оперируемой области подводятся необходимые для манипуляций инструменты. А также эндоскоп, оснащенный камерой, с помощью которой видео обрабатываемой области выводится на монитор.
На поврежденные места устанавливаются скобы. Процедура длится не более 15-40 минут. Такая эндоскопическая операция при варикоцеле выполняется под общим наркозом.
К преимуществам метода можно отнести:
- низкий риск внутреннего кровотечения;
- быстрое восстановление;
- редкие случаи рецидива;
- низкий риск развития осложнений и т.д.
Лапароскопическая операция при варикоцеле противопоказана при наличии опухолевых образований, остропротекающих патологий органов ЖКТ и спаечных процессов.
Прижигание лазером
Лечение варикоцеле лазером не предполагает выполнения разреза тканей для получения доступа к расширенным кровеносным сосудам. Процедура проводится внутрисосудистым эндоскопом, камера которого помогает быстро найти пораженный участок и коагулировать его.
Это приводит к отсечению обработанных вен от общего кровотока. Манипуляция выполняется под контролем рентгена.
Контроль фертильности после операции
После операции, выполненной у взрослых пациентов, мгновенного восстановления качества спермы не происходит. Этого не стоит ожидать хоты бы потому, что полный цикл созревания мужской половой клетки занимает 3 месяца. Обычно результаты оцениваются через полгода. Проводится УЗИ мошонки, в том числе с доплером, а также выполняется двукратное исследование спермы.
На какие результаты можно рассчитывать, зависит от ряда факторов:
- тяжести заболевания;
- его давности;
- наличия сопутствующей патологии.
По данным одного из исследований, проведение операции Мармара при варикоцеле у бесплодных мужчин позволило получить через 12 месяцев такие результаты:
- увеличение уровня тестостерона в крови в среднем в полтора раза, что связано с улучшением кровоснабжения клеток, отвечающих за продукцию этого гормона;
- возрастание концентрации сперматозоидов в 2,5 раза;
- суммарное увеличение объема яичек на 40%;
- улучшение эректильной функции, оргазма, либидо и общей удовлетворенностью половой жизнью по данным анкетирования.
Ещё одним подходом лечения бесплодия, вызванного варикоцеле, является гормональная стимуляция сперматогенеза. Она тоже дает результаты. Но в этом же исследовании было продемонстрировано, что они хуже, чем после операции Мармара. Так, концентрация тестостерона в крови выросла в группе медикаментозной стимуляции всего на 10%, а концентрация сперматозоидов в эякуляте увеличилась в полтора раза. Объем яичек увеличился незначительно – всего на 5%.
Почему не восстанавливается фертильность после операции?
Часть мужчин не получают результата в виде восстановления фертильности после проведения операции Мармара. Неблагоприятные прогностические факторы:
- тяжелое, длительно протекающее варикоцеле;
- значительное уменьшение объема яичек;
- возраст – чем старше мужчина, тем хуже прогноз восстановления фертильности;
- выраженные нарушения в спермограмме.
Таким образом, проводить операцию Мармара целесообразно только в тех случаях, когда ещё нет атрофии яичка, а олигоспермия выражена умеренно. При очень малом количестве спермиев в эякуляте, а также атрофических изменениях яичка восстановление репродуктивной функции после хирургического лечения варикоцеле маловероятно. В такой ситуации беременности можно добиться только с использованием вспомогательных репродуктивных технологий. Тем не менее, операция всё равно может быть выполнена. Только она ставит своей целью не восстановление фертильности, а устранение симптомов, предотвращение прогрессирования гипогонадизма (недостаточности тестостерона) и дальнейшей атрофии яичек.
После обследования пациента опытный врач всегда может сделать прогноз, вернется репродуктивная функция после операции Мармара или нет. Если прогноз восстановления фертильности негативный, пациента об этом предупреждают. Вместе с ним решается вопрос о целесообразности выполнения хирургического вмешательства. Если единственной целью операции для больного является восстановление фертильности, то он не проводится. Но врач также информирует пациента о других целях, которые могут быть достигнуты в ходе хирургического лечения. Если эти цели важны для мужчины, операция Мармара всё же проводится.
Подготовка
Подготовительный этап при операции по Мармару предполагает проведение обследования, которое не имеет каких-то принципиальных особенностей. Оно направлено на исключение основных инфекций и соматических заболеваний, которые могут стать основанием для отмены или временного откладывания практически любого хирургического вмешательства. При этом предполагается, что диагноз «Варикоцеле» был верифицирован еще до решения вопроса о необходимости операции, поэтому каких-либо мер для уточнения выраженности варикозного изменения вен не требуется.
В базовый план подготовительного обследования входят:
- флюорография (ККФ);
- общий анализ крови с лейкоформулой и определением уровня тромбоцитов;
- общий анализ мочи;
- определение времени свертывания крови, а при указании на нарушения тромбообразования в анамнезе рекомендована еще и коагулограмма;
- биохимический анализ крови (определение уровня глюкозы, билирубина и его фракций, иногда назначают анализ на мочевину и креатинин для исключения почечной недостаточности);
- анализ на гепатиты В и С (кровь на HBsAg, anti-HCV);
- кровь на сифилис;
- кровь на ВИЧ;
- ЭКГ;
- спермограмма;
- консультация терапевта для получения заключения об отсутствии противопоказаний для хирургического вмешательства.
При наличии хронических или недавно перенесенных соматоневрологических заболеваний показана также предварительная консультация соответствующего узкого специалиста. При необходимости он не только даст заключение о возможности проведения вмешательства, но и рекомендует схему поддерживающего лечения на послеоперационный период.
Накануне рекомендуется принять душ и побрить лобок и промежность. Кроме того, желательно выдержать 12-часовой период воздержания от пищи и по возможности воды. Это поможет существенно снизить риск развития ряда осложнений от общей анестезии, если возникнет экстренная необходимость ее использования.
Показания
Проведение хирургического вмешательство рекомендуется при определенных вариантах:
- Плохие данные по спермограмме, препятствующие пациенту в нормальном зачатии (бесплодие из-за нарушений проточности вен).
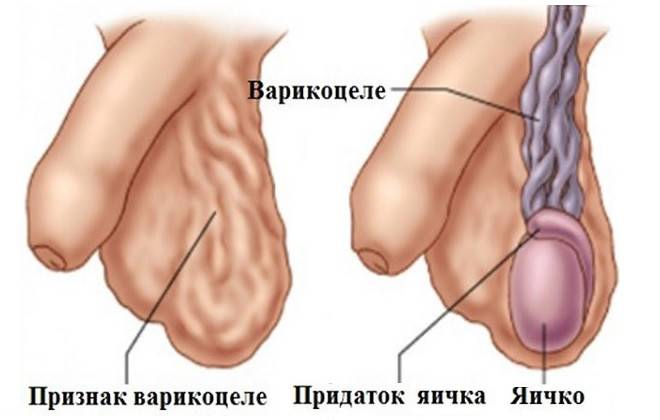
- Болезненность в районе мошонки – тянущие, усиливающиеся со временем. Симптоматика проявляется на завершающих стадиях заболевания, при пальпации вены прощупываются или определяются визуально.
- С точки зрения эстетической красоты – по личному желанию больного.
- Дискомфортные ощущения в яичках – усиливающиеся в жаркое время год, при перемещениях. При придании мошонки горизонтального положения, ощущения тяжести пропадает.
При постановке предположительного диагноза «варикоцеле», заболевший отправляется на диагностику, для исключения сопутствующего заболевания.
Некоторые новообразования в мошонке могут передавливать сосуды, препятствуя нормальному оттоку крови, вызывая застойные явления. В данном варианте изменения в венозных сосудах проходят самостоятельно, после иссечения опухоли.
На последних стадиях недуга длительные застойные явления способны вызывать замену собственных тканей яичек на соединительные. Во избежание развития процесса необходимо своевременно обследоваться у специалистов, при начальных проявлениях варикоцеле.
Техника выполнения операции
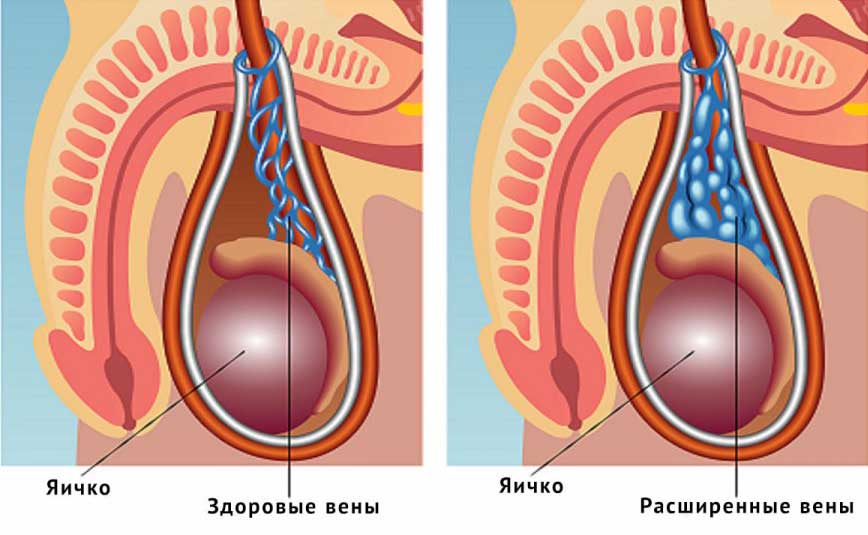
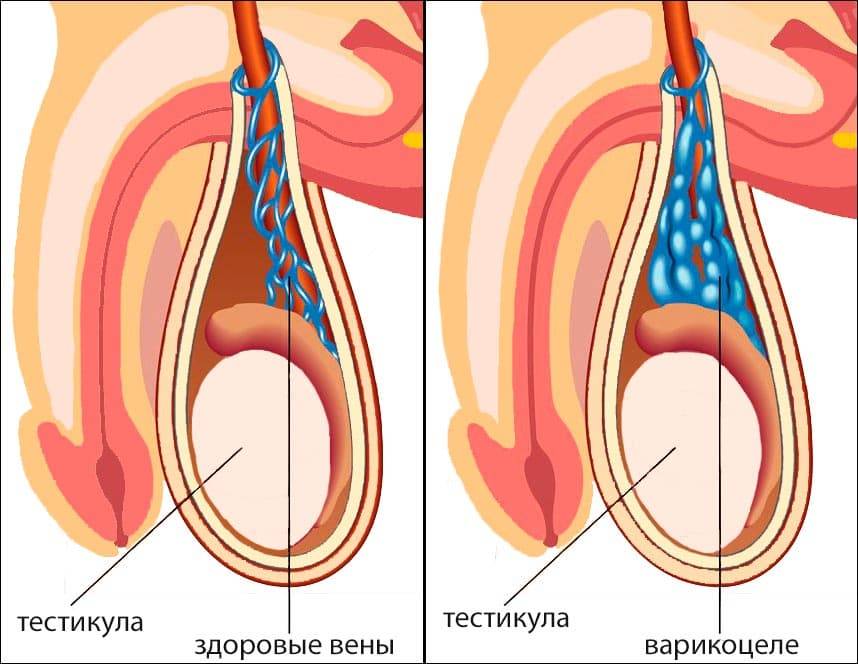
Основное показание к тому, чтобы была проведена операция – варикоцеле разной степени тяжести. У мужчины могут быть диагностированы:
- Движение крови в обратном направлении
- Расширение вен яичек, семенного канатика
- Несостоятельность клапанов вен
- Врожденные пороки развития вен и клапанов
- Изменение формы вены в течение жизни
Обычно начальные стадии варикоцеле протекают без какой-либо симптоматики, но позже заболевание вследствие проблем с кровотоком нарушает сперматогенез, провоцирует бесплодие, вызывает болевые ощущения. В этом случае имеются прямые показания к тому, чтобы произвести хирургическое лечение варикоцеле.
Подготовительный этап включает проведение необходимых исследований, в частности, УЗИ вен яичек и семенного канатика. Также до вмешательства необходимо выполнить общий и биохимический анализ крови, коагулограмму, общий анализ мочи, исследования на ВИЧ, гепатиты, ЭКГ. В сложных случаях до вмешательства нужно сделать МРТ – для оценки зоны оперирования.
Перед операцией необходимо консультирование у анестезиолога, ведь она выполняется под общим внутривенным наркозом (намного реже применяется спинальная анестезия). При наличии некоторых соматических заболеваний (сахарный диабет, патологии сердца и т.д.) потребуется консультация узких специалистов. Дома до процедуры следует побрить волосы в месте предполагаемого вмешательства. Операция Мармара осуществляется натощак – кушать нельзя в течение 8 часов до манипуляций. Нередко практикуется постановка очистительной клизмы. За 2 часа до процедуры нельзя пить, курить, принимать лекарства.
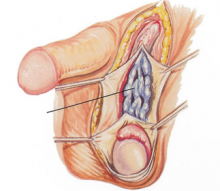
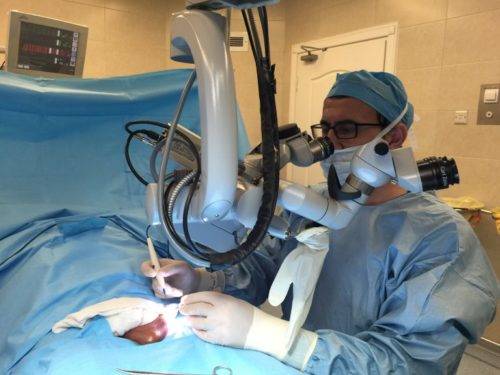
В ходе операции хирург делает небольшой разрез на коже под паховым каналом – там, где вены яичка делятся на основные стволы. Затем при помощи инструментов под микроскопом он перевязывает пораженные вены, не затрагивая лимфатические протоки. Далее разрез зашивается. Вся операция Мармара длится не больше 45 минут, после чего пациента перевозят в палату на несколько часов. Там он находится под наблюдением медперсонала и, если его самочувствие удовлетворительное, направляется домой.
Как происходит выполнение процедуры?
Операция мармара осуществляется следующим образом:
- Хирург делает небольшой разрез в месте, располагающемся под паховым каналом. Там осуществляется деление яичковых вен на несколько основных стволов.
- Далее при помощи специального инструмента-микроскопа врач выявляет и перевязывает каждый участок стволов в индивидуальном порядке. Лимфатические узлы при этом не затрагиваются.
- В ходе выполнения всех манипуляций структуры семенного каната находятся под значительным оптическим увеличением, что позволяет выполнить все действия максимально аккуратно, не травмируя окружающие ткани.
- Продолжительность всех манипуляций занимает около 35-45 минут.
- В дальнейшем пациент должен оставаться под наблюдением медицинского персонала на протяжении нескольких часов. В большинстве случаев пациента выписывают домой в тот же день.
В большинстве случаев врачи отдают предпочтение местноанестезирующим средствам и воздерживаются от задействования общей анестезии. При выполнении операции мармара пациент не ощущает боль в области яичек. В некоторых случаях может возникать ощущение легкого потягивания, которое не доставляет значительного дискомфорта. Подобный эффект может возникнуть в тот момент, когда хирург вытаскивает семенной канат. Во время выполнения операции некоторых пациенты могут попросту заснуть и проснуться уже после выполнения всех необходимых манипуляций.
Подготовительный этап
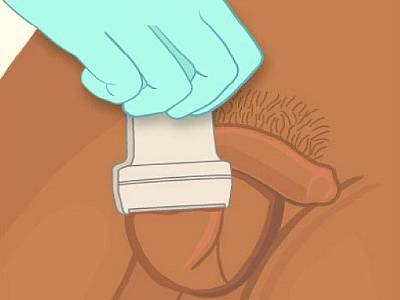
Особое внимание следует уделить подготовке пациента к выполнению операции мармара. Пациенту следует сбрить волосяной покров в области мошонки и лобка за 12 часов до осуществления процедуры
Если в ходе лечения варикоцеле операция будет осуществляться под общим или спинным наркозом, то пациенту не следует употреблять пищу и любую жидкость за 6-8 часов до осуществления процедуры. Операция Мармара осуществляется в данном случае строго натощак.
Период восстановления
Операция Мармара позволяет излечить пациента буквально за 1 день без существенного риска развития осложнений или повторного рецидива патологии. Период восстановления после операции мармара протекает для большинства пациентов достаточно легко, без осложнений. После осуществления всех манипуляций мужчина не должен в значительной степени менять распорядок дня или устоявшийся образ жизни.
На протяжении первых нескольких суток после осуществления операции пациентам рекомендовано воздерживаться от любых физических нагрузок. Также придется в значительной степени сократить чрезмерную физическую активность на протяжении последующих нескольких месяцев.
В редких случаях сообщалось о развитии следующих осложнений после выполнения операции:
- Кровотечений.
- Инфицирования раны.
- Развитие водянки.
- Повторное развитие заболевания.
После того как выполнена операция пациенту будет рекомендовано регулярно проходить очный осмотр у своего лечащего врача, чтобы тот убедился в эффективности проведенной терапии. Также пациенту будут менять повязку и контролировать процесс заживления ран. Удаление швов осуществляется спустя 1 неделю – 14 дней после осуществления процедуры.
Техника проведения микрохирургической операции Мармара при варикоцеле
Способ анестезии зависит от показаний, пожеланий пациента, сопутствующих заболеваний. Наркоз может быть местный, общий, спинальный. Местную анестезию применяют чаще, так как восстановительный период проходит быстрее, организм не перегружают препаратами. При местной анестезии дополнительно в вену вводят расслабляющие, успокаивающие, обезболивающие средства. Этапы проведения:
- При местном наркозе – область манипуляций обкалывают лидокаином или другими анестетиками.
- Делают разрез под паховым кольцом длиной около 3 см.
- Послойно рассекают кожу, подкожную клетчатку, фасцию, раздвигая их ретрактором.
- Проводят анестезию под мышцу, подтягивающую яичко.
- Выделяют семенной канатик, выводят его в рану.
- Выделяют крупные стволы нервов, сосудов.
- Перевязывают расширенные вены более 2 мм в диаметре.
При манипуляциях применяют увеличительные линзы, что повышает точность выделения поврежденных сосудов, снижает вероятность повреждения крупных нервных стволов, артерий. Дополнительно применяют допплеровские датчики, чтобы перевязать только вены, не задев артерии.
При выведении семенного канатика с сосудисто-нервным пучком, сосудистые стенки могут спазмироваться, чтобы это исключить область раны орошают папаверином. Раствор снижает тонус мускулатуры, что вызывает расширение сосудов, снятие спазма. Во время операции хирурги часто просят пациентов, выдохнуть с усилием с закрытым ртом, носом. При таком выдохе повышается давление в сосудах, что помогает обнаружить все вены.
После перевязки сосудов, семенной канатик укладывают в ложе. Мышцы, фасции, кожу послойно ушивают рассасывающимся материалом. Реже применяют не рассасывающиеся нити, которые нужно снимать со шва через 6-10 дней. Пациента переводят в палату для наблюдения. При местной анестезии мужчина может идти домой через 1-2 часа. При общем – после стабилизации состояния.
Важно!
При тяжелом течение заболевания, общем наркозе пациента могут оставить в стационаре на 3 и более суток.
Техника проведения процедуры
Техника проведения операции включает в себя несколько этапов:
- Выбор анестезии o местная анестезия не является предпочтительной. Боль, испытываемая больным во время проведения процедуры способна помешать хирургу, совершать необходимые действия;
- o эпидуральная анестезия, применяется редко, считается сложной в исполнении и может вызвать ряд нежелательных осложнений со стороны нервной системы;
- o общий наркоз – пациент почти мгновенно засыпает, а анестезиолог имеет возможность контролировать глубину сна пациента. После пробуждения возможны головокружения и тошнота.
После начала действия наркоза хирург приступаем к операции, для этого:
- o используются специальные очки с увеличивающими линзами, помогающие с большой точностью осуществлять все требующиеся манипуляции;
o проводится дополнительное местное обезболивание с помощью укола и делается разрез, не превышающий 3 см в области пахового канала;
o используются специальные инструменты, для отгибания слоев кожи, а в мышцу, которая поднимает яичко, делается укол анестетика.
o семенной канал поднимается наружу, его фиксируют, чтобы избежать пережатия и не нарушить кровоснабжение;
o отделяются все сосуды, после чего перевязываются шёлковыми нитками те, которые имеют расширение. В этот момент используется аппарат Доплера, чтобы не перевязать лишние вены и лимфатические протоки;
o на заключительном этапе семенной канал и вены возвращаются на прежнее место. Послойно на поврежденные ткани накладываются швы.
Место разреза обрабатывается антисептиком и накладывается стерильная повязка.
После завершения процедуры, пациент переводится в послеоперационную палату, где происходит пробуждение от наркоза под присмотром медперсонала.
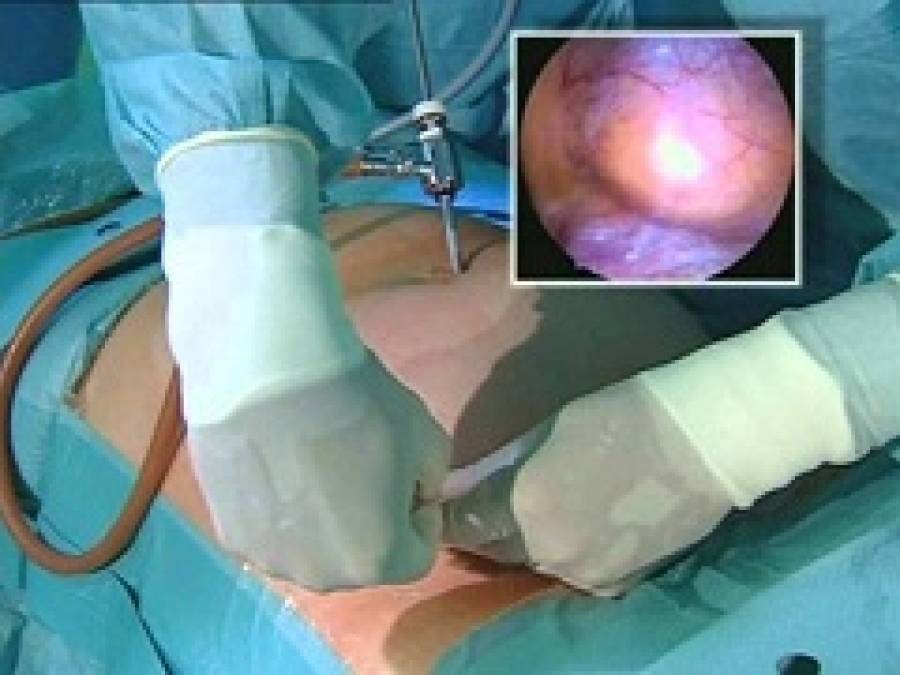
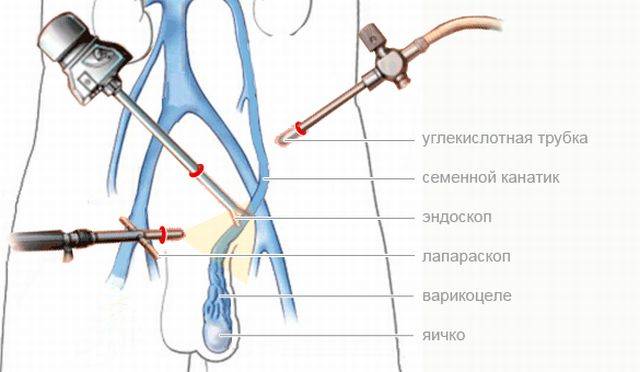
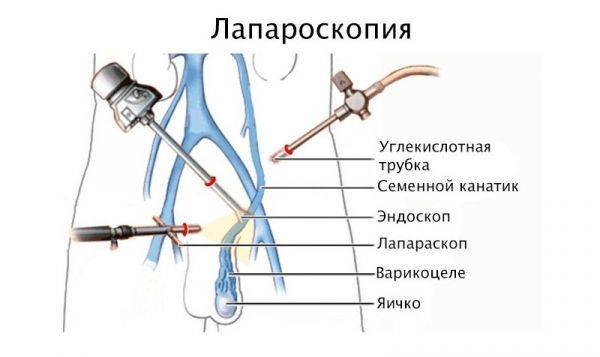
Лечение с использованием лапароскопии
В ходе операции используется лапароскоп – специальный эндоскопический аппарат, состоящий из длинной, гибкой трубки. На конце находится мини-прибор освещения и видеокамера. Все происходящее внутри выводится на монитор.
Лапароскопическая операция при варикоцеле проводится в таком порядке:
- сквозь 3 прокола в передней стенке брюшной полости (10 мм возле пупка – для видеокамеры, 5 мм в повздошной зоне слева, аналогичный 5 или 10 мм справа) вводятся лапароскопические порты;
- с помощью инструмента выделяют семенную вену;
- на ее ответвления накладывается титановые скобы;
- участок между основным венозным сосудом и скобой пересекается.
Операция проводится под общей анестезией. К ее преимуществам относят:
- полноценный обзор всей протяженности семенной вены;
- возможность одновременной терапии патологии на двух яичках;
- низкую вероятность рецидивов (менее 2% от общего числа случаев), последствий;
- короткий период постоперационного восстановления с меньшим количеством ограничений.
Метод показан при идиопатической форме заболевания, при наличии болевого синдрома. Противопоказания: наличие многократных аналогичных хирургических вмешательств в паховой, подпаховой области, острые воспалительные процессы в организме, образования в брюшной полости различной этиологии.