Сколько срастается перелом, зависит от степени тяжести полученной травмы, возраста пациента и соблюдения всех врачебных предписаний во время восстановительного периода.
Как проявляется псориаз на локтях
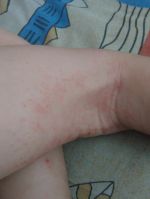
Псориаз на локтях причиняет физический и психологический дискомфорт пациенту. Псориатические бляшки чешутся, болят, кровоточат, смотрятся некрасиво и могут вызывать вопросы у окружающих. Стоит отметить, что псориаз носит неинфекционную природу, поэтому он не переходит от больного человека к здоровому.
Основная причина развития недуга – измененная наследственность. Организм пациента теряет способность адаптироваться к окружающей среде, в результате чего деление клеток кожи проводится в 7-10 раз быстрее, чем необходимо. Чрезмерное деление приводит к тому, что клетки кожи наслаиваются друг на друга, возвышаются над кожным покровом, чешутся, причиняют боль и дискомфорт. Патологическое состояние нуждается в лечении и может нести серьезную опасность в виде развития осложнений.
- Чешутся руки до локтя: причины и методы …
- Между пальцами рук чешется и зудит до …
- Между пальцами рук чешется и зудит до …
- Аллергия на руках: лечение покраснений …
- Аллергия на руках: лечение покраснений …
Эндокринные нарушения
Причиной чрезмерной сухости кожи, в том числе и на локтях, может стать нарушение гормонального фона. В свою очередь, к нему могут привести эндокринные заболевания, прием гормональных препаратов, возрастные изменения или врожденные особенности.
Расположенные на коже сальные железы отвечают за защитную функцию. «Выработка кожного сала происходит под действием половых стероидных гормонов, это прежде всего андрогены и эстрогены. Соответственно, если у вас этих гормонов вырабатывается меньше, кожа остается сухой. Причиной могут быть эндокринные заболевания. Например, выраженные изменения кожного покрова происходят при сахарном диабете. Гормональный фон также может изменить прием гормональных препаратов. Есть и индивидуальные врожденные особенности: слабая чувствительность рецепторов к действиям гормонов, в результате чего происходит низкая выработка кожного сала, как результат — более сухая кожа. Кроме того, с возрастом кожное сало образуется в меньшем количестве, опять же из-за снижения выработки половых гормонов», — отмечает врач.
Зуд пальцев рук и ног: лечение
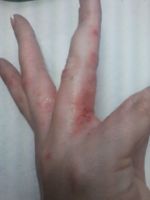
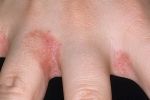
Как уже было сказано, зуд имеет массу причин. Поэтому единых рекомендаций по лечению дать нельзя. Тем более что кожный зуд в области пальцев — не заболевание. Необходимо лечить не зуд, заболевание, его повлекшее.
Основная и наиболее частая причина зуда пальцев рук и ног — аллергия. Чтобы самостоятельно снять мучительное дискомфортное ощущение лучшим решением станет прием антигистаминных препаратов (Цитрин, Супрастин и др.). Предпочтение следует отдать препаратам, имеющим минимум побочных эффектов. Их самостоятельный пример в небольшой дозировке неспособен оказать сколь-нибудь существенного негативного воздействия на здоровье.
В более тяжелых случаях не стоит откладывать посещение врача. Под контролем специалиста допустима терапия гормональными препаратами местного действия.
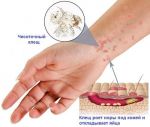
Грибковые поражения, равно как и инфекции нет смысла лечить самостоятельно. Для устранения источника требуется комплексная терапия с применением местных антибиотиков, противовоспалительных средств, гормональных мазей и т.д.
- Чешется ладонь: о чем говорит этот …
- Пальцы на руках | Здоровье человека
- Если руки чешутся | KR-News.Ru …
- Зуд кожи рук : причины, лечение …
- Между пальцами рук чешется и зудит до …
Если источник зуда — психосоматический фактор, помогут легкие седативные средства (Ново-Пассит и др.). Однако «объедаться» пустырником, и уж тем более валерианой не стоит. Эти препараты снижают концентрацию внимания и угнетают эмоциональные центры мозга, делают человека «заторможенным».
Часто случается так, что проблема кроется в недостаточной гигиене. В таком случае поможет частое мытье рук и ног.
Во всех остальных случаях пациенту рекомендуется посещение лечащего врача. Ни в коем случае не следует прибегать к средствам народной медицины. Если выяснится, что «корень зла» в иммунной реакции, травы могут сыграть злую шутку и лишь усугубить течение болезни. Без особых аллергических проб назвать перечень аллергенов для данного пациента невозможно, а потому и рисковать не стоит.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
- Первичное сращивание. Если кости надежно соединены, наращивание костной мозоли на сломанном участке не нужно, перелом сращивается легко и с хорошим кровообращением.
- Вторичное сращивание. В этом случае необходимо нарастить костную мозоль, из-за активного движения костных отломков.
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
- Первая стадия заключается в образовании сгустка, образующегося из крови, окружающей поврежденный участок. Спустя некоторое время они трансформируются в новую ткань для строения кости. Такой сгусток образуется в течение нескольких дней после получения травмы.
- На второй стадии этот сгусток наполняется клетками остеобластами и остеокластами. Они очень сильно сопутствуют заживлению и восстановлению. Заполняя сгусток вокруг перелома, они сглаживают и выравниваются костные обломки, после чего создается гранулярный мост. Именно он будет удерживать края кости, для предотвращения смещения.
- Третья стадия характеризуется появлением костной мозоли. Через несколько недель (2-3) от получения травмы, гранулярный мост превращается в костную ткань. В этот промежуток времени она еще очень хрупкая, и отличается от обыкновенной костной ткани. Этот участок и называется костной мозолью. Чтобы он не повредился, важно чтобы перелом был надежно иммобилизован.
- В период четвертой стадии происходит полное сращивание перелома. Спустя определенное время после происшествия, в зависимости от его тяжести и участка (3-10 недель), на этом месте полностью нормализуется кровообращение, что способствует укреплению кости. Ткань восстанавливается немного дольше (6-12 месяцев).
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.