На эти и другие вопросы специально для читателей medportal.ru ответит ведущий дерматоонколог Frau Klinik Белянина Елена Олеговна.
Какие бывают способы удаления волос?
Многие девушки огорчаются при появлении на руках жестких темных волос, удаление которых представляет собой определенную сложность хотя бы потому, что не всегда понятно, какой способ выбрать для данного случая. Структура волос на руках зависит от индивидуальных особенностей организма. У одних девушек руки покрыты незаметным светлым пушком, у других видны жёсткие тёмные волосы. Проводить депиляцию не рекомендуют. Частое использование бритвы только усугубит ситуацию. На следующий день после бритья на руках появится колючая щетина, что уже совсем недопустимо, поэтому прибегают к эпиляции, процедуре, направленной.
Салонные методы
Забыть о растительности на руках в течение 5 лет помогут аппаратные процедуры. Все они направлены на разрушения фолликулов волосяного стрежня. Наиболее действенными являются следующие методики:
- Как удалить родинку в домашних условиях …
- Как удалить родинку в домашних условиях …
- Как убрать родинку в домашних условиях …
- Родинки: причины их появления и методы …
- Как удалить родинку в домашних условиях …
- Как избавиться от родинок в домашних …
- лазерная эпиляция волос на руках; процедура болезненная, используется гель с анестетиком; реабилитации не требуется;
- фотоэпиляция; на луковицы воздействуют светом; процедура безболезненная, непродолжительная по времени;
- электроэпиляция; на волоски воздействуют электрическим током;
- шугаринг и восковые полоски; выполняют механическое удаление волос с луковицей; при этом возникают болезненные ощущения; после процедуры кожу успокаивают холодными компрессами из ромашки и мяты.
Самостоятельно можно проводить шугаринг или устранять волосы с помощью полосок. Кожа будет гладкой в течение 2-3 недель. Применяют так же специальный крем, но эффект после него непродолжительный, не более месяца. Через неделю волоски начнут появляться вновь. Аппаратные процедуры имеют большую эффективность.
Удаление новообразований в Екатеринбурге
Новообразование кожи – это патологическое разрастание клеток тканей, которое возникает при поражении кожи.
Новообразования делятся на доброкачественные, предраковые и злокачественные (раковые).
Виды доброкачественных образований:
-
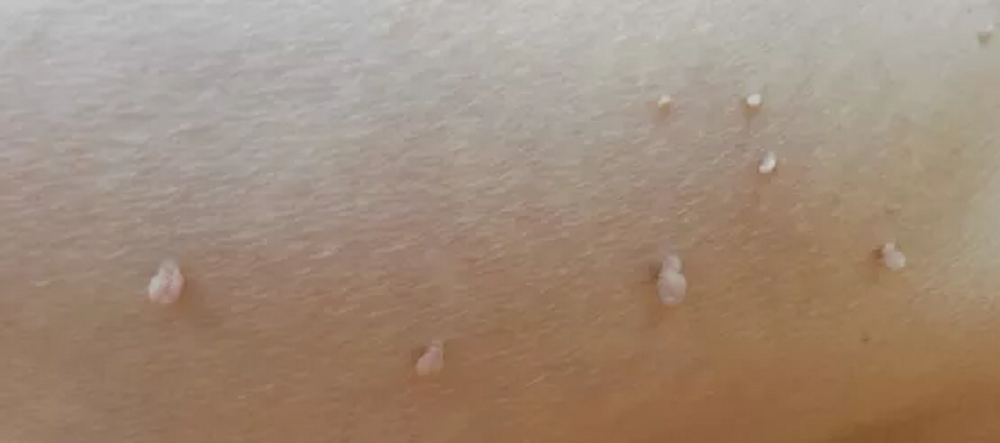
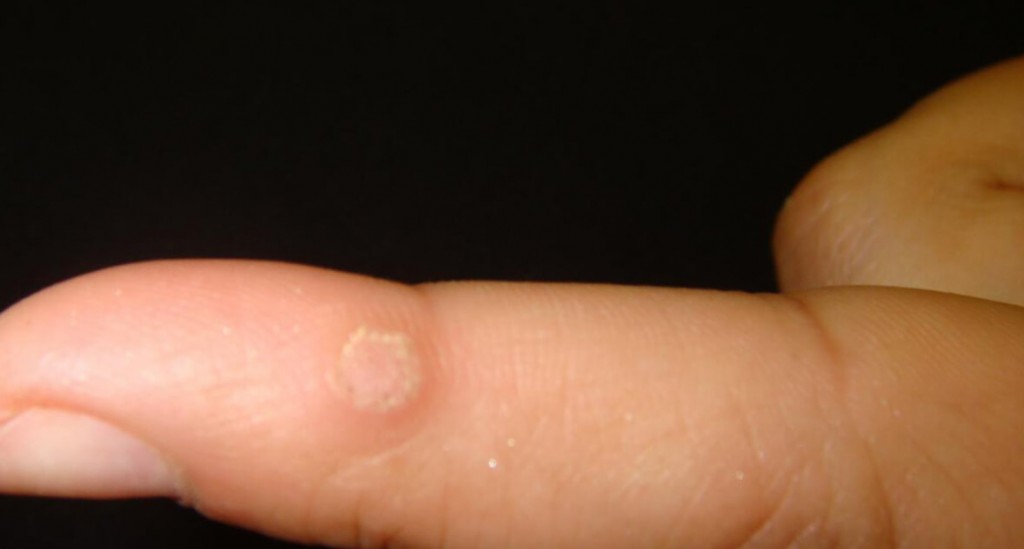
Бородавки
-
Родинки
-
Невусы
-
Папилломы
-
Липома
-
Атерома
-
Гемангиома
-
Фиброма и др.
Виды злокачественных образований:
-
Меланома
-
Базалиома
-
Соркома Капоши
-
Липосаркома и др.
Большую часть новообразований кожи нужно удалять, т к при травмировании есть большая вероятность их перерождения в злокачественные.
Факторы, которые провоцируют возникновение новообразований:
-
При частых травмах кожи (в результате чего клеткам приходится достаточно активно регенерироваться);
-
Воздействие рентгеновского, радиационного и ультрафиолетового излучения провоцируют появление новообразования кожи);
-
Наследственная предрасположенность (большое кол-во новообразований у родственников);
-
Вирусная инфекция;
-
Ослабленная иммунная система;
-
Светлая кожа с обилием родинок.
Виды новообразований кожи:
К доброкачественным новообразованиям относятся:
Папилломы и бородавки — это новообразования в виде выпуклостей или продолговатых мягких наростов на коже, которые имеют вирусную природу происхождения.
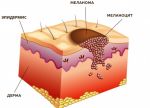
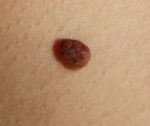
Родинки и невусы – это пигментированные участки кожи из-за неравномерного скопления меланоцитов, основная часть их появления из-за избыточного пребывания под открытыми лучами солнца.
Липома – новообразование кожи из жирового слоя.
Атерома — новообразование в виде эпителиальной кисты, которая часто может переродится в липосаркому.
Гемангиома – это новообразование сосудистого происхождения.
Фиброма – это новообразование, формирующееся из соединительной ткани, плотная на ощупь; достигает крупных размеров.
Предраковые новообразования:
Болезнь Боуэна – внутриэпидермальный рак, склонный к переходу в плоскоклеточный. Чаще всего располагается на любом участке кожи и на слизистой.
Болезнь Педжета является аденокарциномой, склонной к метастазированию, источник располагается внутриэпидермально. Чаще всего место расположения молочные железы.
Злокачественные новообразования:
Базалиома – эпителиальная злокачественная опухоль кожи, которая состоит из атипичных клеток базального слоя эпидермиса.
Меланома – злокачественная опухоль кожи, которая чаще всего является результатом перерождения невуса в следствии его травмирования.
Саркома Капоши – злокачественные плотные синюшно-бурые узелки округлой формы.
Диагностика новообразований.
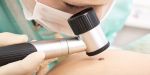
На приеме врач дерматолог проводит осмотр и дерматоскопию (осмотр новообразования в специальный прибор-дерматоскоп).
А также врач может отправить на дополнительные исследования для подтверждения или опровержения диагноза.
Для более точной установки природы новообразования кожи врач дерматолог или онкодерматолог проводит гистологическое исследование новообразования.
Профилактика и лечение.
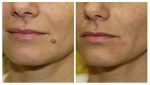
Основной профилактикой является удаление родинок и бородавок на первоначальном этапе их возникновения, после обязательной консультации со специалистом. А также ограничивать длительное пребывание под прямыми ультрафиолетовыми лучами (солнце), обязательно использовать солнцезащитные кремы и эмульсии, исключить из рациона продукты питания способствующие развитию онкологии.
Лечение доброкачественных новообразований кожи заключается в удалении пораженного участка с частичным иссечением близлежащих здоровых тканей.
В МЦ «Шанс» есть 3 способа удаления новообразований:
1. Лазеротерапия (выжигание патологически разросшиеся ткани)
2. Криодеструкция (удаление с помощью жидкого азота)
3. Хирургическое иссечение.
Реабилитация после удаления новообразований методом лазеротерапии:
-
Отсутствие болезненности и неприятных ощущений.
-
На месте новообразования появляется гиперемированный участок (покраснение), может появится небольшая ранка, которая через 3-4 дня покрывается корочкой. Образовавшуюся корочку не в коем случае нельзя удалять самостоятельно (сдирать) и не мочить в первые дни после удаления.
- Исключить нахождение на солнце; посещение бани, сауны, бассейна, солярий.
Почему луковицы «засыпают»?
Важнейшие факторы остановки роста волос — внутренние нарушения в работе луковицы и недостаток ее питания через волосяной сосочек. Если организм мешает луковице выполнять свои функции, или питание волоса ухудшается, прерывается, он выпадает и больше не растет. Причин этому множество:
• болезни эндокринных органов или гормональная терапия — такие состояния вызывают нарушение баланса гормонов в организме, что угнетает работу волосяных луковиц; • аутоиммунные состояния — иммунная система организма может начать атаковать фолликулы как чужеродных агентов, буквально уничтожая их; • болезни, инфекции, травмы, операции — любое повреждение вынуждает организм затрачивать массу питательных веществ и витаминов на восстановление; шевелюра недополучает необходимых веществ для нормального роста; • скудное питание — когда организму не хватает белка, липидов, витаминов, он перераспределяет питательные вещества согласно принципу большей важности; понятно, что локоны не являются жизненно-важным органом, и фолликулам просто не из чего «строит» волоски; • стрессы — они искажают гормональный баланс, сужают капилляры, питающие локоны, затрачивают резервы организма на адаптацию; в результате сосочек уменьшается в размерах, фолликул истощается, развивается его дистрофия; • болезни кожи головы — псориаз, себорея и т. п.; состояние дермы непосредственно сказывает на работе волосяных фолликулов в ней; • наркоз, воздействие химио-, лучевой терапии, сильнодействующих препаратов, алкоголя и т. п. — общая интоксикация организма в первую очередь скажется на работе волосяной луковицы; • неправильный уход — редкое мытье головы, злоупотребление стайлинговыми средствами, нанесение кондиционеров и бальзамов на кожу головы может привести к закупорке сальных и потовых желез; развивается воспаление, ухудшается дыхание кожи, тем самым работа волосяных фолликулов ставится под угрозу.
- Как удалить родинку домашними способами …
- Как легко удалить родинки,бородавки …
- Как удалить родинку в домашних условиях …
- Как убрать родинку в домашних условиях …
- Как удалить родинку? в Киеве — Coolaser …
- Как удалить родинку в домашних условиях …
Важно! Окрашивание волос, завивки, использование термоприборов не могут повредить волосяные луковицы: они расположены глубоко в коже. Однако прическа все равно поредеет, ведь локоны утратят прочность, гибкость и станут просто отламываться. Если дать волосам время на восстановление, они вернут прежнюю густоту.
Диагностика
Диагностировать пневмонию должен врач, основываясь на симптомах, и данных медицинского осмотра. Жесткое дыхание, хрипы при прослушивании грудной клетки через стетоскоп являются наиболее часто встречающимися отличительными признаками.
Характер и тип заболевания, а также способ лечения, помогают определить дополнительные анализы и мероприятия:
- Пульсоксиметр — прибор, надеваемый на палец, позволяет быстро, в режиме реального времени определить насыщенность крови кислородом — сатурацию. Низкие значения — повод для более детального исследования.
- Ренген грудной клетки — исследует легкие на наличие пораженных областей.
- КТ — компьютерная томография — более точное рентгеновское исследование легких.
- Анализ крови — с анализом структуры позволяет определить природу инфекции: вирусную, грибковую или бактериальную.
- Анализ мокроты — помогает определить какой организм вызывает пневмонию.
- Бронхоскопия — осмотр легких под наркозом проводится специальной трубкой, бронхоскопом, опускаемой в легкие для детального исследования.
Медикаментозная терапия
В лечении гнойных процессов обязательно используют антибиотики. Они снижают риск повторного развития инфекции. Обычно врач назначает метронидазол с линкомицином или клиндамицином. Такая комбинация препаратов позволяет воздействовать на граммположительные и анаэробные бактерии.
Метронидазол назначают перорально, линкомицин и клиндамицин – в виде таблеток или внутримышечных инъекций. Линкомицин применяют с осторожностью, так как этот препарат может вызвать аллергию.
- Как удалить родинку в домашних условиях …
- Как удалить родинки народными …
- Враг коварен, но он не пройдет, или …
- Как быстро удалить родинки — wikiHow
- Как убрать родинку в домашних условиях …
- Как удалить папилломы бородавки родинки …
Метронидазол назначают перорально, линкомицин и клиндамицин – в виде таблеток или внутримышечных инъекций. Линкомицин применяют с осторожностью, так как этот препарат может вызвать аллергию.