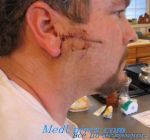
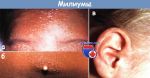
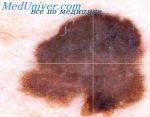
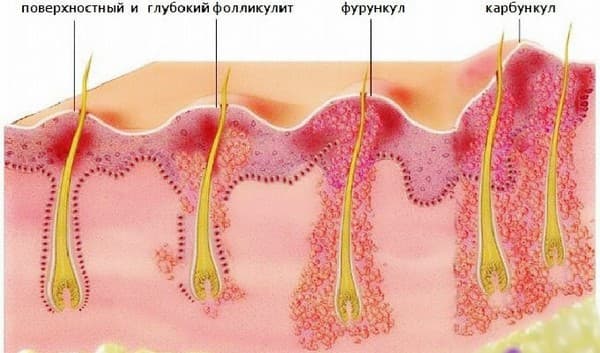
Фолликулярная лимфома — распространенная разновидность неходжкинской лимфомы, представляет собой злокачественную опухоль лимфоидной ткани. Она возникает в результате того, что в организме образуются аномальные B-лимфоциты, которые накапливаются в лимфатических узлах и других органах.
Другие виды новообразований схожих по внешнему виду с липомами и атеромами
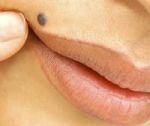
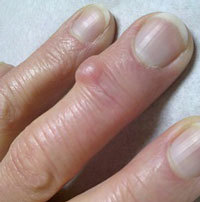
Также к доброкачественным опухолям относят фибромы. Они могут располагаться как на поверхности тела, так и поражать внутренние органы. Фибромы бывают мягкими и твердыми. Кроме того, они бывают различными по форме и размеру, а также фиксированными либо подвижными. Обычно фибромы больше по размеру, чем липомы и атеромы. Если они расположены на внутренних органах, то могут перерождаться в злокачественные опухоли. Удаляют фибромы лазером, радиоволновым методом или иссекают скальпелем.
Рис. 3. Фиброма похожа на липому и атерому, но более плотная
- Фиброфолликулома. Перифолликулярная …
- Десмопластическая трихоэпителиома …
- Вторичная эпидермальная киста …
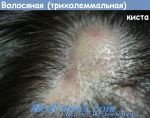
- Волосяная киста. Стеатокистома …
- Галил-Оглы Г.А., Молочков В.А., Сергеев …
- Статьи по дерматонкологии …
Спровоцировать образование фибром могут различные гормональные расстройства, а также хронические раздражения определенных участков кожи. Для уточнения диагноза обычно проводят гистологические исследования. Фибромы с элементами соединительной ткани называют фибролипомами. Они имеют более плотную структуру и зачастую имеют ножку на широком основании. Чаще всего они диагностируются у пациентов со скрытой формой сахарного диабета, с гормональными расстройствами и избыточной массой тела.
Классификация и стадии
Существует несколько классификаций заболевания, и от того, к какому типу оно относится, может зависеть лечение.
В первую очередь, все неходжкинские лимфомы делят на две большие группы:
- С низкой степенью злокачественности — медленно прогрессирующие.
- С высокой степенью злокачественности — быстро прогрессирующие.
Обычно фолликулярные лимфомы относят к первой группе, так как они растут медленно. В свою очередь, они, в зависимости от того, как опухолевые клетки выглядят под микроскопом (оценивают количество центробластов — незрелых форм лейкоцитов), делятся на несколько типов:
- Фолликулярные лимфомы 1, 2 и 3A цитологического типа относят к лимфомам с низкой степенью злокачественности.
- Тип 3B характеризуется высокой степенью злокачественности.
Кроме того, когда опухолевую ткань изучают под микроскопом, оценивают характер её роста:
- фолликулярная лимфома с фолликулярным типом роста;
- диффузно-фолликулярная лимфома;
- преимущественно диффузный тип роста.
В соответствии с Международной классификацией болезней 10 пересмотра, выделяют следующие типы фолликулярной лимфомы:
- нодальная фолликулярная лимфома (нодулярная);
- мелкоклеточная фолликулярная лимфома с расщепленными ядрами;
- крупноклеточная и смешанная мелкоклеточная лимфома с расщепленными ядрами;
- крупноклеточная фолликулярная лимфома;
- фолликулярная неходжкинская лимфома других типов;
- неуточненная фолликулярная неходжкинская лимфома.
Выделяют также классическую форму заболевания у взрослых и педиатрическую форму у детей.
Позаботьтесь о себе, запишитесь на консультацию сейчас Нажимая на кнопку "Жду звонка", я даю согласие на обработку персональных данных
Стадии заболевания
Для определения стадии фолликулярной лимфомы существует классификация Ann Arbor:
- Стадия 1: опухоль в одном лимфоузле или в одном органе, не относящемся к лимфатической системе.
- Стадия 2: опухоль в двух и более лимфатических узлах или в одном органе и его регионарных лимфатических узлах. При этом все очаги находятся только по одну сторону от диафрагмы — выше или ниже.
- Стадия 3: опухолевые очаги находятся по разные стороны диафрагмы.
- Стадия 4: множественные очаги в одном органе, или поражение органа и отдаленных лимфатических узлов, или поражение печени, костного мозга.
К стадии приписывают различные буквы:
- A — если нет симптомов, перечисленных в следующем пункте.
- B — повышение температуры тела более 38 градусов, либо сильная потливость по ночам, либо потеря 10% и более массы тела за последние полгода (эти проявления называют B-симптомами).
- E — поражение органа, не относящегося к лимфатической системе, при стадиях I–III.
- S — очаги в селезенке при I–III стадиях заболевания.
- X — опухоль больше 10 см в диаметре или значительное увеличение средостения — тканей внутри грудной клетки, которые находятся между легкими.
Клинический случай
Мальчик, 12 лет, был обследован в отделении детской стоматологии в Университете Федерико II города Неаполя в ноябре 2016 г. Пациент был направлен к нам частным дантистом из-за наличия на ортопантомограмме участка со сниженной рентгеноконтрастностью, расположенного под левым углом нижней челюсти. Анамнез был не отягощен. Внешний клинический осмотр не выявил никаких повреждений кожи или отеков. Осмотр полости рта показал отсутствие зуба 37 и легкий отек в той же области нижней челюсти. Ортопантомография и конусно-лучевая компьютерная томография (КЛКТ) выявили обширный участок разрежения костной ткани в левом углу нижней челюсти (рис. 1, 2) протяженностью от первого моляра до ветви нижней челюсти. Повреждение, вероятно, сместило зуб 38. Кроме того, была выявлена полная агенезия зуба 37. Анализ сагиттальных срезов КЛКТ показал тонкую остаточную кортикальную кость, что позволило спланировать консервативный хирургический подход.
Рис. 1. Ортопантомограмма до начала лечения.
Рис. 2. КЛКТ нижней челюсти.
Хирургическое иссечение проводили под общим наркозом, с помощью доступа через альвеолярный отросток (рис. 3 а-е), без удаления больших участков вестибулярной кортикальной кости, с использованием фиброскопа, подключенного к монитору (модель видео-рино-ларинго CCD 11101 VP диаметром 3.7 мм, Karl Storz, Швейцария) (рис. 4). Внутрикостная полость была визуализирована с целью инспекции периферических очагов поражения и уточнения положения 38-го моляра, что обеспечило более консервативное удаление кости и зуба. Затем через фиброскоп проводили окончательный кюретаж костного участка.
Рис. 3 а. Хирургический этап и измерение опухоли.
Рис. 3 б. Хирургический этап и измерение опухоли.
Рис. 3 в. Хирургический этап и измерение опухоли.
Рис. 3 г. Хирургический этап и измерение опухоли.
Рис. 3 д. Хирургический этап и измерение опухоли.
Рис. 3 е. Хирургический этап и измерение опухоли.
Рис. 4. Модель видео-рино-ларинго CCD 11101 VP, диаметром 3.7 мм, Karl Storz (Швейцария).
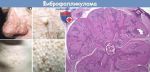
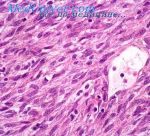
Макроскопический осмотр образца опухоли размерами 60х40х40 мм выявил неоднородную поверхность и фиброэластическую консистенцию (рис. 5). Затем пораженную ткань подвергли гистопатологическому исследованию, которое показало картину амелобластической фибромы: строма из низкодифференцированной мезенхимальной ткани, в которую погружен эпителиальный клеточный компонент, расположенный в виде нитей и включений (рис. 6). На периферических участках наблюдалась недифференцированная костная ткань со скудными эпителиальными клетками (рис. 7).
Рис. 5. Макроскопическое исследование опухоли.
Рис. 6. Гистологическое исследование (20х) показало характерную картину амелобластической фибромы.
Рис. 7. Гистологическое исследование периферических участков (10х), где наблюдалась недифференцированная ткань, аналогичная костной ткани, с небольшими включениями эпителиальных клеток.
Рис. 8. Контрольная ортопантомография через 6 месяцев.
В послеоперационном периоде клинических осложнений не выявлено. За пациентом наблюдали ежемесячно в течение 6 месяцев и никаких клинических или рентгенологических признаков рецидива не наблюдалось. Через 6 месяцев ортопантомография показала образование новой кости в левом дистальном отделе тела нижней челюсти.
Удаление дерматофибромы
Лечение новообразования подразумевает его хирургическое иссечение. Проводится оно радиоволной, лазером или с помощью скальпеля.
Процедура выполняется под местной анестезией. Удаление дерматофибромы хирургическим методом осуществляется в амбулаторных условиях без госпитализации пациента в стационар.
После обезболивания новообразование удаляется скальпелем, затем на рану накладываются швы и стерильная повязка. Период реабилитации составляет 10-14 дней. В это время рану следует тщательно обрабатывать антисептиками, чтобы исключить риск проникновения инфекции. Швы снимают спустя 7-10 суток после процедуры удаления.
После иссечения ткани отправляются в лабораторию для гистологического исследования.
Возможные осложнения
Возможные осложнения после хирургического удаления дерматофибромы:
- Содержание: Основы дерматоонкологии …
- Фиброфолликулома, триходискома и …
- Содержание: Основы дерматоонкологии …
- Статьи по дерматонкологии …
- Гигантоклеточная фибробластома …
- Содержание: Основы дерматоонкологии …
- инфицирование;
- развитие кровотечения;
- шрамы в месте иссечения образования.
Чтобы избежать развития каких-либо осложнений, доверяйте выполнение процедуры опытным специалистам.
Лечение в Клинике Подологии
Если вы хотите избавиться от дерматофибромы, обратитесь в специализированный медицинский центр. В Клинике Подологии в Москве вы оцените следующие преимущества:
- услуги предоставляют опытные квалифицированные хирурги с большим опытом работы;
- использование высокотехнологичного оборудования;
- внимательное отношение к каждому пациенту;
- комфортные условия в Клинике.
В Клинике Подологии используются безопасные и высокоэффективные методики, позволяющие полностью убрать новообразование и избежать формирования шрама. Доверяйте свое здоровье специалистам!