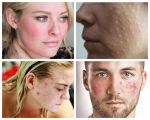
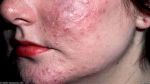
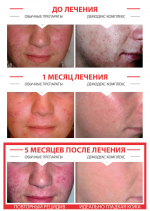
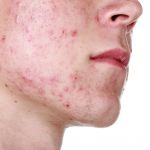
Такие проявления как раздражение и шелушение кожи головы, а также перхоть (мелкие белые частички на волосах и коже головы) и выпадение волос могут говорить о демодекозе головы. Он вызван клещами-железницами, которые видны только под микроскопом. В медицине они называются Demodex. Этот паразит может «жить» не только на коже головы, но и в железах и фолликулах. Там он множится и получает питание — нормальные выделения, а также отслоившийся старый эпидермальный слой.
Причины
Научные исследования последних лет показывают, что клещ-железница есть на голове у каждого взрослого и ребенка. И это не обязательно говорит о болезни. Но демодекоз развивается только при наличии соответствующих условий. Причина кроется в снижении местного иммунитета кожи. В таких случаях паразит внедряется глубже, чем он обычно находится.
Также имеет значение и физиология кожи, включая такие факторы:
- состав сальных выделений
- адекватность работы сальных желез
- сопутствующие патологии кожи головы
- состав сальных выделений
- гормональный фон
- Демодекоз у человека на лице: причины …
- Class Clinic
- Демодекоз: разновидности и причины …
- Подкожный клещ на лице: причины …
Внешние факторы, которые влияют на голову человека, также важны. Если девушки применяют некачественную или резко влияющую на волосы и кожу средства (бальзамы, краски и пр.), это может спровоцировать демодекоз. Внедрение клеща сопровождается его размножением и выделением личинок наружу. Трогая пальцами рук пораженную зону, вы рискуете распространить болезнь и на другие части тела.
Распространенные причины болезни:
- нарушение нормального соотношения гормонов в организме
- длительные курсы гормональных лекарств и антибактериальных препаратов
- некачественные косметические средства
- неправильно выстроенный рацион, в котором в основном сладкое и химическая пища с большим количеством ненатуральных компонентов и добавок
- употребление чая и кофе в большом количестве
- употребление в пищу больного количества соленой еды (в том числе снеков) и перца
- курение
- употребление алкоголя
- химическое воздействие на голову
Причины и симптомы
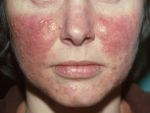
Гордеолум возникает вследствие бактериальной инфекции. В большинстве случаев это золотистый стафилококк – грамположительная бактерия, способная сохраняться на кожных покровах и слизистых.
Провоцируют появление ячменя на глазу разные факторы:
- переохлаждение организма, ослабленный иммунитет, авитаминоз;
- несоблюдение правил гигиены глаз и век;
- стрессовые состояния, отсутствие полноценного отдыха, здорового сна;
- инфекционные заболевания либо период восстановления после них;
- наличие других проблем с органами зрения – конъюнктивита, блефаритов;
- повышенный уровень липидов в крови.
Применение некачественной косметики или ношение контактных линз также могут стать провоцирующими нарушение факторами, но они не являются первопричиной патологического процесса.
Основная симптоматика патологии:
- зуд и жжение века, повышенная слезоточивость;
- ощущение инородного предмета под глазом;
- покраснение, вздутие, отвердение нижнего или верхнего века;
- боль при прикосновении к поврежденной области и при моргании;
- гной в виде головки желтоватого цвета на припухлости;
- иногда – воспаление ближайших лимфатических узлов, повышение температуры.
Самые распространенные причины пигментации
Врачи различают два вида возникновения проблемы — внешние и внутренние.
К внутренним относят:
-
Дефицит витаминов. Нехватка витамина В12 серьезно провоцирует потемнение кожных покровов. Он регулирует синтез пигмента, тем самым предотвращает возникновение новых пигментных пятен. Витамин А обесцвечивает темный оттенок. Витамин Е снижает риск повреждения кожи в результате интенсивного воздействия солнечных лучей.
-
Низкая скорость циркуляции крови. В случае застоя, кровь не имеет возможности целиком освободиться от токсинов и продуктов распада. Тем самым, они проявляются на коже в виде пигментных пятен.
-
Дисфункции желчного пузыря. Когда печень не обеспечивается необходимыми ферментами, образуется холестерин, следовательно, он засоряет сосуды и нарушается обмен липидов, что тоже может привести к появлению пигментации.
-
Зашлакованность кишечника. Неправильная работа этого органа мешает процессам обмена в организме, в результате чего появляются потемнения на коже.
-
Заболевания сердечно-сосудистой и нервной систем, особенно возрастной группы старше 40 лет.
-
Нарушение гормонального баланса в организме в процессе беременности и родов, в менопаузу, в подростковом периоде, в результате некоторых гинекологических заболеваний и проблем со щитовидной железой.
-
Заболевания почек. Появление желтовато-коричневых пигментных пятен часто свидетельствуют о проблемах с работой почек.
-
Стресс. Находясь в длительном периоде стресса, можно столкнуться с возникновением пигментации. В такой ситуации нужно привести в норму свое психологическое и эмоциональное состояние.
-
Заболевания кожи. Часто после воспалительных элементов на коже (например, прыщиков) остаются пигментные пятна.
- Демодекоз у человека. Быстрое лечение …
- Демодекоз у человека на лице: причины …
- Демодекоз. Причины, симптомы и лечение …
- Подкожный клещ на лице: причины …
К внешним относят:
-
Воздействие ультрафиолета – наиболее частая причина формирования пигментных пятен.
-
Использование средств с кислотами в период активного солнца, в том числе и химические пилинги.
-
Травматизация кожи в результате косметических и хирургических манипуляций (особенно свежие рубцы в летний период года) или бытовых повреждений.
Диагностика и лечение гипотиреоза у женщин
Специалисты отделения эндокринологии диагностируют заболевание на основании:
- Анализ крови на наличие тиреоидных гормонов и их концентрацию в сыворотке;
- лабораторное исследование крови на выявление тиреотропного гормона гипофиза с целью выявления природы гипотиреоза: низкие показатели ТТГ свидетельствуют о развитии вторичного гипотиреоза, а высокие значения указывают на развитие первичного гипотиреоза;
- сцинтиграфия, с помощью которой определяется способность щитовидки захватывать йод и вырабатывать собственные гормоны;
- определение концентрации антител к тиреопироксидазе (AT-TПO), а также к тиреоглобулину (AT-TГ); высокие значения показателей свидетельствуют об аутоиммунной природе заболевания;
- MPT головного мозга и рентгенография поможет исключить вероятность развития вторичного (гипофизарного) и третичного (гипоталамического) гипотиреоза;
- УЗИ щитовидки поможет выявить наличие или, наоборот, отсутствие опухолей или узлов, из-за которых может развиться гипотиреоз щитовидной железы.
В профилактических целях обследование рекомендуется пройти будущим мамам и женщинам, которые в ближайшее время планируют беременность. Дефицит тиреоидных гормонов может негативно отразиться на развитии нервной системы ребенка.
Функции щитовидной железы позволяет нормализовать заместительная терапия тиреоидными препаратами, которая, как правило, продолжается в течение всей жизни. Самочувствие пациентов значительно улучшается сразу же после начала терапии. Врачи для каждого пациента подбирают индивидуальную схему лечения. Дозы препаратов корректируются в ходе динамического наблюдения.
Способы удаления папиллом
Способ удаления должен согласовываться с врачом. Выбор зависит от локализации и вида папиллом. Используемые методы: 1. Радиоволновая коагуляция. 2. Лазерная коагуляция. 3. Электрокоагуляция. 4. Криодеструкция. 5. Химическое разрушение.
Радиоволновая коагуляция
При этом методе удаления используется радиоволновой нож, который убирает папиллому под воздействием высокочастотного излучения. Прибор имеет разные формы и размеры, позволяя удалять образования в труднодоступных местах. Процедура проходит довольно быстро под местной анестезией. Здоровая ткань почти не подвергается разрушению после удаления. Период восстановления не требуется, зато имеется ряд противопоказаний:
- Беременность.
- Сахарный диабет.
- Онкологическое заболевание.
- Острые воспалительные процессы.
Лазерная коагуляция
Данная методика используется не так давно, но уже успела зарекомендовать себя с положительных сторон. Она абсолютно безболезненна и не повреждает здоровые ткани кожи. Процедура проходит без наркоза несколько минут. Период реабилитации – около недели. Следует избегать попадания воды и прямых солнечных лучей. У данной методики есть ряд противопоказаний:
- Беременность.
- Сахарный диабет.
- Острые воспалительные заболевания.
- Нарушения эндокринной системы.
- Demodex Complex
- Estet-Portal
- Демодекоз у человека. Быстрое лечение …
- Демодекоз или подкожный клещ на лице …
Электрокоагуляция
Такой метод может применяться только для мелких папиллом. Используется прижигание. Разогретый электрод соприкасается с участками кожи и оставляет на них вместо папилломы точечный ожог. Процедура выполняется под местной анестезией. Реабилитационный процесс проходит в течение недели. За это время завершаются процессы заживления, отпадает корочка. Нужно беречь этот участок кожи от воды и света, а также обрабатывать специальными растворами.
Криодеструкция
Данная процедура имеет большую популярность. Жидким азотом и другими охлаждающими препаратами производят удаление папиллом. При процессе не используется анестезия. Процесс проходит безболезненно, но может быть небольшое жжение и покалывание. Когда операция закончена, пациент может чувствовать боль в течение первых суток.
Практически сразу после удаления происходит покраснение и небольшой отек. Через 24 часа наблюдается формирование наполненного жидкостью подкожного пузыря. Реабилитация проходит в течение недели. Рекомендовано избегать прямого солнечного света, высоких температур, обрабатывать поврежденное место специальными растворами. Примерно через неделю лопается пузырь. Заживление происходит в среднем за пару месяцев, а полностью след убирается в течение года.
Химическое разрушение
Оно происходит под воздействием щелочных препаратов, с помощью которых прижигаются новообразования. Процедура весьма болезненна и требует большой точности. Может приводить к формированию незаживающих рубцов. Устаревший метод, который практически не используется.