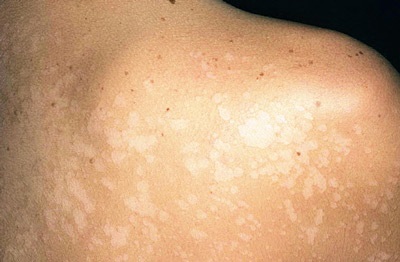
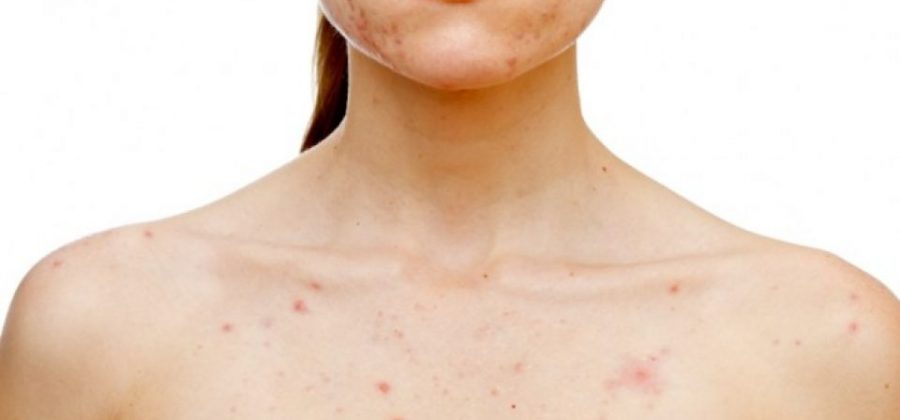
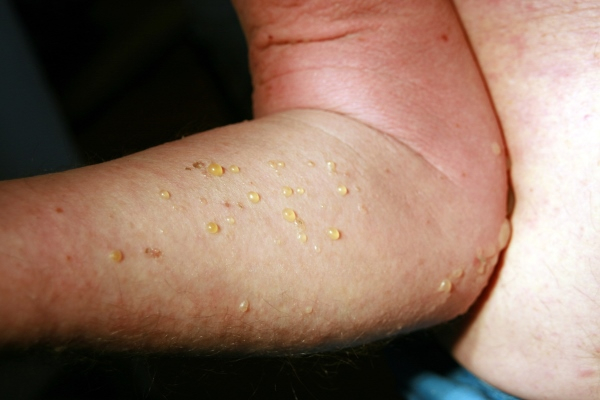
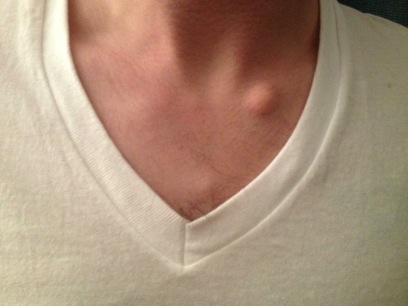
Есть люди, которые боятся лазерной эпиляции – причем, не столько самой процедуры, сколько возможных последствий. Наверняка все так или иначе слышали эти страшные истории от знакомых или даже знакомых знакомых – мол, после эпиляции все обгорело и отвалилось. С медицинской точки зрения этого произойти не может вовсе, но почему вообще возникают такие истории?
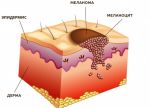
Когда появляются невусы?
Родинки появляются не только с возрастом, они могут быть и врожденными. Зачастую после родов на теле малыша замечают небольшие пигментированные участки. После этого возникновение невусов не происходит и начинается после того, как ребенку исполняется полгода. Развиваться новые родинки на теле могут годами, пока человеку не исполнится около 24-х лет. После этого возраста возникают невусы только в единичных случаях, а в преклонном возрасте и вовсе бледнеют, а некоторые полностью устраняются.
Медицинские работники утверждают, что к 80-летнему возрасту на теле у человека невозможно найти ни один невус, поскольку все они исчезают. Вместо них на кожных покровах наблюдаются возникающие в этом возрасте старческие пятнышки, обусловленные повышенной пигментацией. Чем старше человек, тем сильнее заметны пигментированные участки кожных покровов.
- Родинки: причины их появления и методы …
- Черная родинка на теле: возможные …
- Много родинок на теле что это значит и …
- Родинки: симптомы, причины, диагностика …
- Черная родинка на теле: возможные …
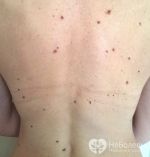
Много родинок на теле образуется в подростковом возрасте. Обусловлено это гормональной перестройкой организма.
В процессе жизни невусы иногда видоизменяются, они как образуются, так и пропадают. Если родинка стала увеличиваться в размере, на ней наблюдается шелушение и трещины, она зудит и чешется, важно не пускать на самотек это состояние и не ждать, пока оно само прекратится. Это иногда значит трансформацию родинки в меланому (рак кожи), посему в таком случае важно незамедлительно посетить доктора, что позволит избежать развития осложнений и последствий.
Почему осложнения маловероятны
Прежде всего, подчеркнем сразу: удалять волосяной покров в клинике и под контролем врача гораздо, гораздо безопаснее, чем дома и в ванной. Тело наше устроено не так просто, и изменить в нем что-то, даже такую, казалось бы, мелочь, как волосы – сложно. Так что после домашних процедур риск побочных эффектов всегда остается куда выше, но к этому мы вернемся чуть позже.
Еще один важный нюанс: врачи в профессиональной клинике – это совсем не то же самое, что косметологи в рядовом салоне красоты. Это люди, имеющие медицинское образование, прошедшие обучение по работе с лазерным аппаратом, разбирающиеся в особенностях организма человека, постоянно поддерживающие свою квалификацию и способные индивидуально провести процедуру с учетом всех возможных последствий. Вы можете уточнять у врача, какие применяются настройки лазерного аппарата, какая система охлаждения, какое используется обезболивающее средство. Дерматолог всегда объяснит вам, ответит на все ваши вопросы и учтет ваши особенности – тип вашей кожи или, например, пониженный болевой порог, при котором нужны специальные настройки. Дома или в обычном салоне красоты никакие особенности кожи с медицинской точки зрения, конечно, не учитываются.
Более того, сам лазер – это специализированный медицинский аппарат, разработанный для выполнения конкретных косметологических целей и задач: удаления волос без причинения вреда коже за счет того, что лазерный луч «видит» только определенный тип пигмента.
Как результат – побочные эффекты после лазерной эпиляции возможны только в двух случаях:
-
изначально, еще до проведения процедуры, не были выявлены противопоказания, в том числе и незначительные, но способные помешать эпиляции;
-
не соблюдались предписанные врачом правила ухода за кожей после эпиляции.
Что на самом деле может считаться побочным эффектом лазерной эпиляции, и как этого избежать?
Болячки как проявление себорейного дерматита
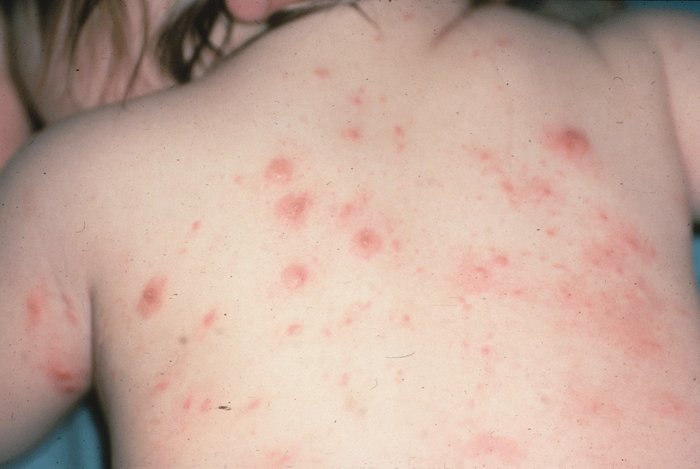
Болячки как проявление себорейного дерматита — самая частая причина высыпаний на коже головы. Связана данная проблема с гиперактивностью грибковой флоры на коже, Malassezia, которая в силу ряда причин (стресс, неправильный уход, гиповитаминоз..) начинает повреждать кожу головы продуктами жизнедеятельности. По сути, это дисбаланс микробиоты кожи головы, который происходит периодически в течение жизни под влиянием тех или иных триггерных факторов.
Болячки как следствие фолликулита на коже головы
В этом случае на скальпе образуются гнойнички, которые, как правило, достаточно болезненны при дотрагивании. Развивается такой вид заболевания 3-4 дня, после чего гнойничковые образования подсыхают и отторгаются от поверхности кожи в виде гнойных корочек, сочетаться может с зудом. Имеет инфекционную природу. Обычно фолликулит легко купируется при правильном уходе и применении антибактериальных лосьонов, шампуней. Однако у части людей развивается индивидуальная реакция, связанная с чрезмерным иммунным ответом и формированием тяжелых форм, таких как девальвирующий фолликулит, подрывающий (абсцедирующий фолликулит Гоффмана). Эти патологии характеризуются хроническим течением и приводят к формированию невозвратных форм потери волос.
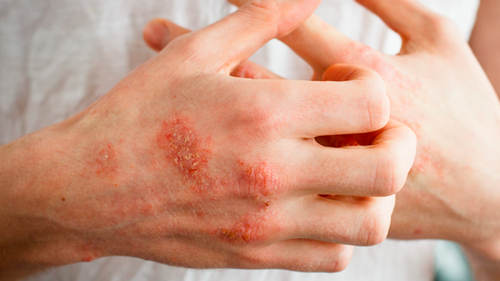
Болячки как следствие применения наружных препаратов
Ряд средств, наносимых на кожу головы, может провоцировать развитие аллергических реакций или контактного дерматита. Например, при длительном применении кортикостероидных препаратов происходит возникновение фолликулита волосистой части головы. Также применение очень распространённого стимулятора роста волос миноксидила (Регейн, рогейн) приводит к возникновению шелушения и других высыпаний на скальпе.
Болячки как следствие системных патологий
- На родинке появилась черная точка …
- Родинки. Общие сведения и …
- Почему появляются родинки: причины …
- Что такое невус (родинка) и причины их …
- Родинки. Общие сведения и …
Следует помнить о том, что ряд внутренних заболеваний, в первую очередь, эндокринных заболеваний, может проявляться высыпаниями на коже головы. Тяжелые нарушения обмена веществ при сахарном диабете —приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Нередко дерматологические симптомы выступают в качестве первых признаков сахарного диабета. Пациенты с сахарным диабетом склонны к развитию инфекционно-воспалительных заболеваний, особенно при некомпенсированном заболевании. На поверхности кожи этих пациентов выявляют в 2,5 раза больше микроорганизмов, чем у здоровых лиц, и при этом защитные свойства кожи снижены в среднем на 20%.
Болячки на кожи — лечение
Следует помнить о том, что вам, скорее всего, не обойтись без постановки диагноза и посещения врача-дерматолога, трихолога. В зависимости от причины, которая вызвала возникновение высыпаний, и подбирается терапия. Конечно, наиболее легко подвержены лечению проявления себорейного дерматита. Здесь будут полезны очищающие, противогрибковые, отшелушивающие и противовоспалительные средства. Их используют в форме шампуней, лосьонов и и пилингов кожи головы.
Более торпидные для лечения — проявления псориаза. Это заболевание с аутоиммунной предрасположенностью, и в лечении применяются обычно противовоспалительные средства, обладающие противозудными и иммуномодулирующими свойствами в виде лосьонов, кремов.
При возникновении болячек на фоне лечения алопеции, в первую очередь, лечение нужно отменить, ведь высыпания могут быть нежелательным явлением от препарата.
И обязательно обсудите со своим врачом, нет ли необходимости в исследовании крови для исключения эндокринных и других внутренних заболеваний.
Виды невусов и причины появления
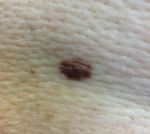
Невус – узелок с обычно гладкой поверхностью. Некоторые родинки имеют ороговевшую или бородавчатую поверхность. Внутри таких образований могут расти волоски.
Невусы образуются из пигментных клеток, находящихся между двумя слоями кожи: эпидермисом и дермой. Меланоциты вырабатывают пигмент (меланин) под воздействием ультрафиолетовых лучей. Этим объясняется возникновение загара после длительного нахождения на солнце. Невусы появляются при размножении меланоцитов в слоях кожи.
Родинки могут быть:
- Врожденными – закладываются еще во внутриутробный период.
- Приобретенными – возникают под воздействием провоцирующих факторов.
Причины появления родинок во внутриутробный период:
- Наследственную предрасположенность «склонность» к образованию родинок способна передаваться генетически.
- Нарушения нормального течения беременности – токсикоз, угрозу прерывания.
- Аллергические реакции матери.
- Токсическое воздействие.
- Наличие у беременной патологий мочевыделительной системы.
- Лучевое облучение матери.
- Злоупотребление женщиной спиртными напитками (не только во время, но и до беременности).
- Прием гормональных препаратов до зачатия.
К провоцирующим факторам, повышающим вероятность появления приобретенных родинок, относятся:
- Ультрафиолетовое излучение.
- Гормональные нарушения.
- Травмы участка кожи.
- Вирусные и бактериальные инфекции.
- Воздействие радиации или рентгеновских лучей.
Справка! Так как возникновению невусов способствует изменение гормонального фона, новые родинки часто появляются в период полового созревания, во время беременности и менопаузы.
Существует теория, согласно которой все невусы являются врожденными, однако при появлении ребенка на свет они невидимы и проявляются позднее, в течение жизни. Действительно, всего 4-10% детей рождаются с невусами. В 90% случаев это мелкие родинки (менее 4 мм). 8% невусов у новорожденных – средних размеров, а с гигантскими появляются на свет всего 2% детей. Активно появляться они начинают после 5 лет жизни. К 15-16 годам у большинства подростков есть невусы. С возрастом количество родинок уменьшается. После 80 лет примерно у половины людей невусы на теле исчезают совсем.
Родинки классифицируются по размеру (диаметру):
- Мелкие – до 1,5 мм.
- Средние – до 10 мм.
- Крупные – более 10 мм.
- Гигантские – полностью охватывают какую-то часть тела.
Склонность к перерождению в меланому имеют, как правило, средние и крупные родинки.
Также врожденные невусы подразделяются на виды в зависимости от расположения:
- Эпидермальные – меланоциты скапливаются в верхнем слое кожи, эпидермисе.
- Внутридермальные – находятся в глубоких слоях кожи.
- Пограничные – расположены между эпидермисом и дермой.
В меланому способны перерождаться не все невусы кожи. Поэтому их делят на:
- Меланомоопасные.
- Меланомонеопасные.
К меланомоопасным относят:
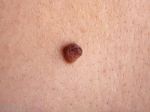
- Пограничный пигментный невус – плоский узелок с гладкой сухой поверхностью, без наличия в нем волосков. Чаще всего достигает 1 см в диаметре, однако его диаметр может колебаться от нескольких миллиметров до нескольких сантиметров. Пограничные невусы имеют разную окраску – от светло-коричневого до черного.
- Невус Ота – одно крупное пигментное пятно (или множественные, сливающиеся воедино) сине-черного цвета, обычно располагается на лице.
- Гигантский пигментный невус – относится к врожденным, растет вместе с ребенком и способен достигать в диаметре 10-40 см, имеет серую или черную окраску и неровную поверхность (может быть покрыт трещинами), в нем часто наблюдаются волоски.
- Невус Дюбрея – плоский, 2-6 см в диаметре, имеет неровные края и неравномерную серо-коричнево-синюю окраску и визуально напоминает географическую карту, поверхность может быть покрыта узелками и бляшками.
- Синий невус – новообразование с четкими границами, имеющее вид полусферы. Его диаметр редко превышает 1 см. Имеет голубую или синюю, иногда коричневую окраску. Поверхность мягкая, лишена волос.
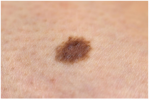
- Диспластический невус – имеет размытые неровные границы, неравномерную окраску (смесь светло- и темно-коричневых оттенков), поверхность покрыта пятнами или узелками, в диаметре обычно превышает 6 мм.
Справка! Прилагательное «меланомоопасный» не означает, что доброкачественное образование обязательно станет злокачественным. Это говорит лишь о том, что у вышеперечисленных родинок есть такая способность. Если у вас есть меланомоопасный невус на лице или теле, за ним необходимо пристально наблюдать и обращаться к врачу при малейших подозрениях на начало перерождения.
Меланомонеопасными являются такие невусы, как:
- Внутридермальный меланоцитарный – наиболее распространенный вид родинки, представляет собой небольшое мягкое округлое коричневое образование, способен возникнуть на любом участке тела.
- Папилломатозный – напоминает папиллому, имеет несимметричную форму, чуть возвышается над поверхностью кожного покрова, может менять размеры в течение жизни (увеличиваться или уменьшаться), располагается на теле, лице или волосистой части головы.
- Фиброэпителиальный – мягкое новообразование на ножке, достигает до 15 мм в диаметре, имеет телесную, коричневую, черную, розовую или фиолетовую окраску, внутри родинки растут волоски.
- Монгольское пятно – врожденное плоское образование, имеющее синеватую окраску, в диаметре может достигать нескольких сантиметров (иногда десятков сантиметров), чаще всего располагается на ягодицах или в области крестца, обычно проходит само собой к 5-13 годам.
Зависимость конкретного лимфатического узла от заболевания
|
Область локализации |
Зона дренирования |
Возможное заболевание |
|
На буграх затылочной кости |
Кожный покров задней части шеи и волосистой части головы |
|
|
В области сосцевидного отростка |
Среднее ухо, ушная раковина (справа или слева), височная часть скальпа |
|
|
В верхнем шейном треугольнике |
Ухо, кожа лица, слюнные железы, зев и ротовая полость, слизистые носа, миндалины и язык |
|
|
В нижнем шейном треугольнике |
Органы шеи, кожа грудной клетки и верхних конечностей, подмышечные и шейные лимфоузлы |
|
|
Надключичные слева |
Органы брюшины и грудина |
|
|
Надключичные справа |
Кожный покров верхней части грудины |
|
- Появление новых родинок — www.wday.ru
- Красная родинка на теле: причины …
- Появляются родинки на теле причины и …
- Родинки на лице и теле: когда следует …
- Что делать, если воспаляются родинки …
Причины появления невусов:
- наследственность;
- долгое пребывание под ультрафиолетовым излучением (солнце, солярий);
- травмирование родинок;
- радиация, рентгеновское излучение;
- укусы насекомых, попадание в организм вирусов, бактериальные инфекции;
- гормональные перестройки организма (в период полового созревания или во время беременности может появиться много новых родинок, при этом старые невусы могут становится больше и менять цвет, а могут и вовсе исчезнуть).
Диагностика пигментных пятен
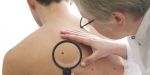
Диагностирует и определяет разновидность пигментации врач-дерматолог. Только он сможет определить причину возникновения пигментации. Сначала на консультации проводится осмотр кожных покровов лица и тела. Возможно, вам будут назначены следующие обследования для диагностики пигментации:
-
общий анализ крови;
-
общий анализ мочи;
-
биохимический анализ крови;
-
осмотр кожи при помощи лампы Вуда;
-
соскоб с кожи (при подозрении на грибковую инфекцию);
-
биопсия (для диагностики меланомы).
В ряде случаев при диагностике пигментации дерматолог направляет к другим узкоквалифицированным специалистам—эндокринологу, гинекологу, гастроэнтерологу.
- Так ли опасна травмированная родинка …
- О чем говорят красные родинки на теле …
- С чем связано появление новых родинок …
- Родинки. Общие сведения и …
- Родинки: как наблюдать, чего опасаться …
Серьезный повод для немедленного обращения к врачу:
-
быстрое увеличение пигментного пятна в размерах;
-
наличие кровоточивости;
-
изменение цвета пигментации;
-
отсутствие четких границ;
-
жжение и зуд.
По результатам обследования стает понятно – является ли пигментация поверхностной и с ней можно попробовать справиться самостоятельно, или пигмент залегает глубоко и тогда без серьезных воздействий (типа лазерных методик или даже хирургического воздействия) не обойтись.