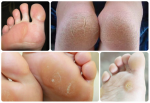
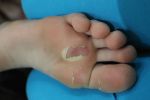
Мозоли, натоптыши и бородавки портят внешний вид и причиняют неудобства. Разбираемся, почему они возникают, чем отличаются, и что с ними делать.
Как предупредить
Для профилактики мозолей и натоптышей следует устранить источник натирания, а в случае с подошвенными бородавками — ухаживать за кожей и укреплять иммунитет. Наши эксперты рекомендуют:
- Натоптыши на Ступнях Лечение Быстрое
- Удаление мозолей и натоптышей на ногах …
- Как лечить натоптыши на подошве ног …
- Натоптыши на Ступнях Лечение Быстрое
- Носить удобную обувь подходящего размера. Комфортная высота каблука — от 0,5 до 4 см, он должен быть устойчивым, чтобы поддерживать продольный и поперечный свод стопы
- Выбирать и примерять новую пару лучше во второй половине дня: в это время наблюдается небольшой отек стоп
- Использовать силиконовые стельки и патчи, обрабатывать кожу в уязвимых местах стиком или карандашом от мозолей, чтобы уменьшить трение
- Первое время после покупки и ношения новой обуви надевать носки: это поможет предотвратить появление мозолей. Для защиты рук при физической работе и тренировках использовать тканевые перчатки
- Ухаживать за стопами. Для увлажнения кожи используются средства с низким процентом мочевины (5–10 %), а для устранения натоптышей — с высоким (30–50 %). После душа применять пемзу для удаления ороговевших наслоений
- Корректировать проблемы с осанкой у ортопеда, носить индивидуальные ортопедические стельки, чтобы нагрузка на стопы распределялась равномерно.
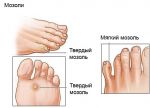
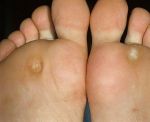
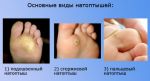
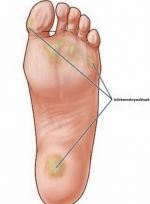
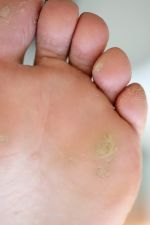
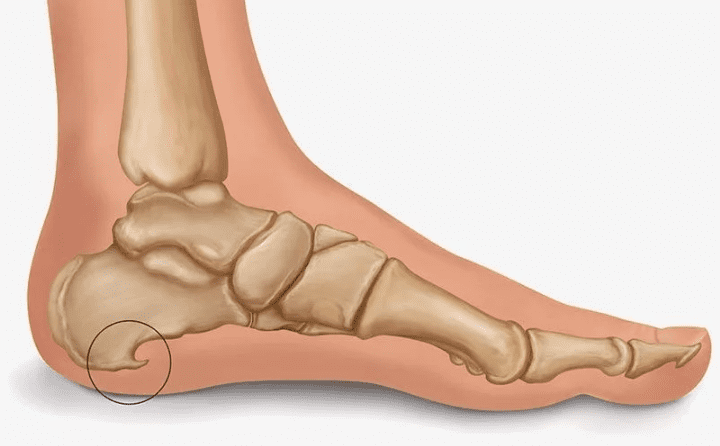
Виды сухой мозоли
Существует два вида сухой мозоли:
- Жесткая мозоль появляется чаще всего на пальцах рук и ног, то есть на такой коже, на которой отсутствует волосяной покров.
- Мягкая сухая мозоль возникает, как правило, между пальцами. Кожа, которая находится в центре мозоли, очень твёрдая, а кожа вокруг неё не поддаётся никаким видимым изменениям.
Местом расположения сухих мозолей являются пальцы ног, а также внешняя сторона мизинцев. Именно в этом состоит наибольшая трудность их лечения. Лечение также затрудняется, если мозоль застарелая. Если мозоль появилась у основания большого пальца стопы (его внутренней или внешней стороны), то она может доставлять большие неудобства и неприятные болевые ощущения при ходьбе.
Чем опасно такое осложнение?
Если пациент игнорирует трофические язвы на ногах и их лечение, тогда ему предстоит столкнуться с рядом негативных последствий:
- сильная боль,
- развитие дерматита вокруг пораженного участка кожи,
- инфицирование раны,
- перетекание заболевания в хроническую стадию, что грозит более частыми рецидивами и более длительной терапией, которая длится от полугода.
Лечение трофических язв нижних конечностей включает 2 аспекта: работу врача и уход пациента за ногами. Как правило, доктор прибегает к консервативному способу лечения, который в каждом случае индивидуальный:
- Удаление мозолей и натоптышей на ногах …
- Как лечить натоптыши на подошве ног …
- Натоптыши на Ступнях Лечение Быстрое
- www.wday.ru
- компрессионная терапия – для возвращения к норме венозного кровотока, что приводит к закрытию язв даже без хирургии:
- компрессионные бандажи из воздухопроницаемых бинтов и бинтов с окисью цинка,
- специальные компрессионные гольфы,
- промывание и накладывание повязок (сорбционных, интерактивных и т.д.),
- подбор препаратов против воспаления, инфекций, для ускорения заживления тканей.
Домашнее лечение трофических язв, помимо выполнения всех указаний врача, подразумевает:
- очищение раны и ее обработку растворами антисептиков,
- плановая перевязка, обозначенная лечащим врачом,
- уход за кожей вокруг язвы,
- снижение нагрузки на ноги,
- щадящие гигиенические процедуры.
Как образуется гигрома кисти?
Любой сустав, в том числе и лучезапястный, находится в капсуле, имеющей грубую соединительно-тканную структуру. Изнутри капсула выстлана синовиальной оболочкой, благодаря которой в суставе поддерживается определенное количество синовиальной (внутрисуставной) жидкости, которая обеспечивает «смазку» сустава, предотвращая износ.
В случае резкого повышения давления в суставе (например, при сильных нагрузках), синовиальная жидкость может вытолкнуть синовиальную оболочку через брешь в капсуле, образуя ту самую синовиальную кисту за пределами сустава. Брешь в капсуле очень маленькая и выпятившаяся гигрома на руке зажимается капсулой у своего устья, не давая синовиальной кисте «уйти» обратно в сустав. А поскольку в ней продолжается продуцироваться синовиальная жидкость, это способствует росту кисты.
Иногда гигрома на руке исчезает самостоятельно, что случается при прорыве содержимого кисты в полость сустава, но, как правило, через некоторое время она может появиться вновь.
Как правильно использовать кератолитики
В зависимости от формы выпуска (гель, пенка, лосьон) и действующего вещества, способы применения жидкого лезвия могут отличаться.
Но общие рекомендации следующие.
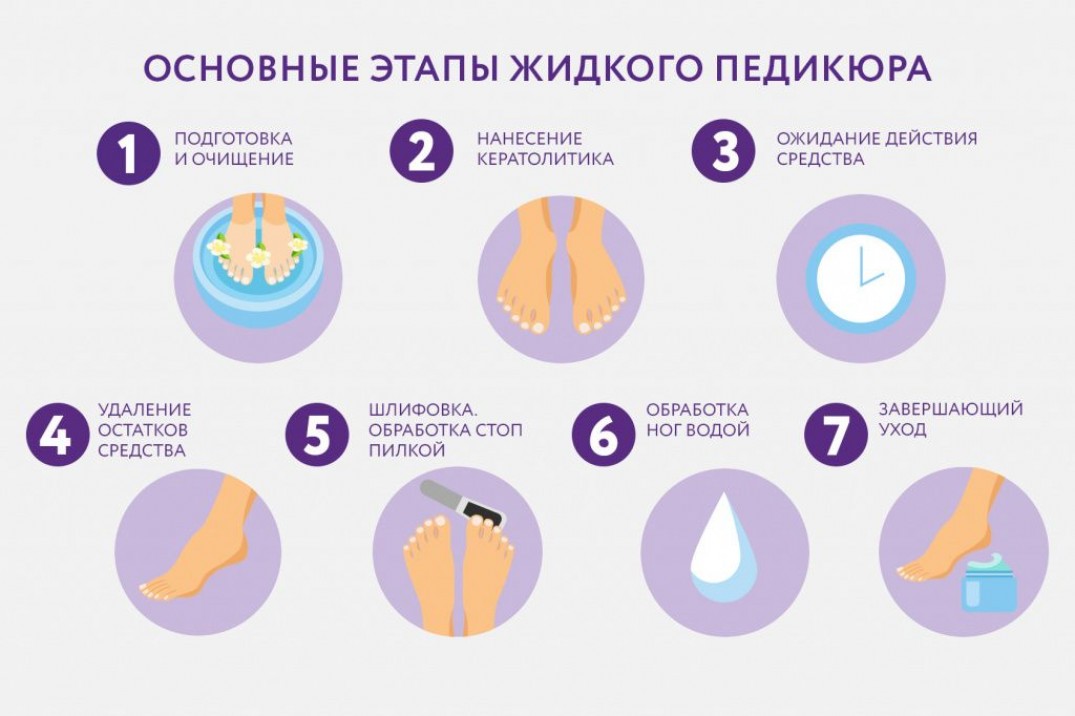
- Вымойте ноги, просушите и обработайте их дезинфицирующим средством.
- Нанесите на огрубевшие участки кожи размягчитель с помощью ватного диска или салфетки. При выраженном гиперкератозе для более активного действия оберните ноги пищевой пленкой.
- Выждите время, указанное производителем, и удалите размягченный слой эпидермиса, используя пилку. В зависимости от состояния кожи и используемого препарата время может быть увеличено.
- Обработайте размягченный участок водой, чтобы удалить излишки средства.
- Зашлифуйте стопы пилкой с самой мелкой абразивностью.
- Еще раз обработайте ноги водой.
- Нанесите на обработанную кожу ухаживающее средство. Для склонных к образованию трещин стоп подойдет регенерирующий крем с лавандой Medi Heal Cream. А для дополнительного увлажнения лучшим выбором станет крем с гиалуроновой кислотой Active Cream.
|
Жидкий педикюр следует выполнять в перчатках, чтобы избежать раздражения нежной кожи рук. Использовать кератолитики рекомендуется раз в 2 недели. После достижения нужного эффекта процедуру достаточно проводить раз в 1-2 месяца. |
Причины атеросклероза
Дело в том, что из-за систематических дополнительных нагрузок на стенках артерий могут образоваться микроповреждения. Поврежденные ткани опухают. Клетки, отвечающие на воспаление (например, лейкоциты), скапливаются вокруг повреждения, а жир и холестерин, которые плавают в крови, тоже к ним цепляются — формируется холестериновая бляшка. Избавиться от нее совсем неинвазивными способами уже невозможно. Стенки сосудов при этом грубеют и истончаются — это патологическое состояние называют атеросклерозом, который в свою очередь может привести к ишемической болезни и вызывает необходимость в «чистке сосудов».
Таким образом, важно не просто правильно питаться, но и поддерживать функциональное состояние сердечно-сосудистой системы.
- Как лечить натоптыши на подошве ног …
- Натоптыши на Ступнях Лечение Быстрое
- Как убрать натоптыши на ногах в …
- Натоптыши на Ступнях Лечение Быстрое
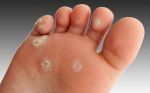
Клиническое лечение подошвенных бородавок
Врачебная помощь в этих случаях считается более действенной, чем домашняя терапия. Для разрушения новообразований применяют:
-
Криодеструкцию. На папилломы наносят замораживающий жидкий азот. Процедура практически безболезненна, проводится амбулаторно, длится несколько минут. Бородавки отмирают через 5–10 дней, на их месте образуются небольшие быстро заживающие струпья. Важно не допустить повторного инфицирования ранга.
-
Электрокоагуляции. Наросты выжигают высокочастотным электротоком. Метод подходит для неглубоких бородавок, проводится под местным обезболиванием. До полного заживления тканей после процедуры требуется носить стерильные повязки.
-
Радиоволновое лечение. Дороже предыдущих способов. В процессе врач удаляет пораженные участки миниатюрным аппаратом, нагревающим ткани. Радионож избавляет от папиллом сразу, убирая глубоко проросшие. При этом исключается кровотечение из ранок, попадание инфекций, редко возникают рецидивы.
-
Лазерное лечение. Дает наилучший эстетический результат, так как локальное облучение не оставляет глубоких рубцов, не травмирует здоровую кожу. Операция практически безопасная, не требует повторных сеансов и длительного восстановления. Единственный недостаток — относительная дороговизна.
Выбор метода удаления бородавок зависит от финансовых возможностей пациента, наличия технического оборудования в клинике. Перед операцией требуется пройти общее медицинское обследование.