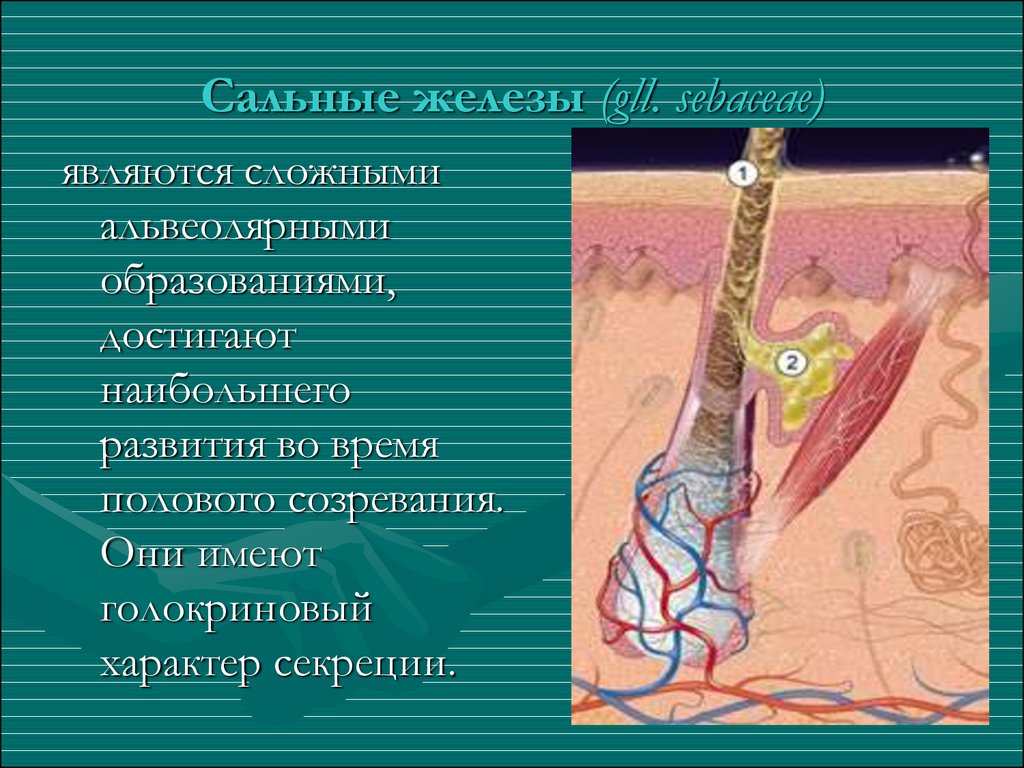
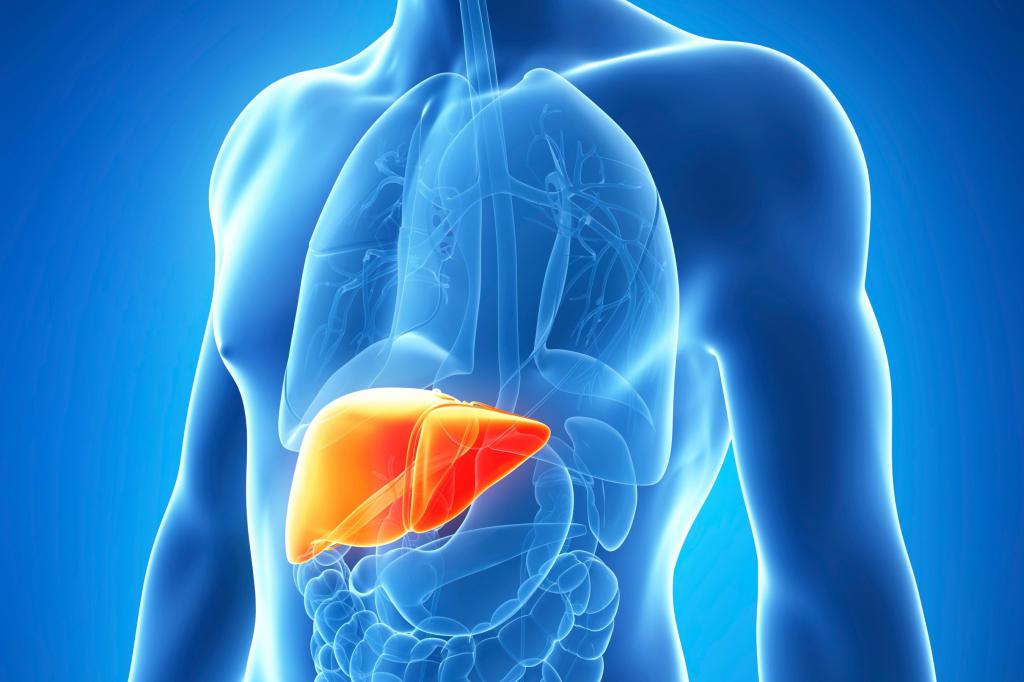
Некроз – это патологический процесс, выражающийся в местной гибели ткани в живом организме в результате какого-либо экзо- или эндогенного её повреждения.Некроз не только патологический процесс, но и необходимый компонент нормальной жизнедеятельности клеток и тканей в процессе физиологической регенерации. Такое патологическое состояние крайне опасно для человека, чревато самыми тяжелыми последствиями и требует лечения под наблюдением специалистов.
Что такое астенический синдром, астения?
Астенический синдром – это синдром, характеризующийся состоянием психической раздражительной слабости, быстрым истощением нервных процессов, неустойчивым настроением, нетерпеливостью, снижением работоспособности к длительным физическим нагрузкам и умственному напряжению, непереносимостью яркого света, громкого звука, резкого запаха, эмоциональной лабильностью, нарушениями сна. Термин «астенический синдром» происходит от греческого слова «astheneia», которое означает «слабость, бессилие». Астенический синдром имеет синонимы – это синдром хронической усталости (ХУС, СХУ), астения, астеническая реакция, астеническое состояние, астения нервной системы.
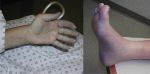
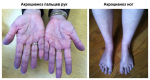
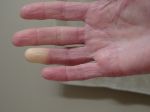
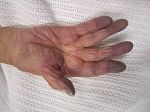
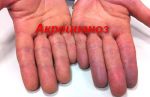
- Акроцианоз — причины, симптомы и лечение
- Акроцианоз: причины, признаки, симптомы …
- Акроцианоз: причины, признаки, симптомы …
- Акроцианоз — Википедия
Что известно о кожных симптомах коронавируса
Пока нет окончательных суммированных данных о дерматологических проявлениях COVID-19 со всего мира, но есть информация из Китая, Испании, Англии и США. В этих странах исследования проводились на базе национальных медицинских центров, в которых лечили пациентов с коронавирусом, — всего врачи описали более 350 случаев COVID-19 c кожной симптоматикой.
Первые исследования из центрального Китая говорили о том, что кожные заболевания у пациентов с COVID-19 встречаются редко. Среди первых 1099 человек, зараженных в Ухане, только у двоих пациентов наблюдались кожные симптомы (0,2%).
Первыми поражения кожи заметили у пациентов отделений интенсивной терапии, что не удивительно: к ним приковано более пристальное внимание врачей.
Сейчас появился специальный онлайн-реестр по дерматологии нового коронавируса, где все страны могут делиться зафиксированными случаями кожных проявлений COVID-19. Его основная цель — быстро и качественно собрать медицинские сведения, которые помогут в лечении заболевания.
Симптомы
Стремительное ухудшение зрения не характерно для такого заболевания, как ангиопатия сетчатки. Прогрессирование патологии может занять несколько лет. Однако это не означает, что ранняя диагностика не важна, потому что дистрофические изменения при длительно протекающей сосудистой аномалии всегда необратимы. Именно поэтому необходимо обращать внимание на ранние симптомы заболевания, которые проявляются задолго до снижения остроты зрения. Они могут отличаться в зависимости от причин сосудистой недостаточности сетчатки:
- на фоне диабетической патологии сосудов и других эндокринных заболеваний наблюдается слезотечение, жжение в глазах, точечные кровоизлияния в склеры;
- на фоне повышенного артериального давления ощущается пульсация в глазах, появляются головные боли и головокружение;
- на фоне тромбоза и воспаления сосудов пациентов беспокоит усиливающаяся головная боль, локализованная в глазнице или за ней, обильное кровоизлияние в глазное яблоко или желтые пятна на склерах, нередко повышается температура тела, появляется лихорадка;
- на фоне заболеваний опорно-двигательного аппарата ангиопатия сетчатки обоих глаз сопровождается постепенным сужением поля зрения, появлением туманной пелены перед глазами.
При сердечных заболеваниях видимых изменений в глазных яблоках нет, но при осмотре глазного дна врач может обнаружить многочисленные изменения:
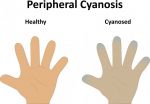
- Акроцианоз: что это, причины, симптомы …
- Акроцианоз: причины, признаки, симптомы …
- Акроцианоз причины — лечение и …
- Акроцианоз — что это такое? Причины …
- расширение просвета крупных вен сетчатки;
- усиление ветвистости глазных артерий;
- сужение просвета глазных капилляров;
- локальная или распространенная дистрофия сетчатки.
Дополнительными симптомами, свидетельствующими в пользу сердечно-сосудистого происхождения ангиопатии глазного дна, являются повышенная утомляемость, одышка при нагрузках, боли за грудиной и в конечностях, общая ломкость сосудов.
Виды некроза:
· Инфаркт – возникает в результате внезапного прекращения кровоснабжения в очаге ткани или органа
· Секвестр – омертвевший участок костной ткани располагается в секвестральной полости, отделяется от здоровой ткани по причине гнойного процесса
· Гангрена – омертвение кожи, слизистых поверхностей и мышц. Ее развитию предшествует некроз тканей.
· Пролежни – возникают у обездвиженных людей вследствие длительного сдавливания тканей. Это приводит к образованию гнойных язв.
Носовые полипы: диагностика
При осмотре ЛОР-врачом полости носа полипы могут быть определены визуально. Дополнительные методы, такие как компьютерная томография, предоставляют дополнительную информацию о степени патологического процесса.
Обследование у ЛОР-врача.
Сначала специалист спрашивает о жалобах пациента и предыдущих заболеваниях (аллергия, гайморит и др.). Такие симптомы, как проблемы с носовым дыханием, нарушение обоняния или частые синуситы, уже вызывают подозрения в отношении полипозного риносинусита.
Затем врач тщательно осматривает ЛОР органы. Большие носовые полипы, которые выступают в полость носа, могут быть уже видны невооруженным глазом. С помощью зеркал и носового эндоскопа врач часто обнаруживает полипы меньшего размера, расположенные более глубоко.
Лучевая диагностика.
Чтобы получить точность в диагнозе необходимо понимать степень распространения полипов параназальной области, для этой цели подходят методы визуализации, в частности компьютерная томография (КТ). Обычные рентгеновские снимки пазух считаются устаревшими. УЗИ и МРТ могут применяться в диагностике полипов носа только в редких случаях.
Диагностика
Перед лечением необходимо обязательно установить наличие новообразования и его вид. Это снизит риск неправильного диагноза, а как следствие и лечения. Например, у ребенка некоторые виды кератом могут быть приняты за гемангиомы или другие новообразования на коже.
Обследование кожи и кератом проводит дерматолог и при необходимости врач-онколог. Перед тем как начинать полную диагностику, врач визуально исследует образование. Таким образом, он определяет возможный вид образования, его размеры, локализацию и примерное количество.
Дополнительными средствами диагностики могут быть:
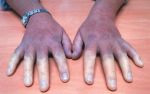
- Акроцианоз причины — лечение и …
- Муковисцидоз — Википедия
- Сосудистая патология кожи Кафедра …
- Акроцианоз причины — лечение и …
- Сравнительная диагностика проводится у людей пожилого возраста. Ее цель – обследовать не только саму кератому, но и другие новообразования на коже, сравнение кератомы и папиллом, бородавок и т. д.
- Осмотр кератомы с помощью специального прибора, увеличивающего размеры образования, – дерматоскоп.
При появлении большого количества кератом или их резкое увеличение в размерах, появляется риск возникновения злокачественной опухоли кожи. При такой возможности проводится гистология кератомы. Для этого иссекается часть образования, и клетки обследуются под микроскопом. Дополнительным способом диагностики является УЗИ образования и его биопсия.
Диагностика ХСН
Пациентам с ХСН нужно сдать общие анализы крови и мочи, биохимический анализ крови (почечные, печеночные пробы, уровень глюкозы, электролитный состав, липидограмму, белковые фракции).
Среди специфических лабораторных тестов пациентам с подозрением на ХСН проводят определение мозгового натрийуретического пептида (BNP). Это вещество считается маркером диагностики СН, поскольку выделяется в большей степени в случае перегрузки желудочков сердца. Особенно повышен уровень BNP у пациентов с систолической дисфункцией левого желудочка, а его концентрация увеличивается с повышением класса ХСН. По этому показателю можно определить тяжесть ХСН, прогнозировать течение заболевания, оценивать эффективность лечения.
Дополнительные методы диагностики (исследование уровня гормонов, УЗИ щитовидной железы, определение функции внешнего дыхания и др.) назначают в случае подозрения на патологии других органов и систем организма.
В некоторых случаях для определения ХСН достаточно только клинической оценки пациента: наличие хронической патологии сердечно-сосудистой системы с признаками недостаточности кровообращения считаются основанием для постановки диагноза. В начале заболевания изменения могут быть не настолько очевидны, поэтому врачи назначают ряд дополнительных методов исследования.
Критерии постановки диагноза ХСН включают в себя характерные жалобы пациента, клинические признаки и результаты дополнительных методов исследования.
Основной план диагностики пациентов с подозрением на ХСН включает в себя:
- ЭКГ;
- рентгенографию органов грудной клетки;
- УЗИ сердца — эхокардиографию;
- общие и специфические лабораторные тесты;
- дополнительные инструментальные методы исследования.
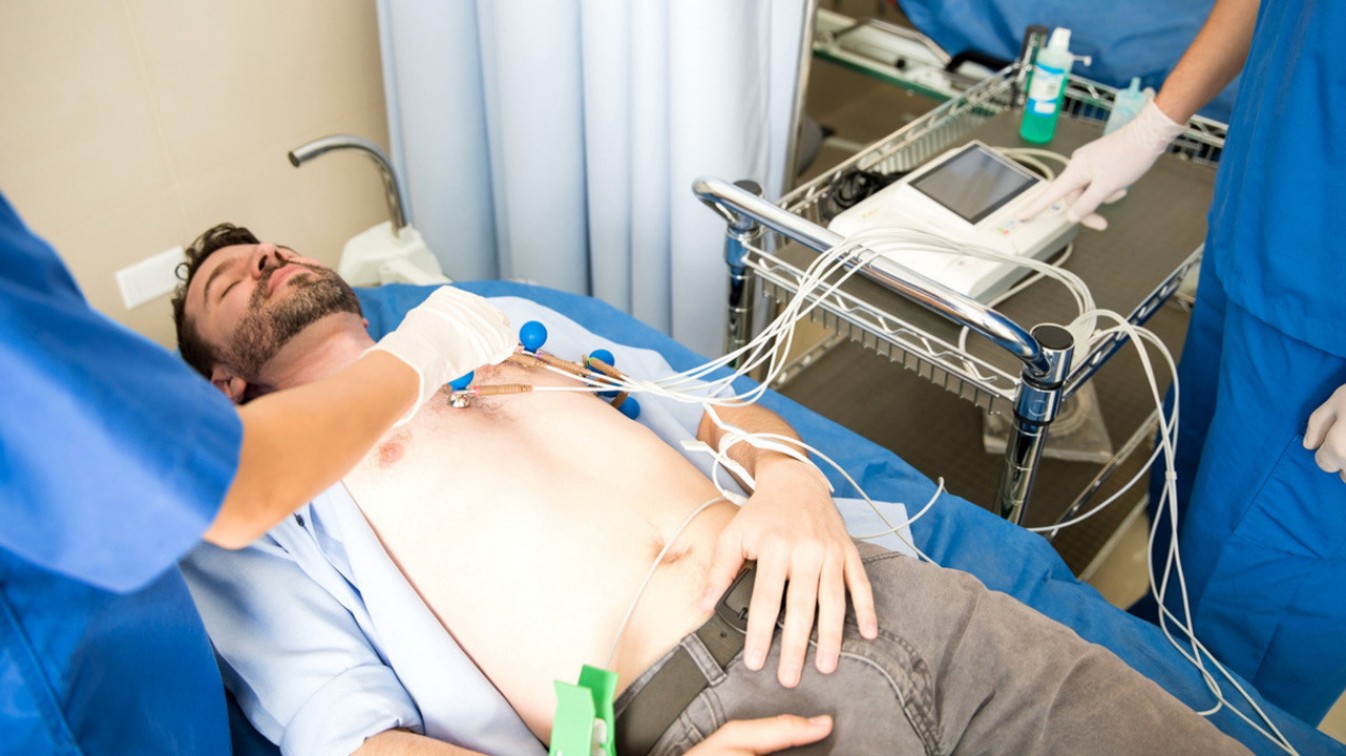
Электрокардиография (ЭКГ)
Электрокардиография — обязательный этап диагностики для всех пациентов с подозрением на сердечную патологию (рис. 3). Результаты ЭКГ не могут достоверно подтвердить ХСН, но существуют признаки, которые косвенно указывают на высокую вероятность формирования сердечной недостаточности. К ним относятся:
- тахикардия — учащенное сердцебиение;
- тахиаритмия — учащенное сердцебиение и неритмичная работа сердца;
- гипертрофия миокарда левого желудочка вследствие перегрузки камеры;
- изменения в связи с перенесенным ранее инфарктом;
- нарушения сердечной проводимости.
ЭКГ позволяет выявить причину ХСН и назначить соответствующее лечение патологии.
Рентгенография
На рентгенограмме органов грудной клетки особое внимание уделяют размерам сердца и состоянию легких.
Основные признаки ХСН на рентгеновских снимках:
- увеличение камер сердца — расширение его тени;
- жидкость в плевральной полости (между слоями ткани, которая окружает легкие);
- проявления венозного застоя в верхних отделах легких.
Рентгенография позволяет отличить сердечные болезни от патологий легких (пневмоний, ХОБЛ, онкологических заболеваний).
УЗИ сердца (Эхо-ЭКГ)
УЗИ сердца (Эхо-КГ) — метод исследования, который помогает оценить функцию сердца. Именно по результатам эхокардиографии устанавливают значение фракции выброса, определяют функцию клапанного аппарата, подвижность стенок камер сердца. Также на УЗИ можно обнаружить гидроперикард — патологическое скопление жидкости в перикардиальной полости, кальцификаты, опухоли и другие образования в сердце. Благодаря цветному исследованию (допплерографии) врач функциональной диагностики может оценить направление движения крови и выявить пороки сердца.
Дополнительные инструментальные методы исследования
Тесты с физической нагрузкой (велоэргометрия, тредмил-тест) помогают установить функциональный класс сердечной недостаточности.
В некоторых случаях пациентам с ХСН необходимо провести КТ-коронарографию — это исследование показано пациентам с подозрением на ИБС.
Редкие инструментальные методы диагностики при хронической сердечной недостаточности — это МРТ (магнитно-резонансная томография) и радиоизотопное сканирование, а также биопсия эндокарда. Необходимость проведения этих диагностических процедур определяет врач в индивидуальном порядке для каждого пациента с ХСН.