Современная медицина пока не может излечить заболевание (этиологическая или патогенетическая терапия), однако существующие методы консервативного и оперативного лечения позволяют значительно улучшить качество жизни больных и замедлить прогрессирование болезни[5].
Вестибулярная реабилитационная терапия
К счастью, большинство из нас ведет повседневную жизнь, не обращая внимания на сложность систем нашего тела, которые поддерживают нас в вертикальном и сбалансированном состоянии. Но это происходит только до тех пор, пока по какой-то причине не нарушится наша координация и баланс, напоминая нам , насколько жизненно важны простые повседневные задачи.
Вестибулярная реабилитационная терапия (ВРТ) состоит из комплекса упражнений, которые побуждают головной и спинной мозг восстанавливать нарушенное равновесие , возникающие из-за заболеваний или аномалий вестибулярного аппарата или поражений центральной нервной системы.
- Болезнь Паркинсона: симптомы, лечение …
- PDF) Стандарты диагностики и лечения …
- Болезнь Паркинсона, паркинсонизм …
- Болезнь Паркинсона: симптомы, лечение …
Это руководство поможет вам понять:
- анатомию вестибулярной системы
- зачем нужен ВРТ
- какие расстройства ВРТ обычно лечит
Болезнь Паркинсона как причина старческого головокружения – клиника, диагностика
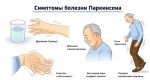
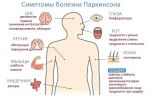
Ранняя диагностика болезни Паркинсона может быть весьма сложной. Односторонний тремор покоя, наиболее характерный признак заболевания, отсутствует на ранних стадиях более чем у половины пациентов и иногда на всем протяжении заболевания. Вместо этого больные могут жаловаться на неустойчивость, потерю ловкости, чувство скованности и боли в мышцах.
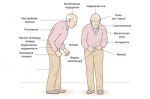
При обследовании можно найти гипокинезию: пациенту предлагают быстро выполнять попеременные движения руками либо встать со стула и повернуться на месте на 360°, что должно быть выполнено не больше чем за 6 движений (шагов). Одностороння гипокинезия в руке — еще один ранний признак, тогда как характерная медленная, с мелкими шагами, шаркающая походка, сопровождающаяся покачиванием, и постуральная неустойчивость развиваются позже.
Ригидность лучше всего заметна, когда пациент выполняет хватательные движения одной рукой, пока врач исследует тонус в противоположной руке. Улучшение симптомов после однократного приема 125 или 250 мг леводопы (после премедикации домперидоном для предотвращения тошноты) — еще один диагностический критерий болезни Паркинсона.
Другие синдромы (хуже поддающиеся лечению) паркинсонизма обычно диагностируют по наличию дополнительных симптомов. Например, замедление саккад и ранние падения типичны для прогрессирующего надъядерного паралича; вегетативные симптомы, такие как ортостатическая гипотензия и эректильная дисфункция, характерны для мультисистемной атрофии. Паркинсоноподобные симптомы в сочетании с деменцией и недержанием мочи возможны при нормотензивной гидроцефалии и энцефалопатии, вызванной поражением мелких артерий.

Современные противопаркинсонические препараты, такие как леводопа и агонисты дофамина, существенно уменьшают выраженность симптоматики (хотя на поздних стадиях их дозу приходится увеличивать), что подчеркивает важность своевременной постановки диагноза болезни Паркинсона.
– Читайте далее “Нормотензивная гидроцефалия как причина старческого головокружения – клиника, диагностика”
Оглавление темы “Старческое головокружение”:
- Влияние старения на равновесие. Головокружение на фоне нарушения равновесия у пожилых
- Лекарственное головокружение у пожилых. Препараты вызывающие головокружение
- Доброкачественное пароксизмальное позиционное головокружение (ДППГ) у пожилых: причины, диагностика
- Ортостатическое головокружение у пожилых: причины, диагностика
- Сосудистое головокружение у пожилых. Атеросклероз как причина старческого головокружения
- Полиневропатия как причина старческого головокружения – клиника, диагностика
- Миелопатия как причина старческого головокружения – клиника, диагностика
- Мозжечковые расстройства как причина старческого головокружения – клиника, диагностика
- Болезнь Паркинсона как причина старческого головокружения – клиника, диагностика
- Нормотензивная гидроцефалия как причина старческого головокружения – клиника, диагностика
Диагностика заболевания
“Если у Вас наблюдаются схожие симптомы, советуем записаться на прием к врачу. Также вы можете записаться по телефону: +7 (499) 214-00-00
Прежде, чем поставить диагноз «болезнь Паркинсона», невролог проводит осмотр и опрос пациента, внимательно рассматривая и оценивая все его жалобы. Для подтверждения диагноза используются следующие методы: компьютерная томография (мозг исследуется на наличие характерных изменений), транскраниальная сонография (ультразвуковая регистрация сигналов в мозгу), а также магнитно-резонансная томография и прочие методы.
Диагностика болезни Паркинсона
- ЭМГ (повышена активность мышц в «покое», ритмические групповые разряды потенциалов в виде залпов).
- Стойкий положительный эффект приема «Леводопы».
- ПЭТ.
Дифференциальный диагноз:
- Болезнь Паркинсона — Википедия
- Как лечат болезнь Паркинсона в Германии
- Лечение болезни Паркинсона …
- Болезнь Паркинсона и синдром …
- Синдром паркинсонизма (постэнцефалический, посттравматический, токсический, лекарственный, атеросклеротический, сосудистый).
- Сенильная дегенерация головного мозга.
- Оливопонтоцеребеллярная атрофия.
- Болезнь Крейтцфельдта-Якоба.
Диагностика
На первичном приеме врач клиники «Медицина 24/7» расспрашивает пациента (или его близких) о симптомах, времени их появления, динамике развития, а также о наличии заболеваний в семье. Это называется сбором персонального и семейного анамнеза.
После этого врач проводит внешний осмотр, обращая внимание на нарушения координации, движений, позы тела, использует несколько тестов, чтобы оценить степень ригидности, акинезии (например, тест на сжимание-разжимание кулака, др.).
При диагностике врач должен дифференцировать болезнь Паркинсона от многих неврологических расстройств по наличию инсультов, терапии нейролептиками, наличиям продолжительных ремиссий (болезнь Паркинсона развивается без ремиссий), черепно-мозговых травм, энцефалита в анамнезе и ряду других признаков.
После установления предварительного диагноза, при подозрении на болезнь Паркинсона врач направляет пациента на дополнительные обследования.
1. Реоэнцефалография.
Это метод исследования с помощью слабого высокочастотного электрического тока, который показывает характер кровообращения головного мозга.
2. Электроэнцефалография.

ЭЭГ помогает оценить общую и локальную функциональную активность головного мозга, выявить патологические очаги.
3. Компьютерная томография.
КТ головного мозга дает подробную картину кровообращения, состояния нервных тканей головного мозга, помогает обнаружить патологические участки, опухоли.
4. Магнитно-резонансная томография.
МРТ головного мозга выполняется посредством магнитного поля и, в отличие от КТ, не оказывает лучевой нагрузки на мозг. Поэтому этот вид обследования может проводиться многократно. МРТ помогает подробно исследовать состояние нервных тканей мозга, обнаружить участки повреждения нейронов.
Наряду с этими основными методами диагностики применяются лабораторные анализы, а при необходимости и другие высокотехнологичные, современные обследования, которые позволяют нее только уточнить диагноз, но и определить лучшую тактику лечения.
Диагностика и дифференциальный диагноз. Другие виды паркинсонизма
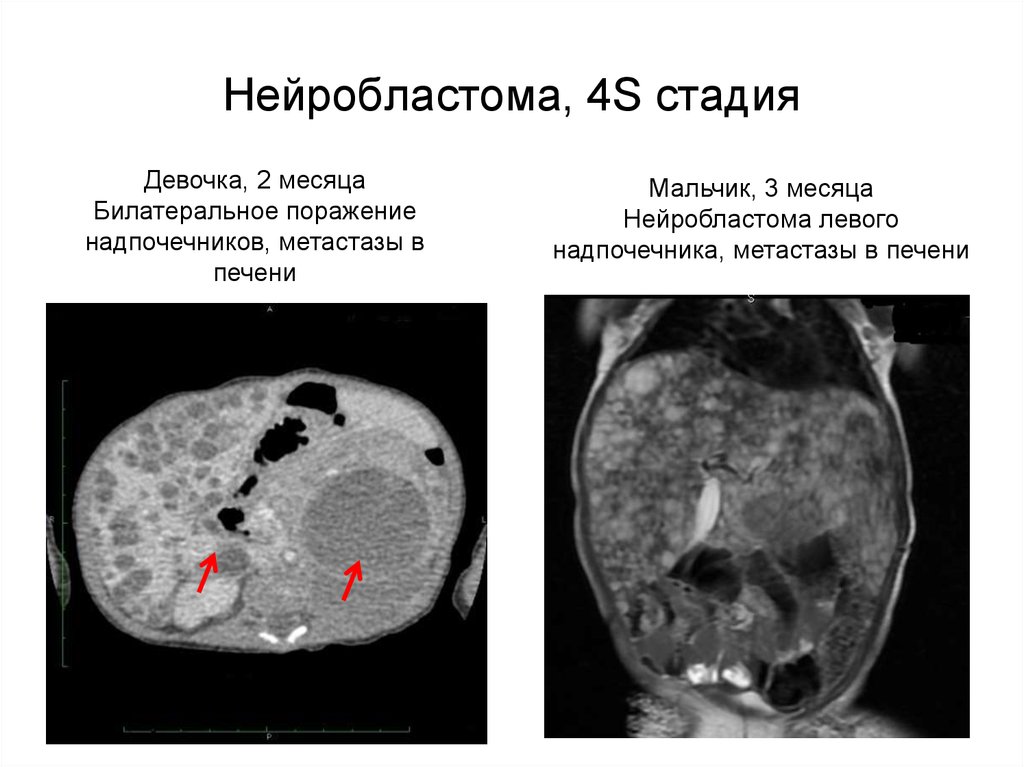
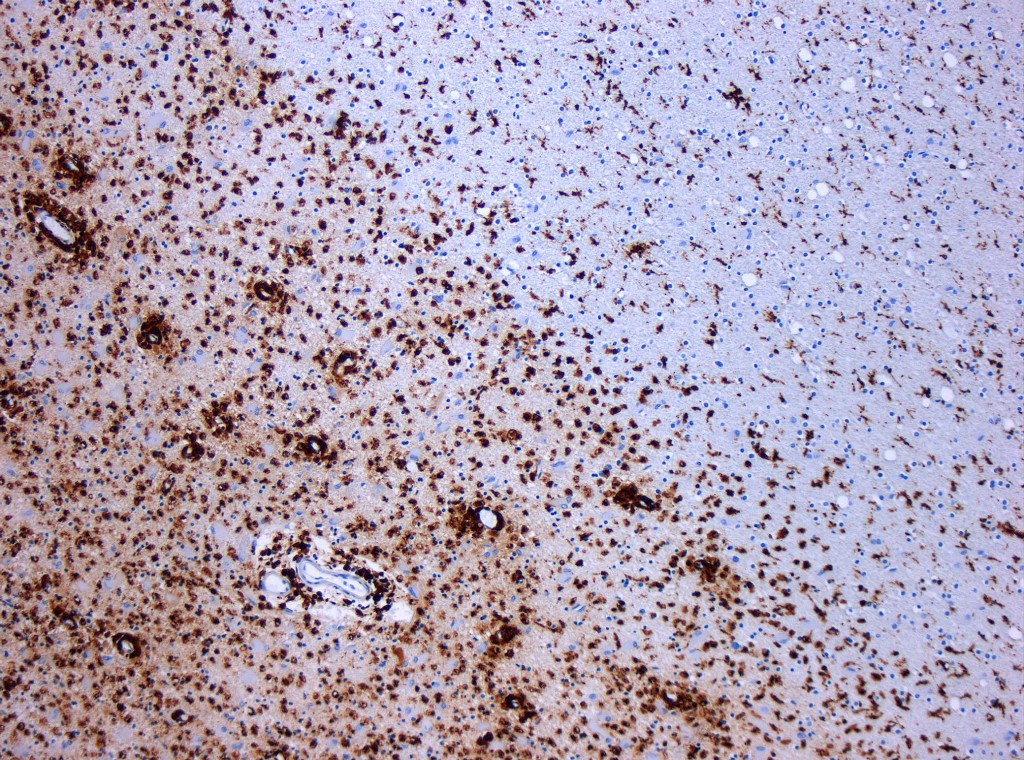
Томография мозга мужчины (56 лет) с диагнозом Паркинсона
Диагностика болезни Паркинсона в большинстве случаев не вызывает затруднений — достаточно наличия у пациента гипокинезии и одного из симптомов: тремора покоя, ригидности, постуральных нарушений в сочетании с положительным эффектом от приёма леводопы[35]. На начальных этапах заболевания, когда проявления заболевания не выражены либо выражены слабо, правильной диагностике может способствовать выявление постуральных рефлексов (рефлексов положения). К ним относится описанный выше феномен Вестфаля, а также феномен Фуа—Тевенара (либо феномен голени). Данные рефлексы возникают вследствие повышения пластического тонуса мышц. Феномен голени проявляется тем, что максимально согнутая в коленном суставе нога больного, который лежит на животе, опускается медленно и обычно разгибается не полностью[38].
Дифференциальный диагноз болезни Паркинсона с другими патологиями проходит в два этапа. Следует исключить состояния и процессы, при которых имеются схожие с паркинсонизмом симптомы. При наличии у больного паркинсонизма необходимо учитывать, что данный синдром характерен для ряда заболеваний.
Патогномоничные для паркинсонизма симптомы наблюдаются при следующих расстройствах[4]:
- психомоторная заторможенность — депрессия, кататонический ступор, истерия, гиперсомния
- мышечный гипертонус — нейромиотония, синдром «ригидного человека»
- апраксия ходьбы — нормотензивная гидроцефалия, опухоли мозга и др.
- тремор — поражение мозжечка
Паркинсонизм также может быть вызван целым рядом заболеваний. В большинстве случаев (~80 %) он вызван поражением нигростриарной системы вследствие болезни Паркинсона. При поражениях соответствующих отделов центральной нервной системы другой этиологии будут возникать токсический, лекарственный, постэнцефалитический, сосудистый, посттравматический и другие паркинсонизмы[4].
При многих заболеваниях развивается синдром паркинсонизма в сочетании с симптомами поражения других отделов центральной нервной системы. Для обозначения данной группы заболеваний используют термин «паркинсон-плюс»[4].
Классификация паркинсонизма и частота встречаемости его отдельных форм*[19]
| Тип | Форма | Частота, % |
|---|---|---|
| Первичный (идиопатический) паркинсонизм | Болезнь Паркинсона | 80,2 |
| Ювенильный паркинсонизм | * | |
| Вторичный паркинсонизм | Постэнцефалитический | 0,5 |
| Лекарственный | 3,9 | |
| Сосудистый | 2,1 | |
| Токсический | * | |
| Травматический | * | |
| Паркинсонизм, связанный с тиреоидными нарушениями, гипотиреоидизмом, гепатоцеребральной дегенерацией, опухолью мозга, гидроцефалией, сирингомезенцефалией | * | |
| Паркинсонический синдромпри мультисистемной дегенерации —«паркинсонизм-плюс» | Прогрессирующий супрануклеарный паралич (синдром Стила—Ричардсона) | 7,4 |
| Синдром Шая—Драйжера | 1,7 | |
| Стриато-нигральная дегенерация | 0,4 | |
| Комплекс паркинсонизм—деменция—боковой амиотрофический склероз | 0,2 | |
| Кортико-базальная дегенерация | 0,5 | |
| Болезнь диффузных телец Леви | 1,2 | |
| Болезнь Галлервордена—Шпатца | 0,3 | |
| Оливо-понто-церебральная дегенерация | * |
* Формы паркинсонизма, частота встречаемости которых не указана, диагностируют редко, и в сумме они составляют 2,2 %.
В соответствии с последними соглашениями Европейской ассоциации болезни Паркинсона[42] синдром паркинсонизма подразделяется на четыре группы:
- идиопатический паркинсонизм
- генетические формы паркинсонизма, семейный синдром паркинсонизма — наследственная форма, обозначается локализацией гена (например, PARK1)
- паркинсонизм в рамках других нейродегенеративных заболеваний (атипичные формы паркинсонизма, иногда называемые благодаря дополнительным симптомам «синдром паркинсонизм плюс»)
- симптоматические синдромы Паркинсона — например, как следствие некоторых медикаментов, амфетаминов, травм, опухолей, действия токсических веществ, эндокринно-метаболических нарушений, воспалительно-инфекционных заболеваний
Идиопатический и атипичный паркинсонизм могут в качестве проявлений нейродегенеративных заболеваний классифицироваться как синуклеинопатии (англ.)русск. (идиопатический паркинсонизм, мультисистемная атрофия, деменция с тельцами леви) или таупатии (прогрессирующий супрануклеарный парез взора, кортико-базальная деменция).
В 1992 году британский врач Хьюз предложил критерии диагностики болезни Паркинсона, позволяющие установить диагноз с точностью до 93 % (согласно данным аутопсий)[43]:
- Наличие гипокинезии и как минимум одного из следующих симптомов: ригидность, тремор покоя 4—6 Гц, постуральные нарушения.
- Асимметричный дебют заболевания (стадия гемипаркинсонизма).
- Прогрессирующее течение.
- Отсутствие в анамнезе возможных этиологических факторов вторичного паркинсонизма (приём нейролептиков, достоверно перенесённый энцефалит, острые нарушения мозгового кровообращения, повторные или тяжёлые черепно-мозговые травмы).
- Отсутствие следующих симптомов:
a) на всех стадиях заболевания
- отчётливой мозжечковой и/или пирамидной симптоматики
- надъядерного паралича взора
- окулогирных кризов
b) на ранних стадиях заболевания
- грубых постуральных расстройств
- грубой прогрессирующей вегетативной недостаточности
- грубой деменции
Эти критерии должны соблюдаться лишь при отборе больных для научных исследований. Для предварительного диагноза достаточно выполнение лишь первых двух пунктов[35].