В нашей клинике коронавируса НЕТ!
100% безопасность от COVID-19!
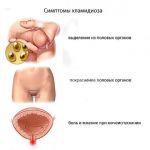
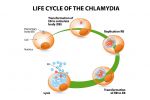
Чем опасен хламидиоз?
Хронический хламидиоз у женщин вызывает поражение эпителия маточных труб, матки, и часто становится причиной бесплодия. В результате размножения бактерий внутри клеток развивается трубная непроходимость, воспаление эндометрия, что или препятствует зачатию, или становится причиной трубной беременности. Если повреждения тканей ещё обратимы, то после удаления инфекции и восстановительных мероприятий возможность забеременеть и выносить ребёнка возвращается. Главное вовремя начать поиски причины также может осложниться воспалением суставов, когда инфекция выходит за пределы половых органов, а также синдром Фитц-Хью—Куртиса: это патология, которая проявляется болью в животе, гнойными выделениями из прямой кишки и хроническим у мужчин также чаще чем другие инфекции осложняется бесплодием. Этому может предшествовать воспаление оболочек полового пути передачи возможен также и контактный, то есть через предметы гигиены в семье. Поэтому дети также могут заразиться хламидиозом. При этом инфекция может локализоваться не только на половых органах, но и на слизистой рта, горла, вызывая хронические воспаления.
- Хламидиоз: симптомы, лечение …
- Хламидиоз — причины появления, симптомы …
- Хламидиоз: симптомы, лечение …
- Хламидиоз — Receptika Интернет аптека
- Хламидиоз: симптомы, диагностика и лечение
Причины цервицита
Воспаление может возникнуть из-за:
- ЗППП – гонореи, трихомониаза, хламидиоза и других инфекций;
- микроорганизмов, которые в норме есть на слизистой оболочке;
- механических травм при гинекологических операциях, родах, от применения маточного кольца, обработки йодом, димексидом, другими средствами;
- гормональных нарушений;
- лечения антибиотиками, курса химиотерапии;
- аллергии на латекс или вещества, которыми обработаны презервативы.
Цервицит может развиться на фоне имеющихся болезней женской мочеполовой системы – кольпита, эндометрита, цистита, эрозии и других.
Какие гормоны вырабатывает щитовидная железа
Поскольку на латыни щитовидная железа – thyreoidea, ее гормоны называются тиреоидными. Важнейшие гормоны ЩЖ:
- трийодтиронин (его обозначают как Т3) – содержит три атома йода;
- тетрайодтиронин или тироксин (Т4) – содержит четыре атома йода.
Уровень и правильность функций обоих этих гормонов зависят от количества йода в организме, поэтому чтобы здоровая щитовидная железа всегда имела нормальную «подпитку», очень важно употреблять йод в достаточном количестве. Суточная норма йода для взрослого человека – 150–200 мкг, а во время беременности – 250 мкг (если врач не назначил иное).
Гормон Т3 – активный, он постоянно находится «в работе». А вот Т4, тироксин, хранится в виде «запаса». Если у организма возникает необходимость в восполнении количества Т3 – тогда от Т4 отщепляется атом йода, и гормон Т4 становится гормоном Т3.
Выработку этих гормонов в щитовидке регулируют железы гипоталамус и гипофиз. В гипофизе вырабатывается ТТГ – тиреотропный гормон, под действием которого ЩЖ увеличивает производство Т3 и Т4.
- Хламидиоз — Википедия
- Хламидиоз — причины появления, симптомы …
- Chlamydia trachomatis ДНК: что это …
- Что такое хламидиоз и чем он опасен …
- Хламидиоз. Классификация. Причины …
Если организм испытывает дефицит Т3 и Т4, то поднимается уровень ТТГ – он стимулирует более активную работу щитовидки. Если же содержание Т3 и Т4 избыточно – ТТГ падает.
Что такое свободный Т3 и свободный Т4
Основная часть гормонов щитовидки находится в пассивном состоянии – они связаны с белками, в том числе с альбумином. А «работают» их свободные фракции, которые с белками не связаны. В результатах анализов эти свободные гормоны помечены буквой F (free, свободный) – FТ3 и FТ4.
Лабораторный анализ на свободные фракции гормонов ЩЖ обычно более информативен, чем на общее их количество, а иногда (например, у беременных) – единственно надежен.
ВАЖНО! Существуют препараты, при постоянном приеме которых могут искажаться результаты анализов на уровень гормонов щитовидной железы. Среди них – как «безобидные» БАДы (например, биотин – витамин В7), так и более «тяжелые» лекарства – преднизолон, фенобарбитал, карбамазепин, препараты лития, тамоксифен и др. Если вы принимаете на постоянной основе любые медикаменты – обязательно сообщите об этом врачу перед сдачей анализов.
Классификация препаратов
- Антибактериальные (фторхинолоны, производные фосфоновой кислоты, производные пенициллина, цефалоспориновый ряд). Антибиотики уничтожают бактерии, которые являются причиной развития болезни. При острой форме заболевания назначаются антибактериальные препараты широкого спектра действия.
- Уроантисептики. Обладают антибактериальной, противогрибковой, противопротозойной и противовирусной эффективностью. Патогенные микроорганизмы практически не вырабатывают устойчивость к лекарственным средствам данной группы.
- Противогрибковые. Назначаются при цистах грибкового происхождения и широко используются для предотвращения присоединения грибковой инфекции.
- Противовирусные. Необходимы для лечения заболевания вирусного происхождения. Назначаются только после постановки диагноза.
- Спазмолитические. Расслабляют гладкую мускулатуру, что способствует облегчению боли и устранению застоев инфицированной мочи.
- Обезболивающие и противовоспалительные. Предназначены для устранения воспалительного процесса и облегчения симптоматики. Способствуют облегчению мочеиспускания, опорожняя мочевой пузырь полностью.
Типичные симптомы мочекаменной болезни у мужчин и женщин
Признаки мочекаменной болезни у мужчин и женщин схожи. Отличается только локализация боли. Мужчины часто жалуются на боли в половом члене, а у женщин боль иррадирует в половые губы.
Самый характерный признак МКБ — почечная колика, то есть острая боль в области поясницы. При этом изменение положения тела никак не сказывается на интенсивности болевых ощущений.
Типичен для мочекаменной болезни и симптом Пастернацкого, когда при поколачивании области почек в проекции печени возникает боль, а в моче увеличивается количество эритроцитов.
- Хламидиоз — Женские болезни — 11-я …
- Современное обоснование выбора метода …
- Хламидиоз. Причины, симптомы …
- Хламидиоз при беременности — лечение …
- Хламидиоз: симптомы, лечение, признаки
Вот еще симптомы, которые могут говорить о наличии МКБ:
- боль и рези при мочеиспускании;
- желание опорожнить мочевой пузырь возникает часто, при этом моча выделяется в ограниченном количестве;
- изменение цвета мочи, примесь крови;
- общая интоксикация, которая становится следствием воспаления и недостаточного оттока мочи — рвота, тошнота, головная боль, слабость, повышенная температура тела.
Особенности диагностики
Диагностика острого и хронического сиалоаденита начинается с осмотра полости рта. Врач отметит увеличение слюнных желез, определит характер выделений. При подозрении на абсцесс может потребоваться УЗИ. Лабораторные исследования помогут оценить общее состояние, тяжесть воспалительного процесса и верно подобрать лечение. При наличии гнойных выделений врач назначит бактериологический посев, чтобы определить флору и возбудитель заболевания и правильно подобрать антибактериальную терапию.
Иногда могут потребоваться такие методы диагностики, как:
- КТ черепной коробки;
- биопсия слизистой;
- ПЦР-исследования;
- Рентгенография, МРТ слюнных желез и пр.
Это позволит уточнить природу заболевания, исключить возможные тяжелые патологии и осложнения.
Профилактика
Меры, принимаемые для предотвращения заражения хламидиозом, не отличаются от тех, что рекомендуются для профилактики других ЗППП:
- откажитесь от беспорядочных половых связей;
- используйте презерватив при половом акте;
- регулярно посещайте гинеколога;
- при планировании беременности сдайте вместе с партнером анализ на хламидиоз.
- Хламидиоз. Причины, симптомы …
- Хламидиоз — симптомы, признаки …
- Хламидиоз: симптомы, диагностика и лечение.
- Хламидии у мужчин: симптомы и первые …
- Хламидиоз. Классификация. Причины …
Врачи клиники Dr. AkNer в Москве помогут выявить проблему и справиться с ней, используя безопасные методы терапии. Свяжитесь с медицинским регистратором, позвонив по телефонам 8 (495) 098-03-03, 8 (926) 497-44-44, и запишитесь на консультацию к профильному доктору.
К какому врачу обращаться при дисбиозе влагалища?
Дисбактериоз может быть как самостоятельным заболеванием, так и сопутствовать нарушениям в разных системах – мочевыделительной, эндокринной, а также ЖКТ.
Если вы испытываете один или несколько симптомов из перечисленных, обязательно пройдите осмотр у гинеколога!
Исследование мазка на флору, бактериального посева поможет определить соотношение всех компонентов флоры и поставить диагноз. В зависимости от этой картины врач гинеколог может направить пациентку на консультацию к венерологу, гастроэнтерологу, гинекологу-эндокринологу.
Посетить всех этих врачей вы можете в нашем центре. Обследование строго конфиденциально!
Лечение в нашей клинике
После тщательной диагностики и оценки результатов анализов лечащий врач назначает пациентке лекарственную терапию. Лечение практически всех заболевания репродуктивной системы в своей основе имеют медикаментозную терапию, и только в самых тяжелых случаях или острых формах, требующих незамедлительного хирургического вмешательства, делается операция.
Лекарственная терапия при заболеваниях репродуктивной системы у женщин включает в себя назначение различных фармацевтических препаратов. Они могут быть в виде таблеток, капсул, мазей, гелей или инъекций. Какие именно препараты будут назначены — решает врач, исходя из характера и сложности заболевания.
В случае инфекции мочевыводящих путей или воспалительного процесса обычно назначают НПВС (нестероидные противовоспалительные средства): диклофенак, ибупрофен, индометацин. Эти препараты могут также выступить в роли обезболивающих и жаропонижающих средств.
Если у женщины выявлены инфекционные заболевания половых путей, то обычно назначают антибиотики, противовирусные, противогрибковые и антисептические препараты. Это могут быть: цефалексин, цефазолин, нистатин, клотримазол. метронидазол и др. При инфекционных заболеваниях репродуктивной системы также назначает курс иммуномодуляторов для укрепления иммунной системы, чтобы усилить ее сопротивление патогенным микробам.
- Хламидиоз — симптомы, лечение, причины …
- Хламидиоз: симптомы у женщин, как и чем …
- Хламидиоз — лечение и симптомы …
- СОВРЕМЕННЫЙ ПОДХОД АКУШЕРОВ …
- ᐈ Хламидиоз: симптомы и лечение 【Киев】
Лекарственная терапия при лечении гормонозависимых гинекологических заболеваний включает в себя назначение гормональных препаратов. Эти препараты содержат в себе синтетические гормоны, и являются прекрасным средством как для лечения различных патологий, так и для снятия воспалительных процессов или же для предупреждения нежелательной беременности. Обычно назначают: норколут, утрожестан, дивин, климен и пр. Но у гормональных препаратов есть ряд побочных эффектов и противопоказаний, так что определять, какое именно лекарство выписать, должен только врач.
Как дополнительные меры для усиления эффекта от лекарственной терапии часто назначается физиотерапия и некоторые виды аппаратного лечения. Так при эрозии шейки матки женщине могут сделать лазерную, радиоволновую или же химическую деструкцию. А в случае неэффективности медикаментозного лечения применяется хирургическое вмешательство, которое в большинстве своем проводится лапароскопически, т.е. менее инвазивно и травматично, чем полостные операции.
Все эти виды лечения заболеваний женской репродуктивной системы Вы можете получить в клинике “МОСМЕД”. Цель нашей клиники — помочь каждой пациентке с ее проблемой. И этим мы с успехом занимаемся на протяжении многих лет. К Вашим услугам — высококвалифицированные специалисты, светлые, просторные кабинеты, внимательное и доброжелательное отношение, уютная и комфортная обстановка.
Прием врача акушера-гинеколога первичный: 2200 Р. Записаться Он-лайн Cкидка 5% при записи с сайта
Заболеваемость (на человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 0 | 0 | 308 | 456 | 456 | 211 | 65 | 0 | 0 | 383 | 510 | 510 | 330 | 181 |
Что нужно пройти при подозрении на хламидиоз
- 1. Общий мазок
- 2. ПЦР-диагностика инфекций
- Общий мазок
Лептотрикс — анаэробные грамотрицательные бактерии — встречаются при таких смешанных половых инфекциях, как трихомониаз и хламидиоз.
- ПЦР-диагностика инфекций
Положительный результат ПЦР-диагностики на наличие возбудителя хламидиоза с большой степенью точности указывает на наличие этой инфекции.
Признаки и симптомы хламидиоза
Какие признаки и симптомы хламидиоза? Чаще всего при хламидиозе отмечается малосимптомное течение. Бывает острый и хронический хламидиоз. Острый, подострый, хронический, персистентный хламидиоз. При остром процессе могут быть слизистые или слизисто-гнойные выделения из уретры или влагалища. Частые позывы на мочеиспускание. При хроническом течении симптомы и признаки вялые. Но слизисто-гнойные выделения чаще есть. Если течение хламидиоза скрытое, то его можно выявить только при специальном обследовании.
- Хламидиоз – симптомы и последствия …
- Симптомы, лечение хламидиоза.
- Klikmed: Хламидиоз, симптомы и лечение …
- Хламидиоз. Классификация. Причины …
- Хламидиоз — лечение и симптомы …
Лечение простатита
№1 – «Простамол Уно» (Berlin-Chemie, Германия).
Простамол Уно капсулы 320 мг 90 шт.
Производитель: Berlin-Chemie/A. Menarini [Берлин-Хеми/А. Менарини], Германия
№2 – «Галавит» (Сэлвим ООО, Россия).
Галавит суппозитории ректальные 100 мг 10 шт.
Производитель: Сэлвим ООО, Россия
№3 – «Витапрост» (Stada Arzneimittel AG, Россия).
таблетокректальных суппозиториевВитапрост суппозитории ректальные 50 мг 10 шт.
Производитель: Stada Arzneimittel AG [Штада Арцнаймиттель], Россия
№4 – «Простатилен» (Цитомед МБНПК, Россия).
суппозиториеввнутримышечных инъекцийПростатилен суппозитории ректальные 50 мг 5 шт.
Производитель: Цитомед МБНПК, Россия
№5 – «Фурадонин» (Olainfarm, Латвия).
Фурадонин таблетки 100 мг 20 шт.
Производитель: Olainfarm [Олайнфарм], Латвия
№6 – «Ципрофлоксацин» (Озон ООО, Россия).
Ципрофлоксацин таблетки покрытые пленочной оболочкой 500 мг 10 шт.
Производитель: Озон ООО, Россия
№7 – «Вобэнзим» (Мукос Эмульсионс, Германия).
Вобэнзим таблетки покрытые кишечнорастворимой оболочкой 200 шт.
Производитель: Мукос Эмульсионс, Германия
№8 – «Простанорм» (ФармВилар, Россия).
Простанорм таблетки покрытые оболочкой 200 мг 30 шт.
Производитель: ФармВилар, Россия
№9 – «Полиоксидоний» (Петровакс Фарм, Россия).
Полиоксидоний лиофилизат для приготовления раствора для инъекций и местного применения 6 мг флакон 5 шт.
Производитель: Петровакс Фарм, Россия
№10 – «Панцеф» (Alkaloid, Македония).
Панцеф таблетки покрытые пленочной оболочкой 400 мг 10 шт.
Производитель: Alkaloid [Алколоид], Македония
№11 – «Вильпрафен» (Famar Lion, Франция).
гранул для приготовления суспензиитаблетокВильпрафен гранулы для приготовления суспензии для приема внутрь 500 мг/5 мл флакон 20 г
Производитель: Famar Lion [Фамар Лион], Франция
№12 – «Юнидокс» (Монтефармако, Италия).
Вильпрафен таблетки покрытые пленочной оболочкой 500 мг 10 шт.
Производитель: Монтефармако, Италия