Информация на сайте носит рекомендательный характер. Посоветуйтесь с вашим лечащим врачом!
Почему чешутся веки
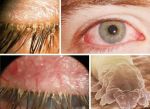
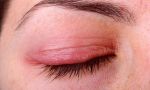
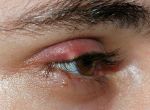
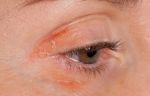
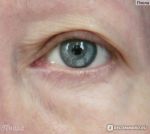
Основные проявления демодекоза век — это зуд, шелушение, отечность и тяжесть век, скудное вязкое пенистое отделяемое. Слой слезной пленки уменьшается, в результате из-за нарушенной работы сальных желез она быстро испаряется, что ведет к развитию сопутствующего синдрома сухого глаза. Тебя должны насторожить часто повторяющиеся ячмени или халязионы. Нередко процесс переходит в хроническую форму.
Хронический демодекоз — это периоды воспалений и ремиссий. Заражение происходит через нательное и постельное белье, домашних животных, косметику. Иногда достаточно один раз попользоваться чужой тушью, чтобы появились симптомы болезни (так бывает, когда хозяйка туши — носитель инфекции).
- Демодекоз глаз: симптомы и лечение …
- Демодекоз век у человека: лечение …
- Демодекоз век у человека: лечение …
- Демодекоз на лице, веках — лечение в …
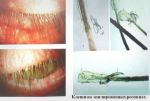
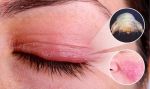
Диагностика заболевания проста и не занимает много времени, зачастую проводится в присутствии пациента окулистом или в лаборатории, например, в кожно-венерологическом диспансере. Свежеудаленные ресницы (это совсем не больно!) — по четыре-шесть с каждого глаза — рассматривают под микроскопом. Нет единого канона, какое количество выявленных клещей считать нормой. Многие врачи склонны думать, что если есть видимые проявления заболевания на веках, то его нужно лечить, если острые проявления отсутствуют — терапия не предусмотрена: возможно, это вполне «безобидное» носительство, которое встречается в 80 % случаев.
Причины демодекоза
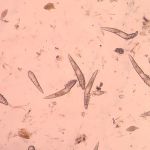
Причиной демодекоза век является заражение клещами Demodex folliculorum, которые паразитируют в волосяных фолликулах, сальных железах и протоках, выходящих на поверхность кожных покровов. Дерматологи утверждают, что эти виды клещей паразитируют практически у 100 % людей. Таким образом, клещи являются представителями кожной микрофлоры. Их количество изменяется с возрастом.
Заражение демодекозом век происходит двумя путями:
- непосредственно от человека, который является носителем заболевания;
- через постельное либо нательное белье, бывшее в употреблении больного.
Известно несколько внешних факторов, способствующих развитию заболевания, среди наиболее распространенных можно выделить следующие:
- перенесенное хирургическое офтальмологическое вмешательство;
- частое пребывание в помещении или на территории с загрязненным воздухом, который содержит большое количество частиц пыли;
- длительное проживание на территории с высокой атмосферной температурой и повышенным коэффициентом влажности;
- злоупотребление вредными привычками и частое употребление алкогольных напитков.
Кроме этого специалисты выделяют и физиологически причины, которые приводят к развитию демодекоза век, например:
- болезни ЦНС;
- пониженный иммунитет, вызванный частыми вирусными болезнями;
- нарушение гормонального фона;
- диагностирование сахарного диабета;
- нарушение функции печени либо желудочно-кишечного тракта;
- сбой работы обменной системы.
Воздействие на организм человека одной или нескольких причин создает благоприятные условия для того чтобы самки клещей в устье фолликулы начинали откладывать ромбовидные яйца. Большое количество яиц приводит к появлению первых признаков недуга.
Демодекоз: симптомы
На первых порах, как правило, появляются незначительные внешние проявления. Но, если своевременно не обратиться к врачу, они прогрессируют и могут перерасти в серьезную потерю волос.
- Гиперактивность сальных желез.
- Раздражение, зуд, покраснение кожного покрова головы.
- Угревая сыпь.
- Гнойные прыщи.
- Перхоть.
- Шишковидные уплотнения кожи.
- Интенсивное выпадение волос.
Оставьте свой номер, чтобы задать вопрос или записаться на консультацию, и мы вам перезвоним в ближайшее время.
Отправить Согласен на обработку моих персональных данных Сообщение отправлено!
Демодекоз: причины
Барьер на пути интенсивного размножения клеща Demodex выстраивает иммунная система человека. Здоровый организм легко контролирует ситуацию, ограничивая количество паразитов до 2 – 4 штук в одном волосяном фолликуле, что является нормой.
Снижение сопротивляемости организма приводит к резкому увеличению числа особей, активации их болезнетворного воздействия.
Чаще всего переходу демодекоза кожи головы в патологическую форму способствуют следующие факторы.
- Интоксикация организма различной этиологии (алкоголь, никотин, хронические запоры, некоторые виды лекарственных препаратов).
- Заболевания желудочно-кишечного тракта (язва, гастрит).
- Нарушения эндокринной и нервной систем.
- Дерматологические проблемы волосистой зоны головы.
- Снижение местного иммунитета кожи.
- Злоупотребление химическими средствами завивки, окрашивания волос.
Анализ на демодекоз
Лабораторное исследование является необходимым мероприятием для корректной диагностики заболевания.
- Демодекоз глаз (век) — симптомы и …
- Ячмень (заболевание) — Википедия
- Демодекс глаз: симптомы и лечение …
- От глазного клеща практически …
Забор материала для исследования (соскоб) выполняется медицинским работником при помощи специальной ложечки или скальпеля. Полученный фрагмент ткани помещают в специальный раствор, предварительно нанесенный на предметное стекло, затем изучают под микроскопом на наличие клещей, а также их личинок и яиц. Если живые особи и зародыши отсутствуют, но обнаружены пустые оболочки яиц, требуется провести повторное исследование.
Для того чтобы анализ на демодекс был достоверным, пациент должен выполнять в течение недели некоторые подготовительные правила.
- Не мыть голову.
- Не пользоваться косметическими продуктами.
- Не наносить лечебных препаратов.
Демодекоз головы: лечение
Если анализ подтвердил предположение доктора, сделанное на основании клинической картины, назначается комплексное курсовое лечение. Длительность курса зависит от разновидности клеща и может достигать 150-ти дней (даже при использовании самых современных препаратов).
Как лечить демодекоз эффективно? Основа – комплексная терапия, направленная на укрепление иммунной системы, очищение организма от шлаков и токсинов, местное целенаправленное истребление клеща.
- Укрепляющие организм процедуры, витаминизация.
- Диета: ограничение потребления соли и сахара, исключение острых, копченых, жареных блюд, крепкого алкоголя; введение в рацион минеральной воды.
- Антипаразитарные средства перорально.
- Местное лечение кожи головы шампунями, кремами, мазями от клеща. В настоящее время специалисты отдают предпочтение линейке Demodex Complex.
- Меры против выпадения волос.
Рецидива заболевания можно избежать, ведя здоровый образ жизни.
Записаться на прием
Записаться на бесплатную консультацию трихолога по телефону:
+7 (495) 788-35-93
Задать вопрос
Вопросы пользователей
Болит кожа головы и лезут волосы — как лечить?В течение 10 лет лезут волосы и очень болит кожа головы в районе темечка, к каким только врачам ни обращалась, никто не может определить причину, лечение ,которое назначали не помогает. Помогите!!!Что можно сделать при диагнозе lichen planopilaris?По результатам гистологии кожи головы мне поставлен диагноз: lichen planopilaris . Волосы по линии пробора выпадают, покраснение у корней, особенно после мытья. Что можно сделать?
Диагностика
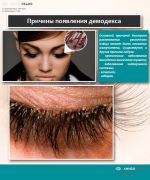
Диагностика глазного демодекоза возможна в любой лаборатории при офтальмологической клинике. Процесс микроизучения ресничных проб не занимает много времени и может проводиться в присутствии больного. Для лабораторного исследования понадобится по 3-4 ресницы с каждого века, которые, размещая на предметное стекло, изучают под микроскопом. Если численное количество паразита не превышает 1-2 особи, то дальнейшее лечение не требуется, в случае большего числа демодекса на ресницах понадобится терапия для успешной ремиссии заболевания.
Симптомы демодекоза
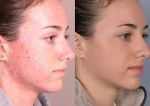
Чаще всего поражение кожи лица начинается с носогубного треугольника. Такое заболевание, как демодекоз симптомы дает, как правило, следующие:
- Воспаление кожных покровов лица: появление розовых угревых прыщиков на лбу, щеках, шелушение и зуд, который усиливается ближе к вечеру и по ночам, когда клещиособенно активизируются.
- Усиление выделения сала, ведущее к постоянному жирному блеску кожных покровов, которое невозможно устранить никакими косметическими средствами.
- Появление бугристости кожи лица и около устьев фолликулов волосяного покрова головы, бровей, глаз, которое вызывает неэстетичный вид лица и стрессовое состояние у больного.
- Уплотнение пораженного места кожи с потенциальным гнойным содержимым.
- Появление язвочек и папул, потеря кожей мягкости и эластичности, увеличение размеров крыльев носа, ушной раковины вследствие отечности.
- Ощущение «маски» на лице, бегающих «мурашек», стягивания кожи, изменение цвета кожи в сторону болезненного желтовато-сероватого оттенка и багровых тонов.
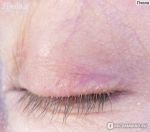
- Появление гнойно-кровянистых корок в области век при большой концентрации клещей вида Demodex, что говорит об их тесном сосуществовании со стрептококками и стафилококками.
- Слезоточивость и быстрая утомляемость глаз, их «закисание», зуд, жжение светобоязнь, что ведет к некоторым глазным заболеваниям, таким как блефариты, блефароконъюктивиты, кератиты и другим.
- Сильное выпадение волос, стойкий неприятный запах, что особенно нервирует женщин всех возрастов, «шишки» на голове, шелушение, зуд, что при запущенности случая грозит полным облысением, так как паразиты питаются не только фолликулами, но и самими волосами.
- Демодекоз глаз: симптомы и лечение …
- Воспаление верхнего и нижнего века …
- Демодекоз глаз: симптомы и лечение …
- Демодекоз век – симптомы, схема лечения
Проявления в виде частых «ячменей», выпадения и слипания ресничек, зуд в ушах должны насторожить человека, подвигнуть его на посещение специалиста и проведения клинических анализов.
Исследование волосяной луковицы, соскоба с кожи лица под микроскопом позволит произвести быструю диагностику и убедиться в правильности диагноза появившейся проблемы. Здесь следует знать, что нельзя использовать косметику по уходу и макияжу за пару-тройку дней до проведения такого анализа.
Код по МКБ-10
Официальные медицинские источники относят болезнь к группе акариазов с шифром В88.0.
Она насчитывает несколько десятков болезней, вызванных клещами. Паразит Демодекс относится к эндоклещам, живущим в клетках человека и питающимся полезными веществами из них. Его размножение и длительное существование возможно только при симбиозе с человеком, но и во внешнем мире этот клещ может прожить до 10 суток, а во влажной среде или воде до 20-ти.
- у молодых оно обнаруживается в 20-25% случаев;
- у зрелого поколения в 30-35%;
- у пожилых и старых граждан в 95-100%.
Нередко демодекоз обнаруживается у людей, имеющих проблемы со зрением и нарушения в работе пищеварительной системы.
Видео (как выглядит клещ под микроскопом):
Причины зуда, покраснения, шелушения
Зуд — один из признаков воспаления. Он возникает при воспалительных процессах в области век, которые могут иметь инфекционную, аллергическую или иммунную природу. Нередко веки воспаляются в ответ на механическое раздражение. Воспаление всегда имеет причины. Рассмотрим основные из них.
Болезни глаз
Постоянный зуд, который сохраняется хотя бы несколько дней, обычно указывает на офтальмологические заболевания.
Самые распространенные из них:
-
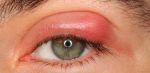
Хронический блефарит — инфекционное воспаление краев век. Чаще всего имеет бактериальную природу. Для болезни характерен дискомфорт, утолщение век, их покраснение и шелушение.
-
Демодекоз век — паразитарное заболевание, вызываемое клещами рода Demodex. Симптомы напоминают блефарит, но демодекоз сопровождается появлением угрей на лице.
-
Атопический дерматит — воспалительное поражение кожи век. Может иметь вирусную или аллергическую природу, развиваться под действием физических или химических факторов. Проявляется зудом, жжением, отеком и покраснением век.
-
Синдром сухого глаза — пересыхание слизистой оболочки (конъюнктивы) и роговицы глазного яблока. Возникает из-за нарушения функции мейбомиевых желез или под действием неблагоприятных факторов. Симптомы — ощущение сухости, дискомфорта, песка в глазах.
По клинической картине вы можете заподозрить то или иное заболевание. Но чтобы узнать точный диагноз, вам нужно посетить офтальмолога и пройти обследование. Начинать лечение вам следует после того, как получите рекомендации врача. Никогда не лечитесь самостоятельно, даже если вам кажется, что вы знаете свой диагноз. Это может быть опасно для вашего здоровья.
Аллергические реакции
Еще одна частая причина зуда — аллергия на косметику, пыльцу растений, шерсть домашних животных и прочее.
Для аллергических реакций характерны:
-
сильный зуд и жжение;
-
выраженный отек;
-
покраснение кожи в области век.
Если вы аллергик, обратите внимание, в какое время появляются симптомы. Вскоре после контакта с аллергеном? Если да, то скорее всего причина в вашей аллергии. Чтобы уточнить диагноз, обратитесь к врачу.
Отсутствие оптической коррекции
У людей с дальнозоркостью и астигматизмом, которые не носят очки или линзы, часто развиваются хронические блефариты. А они, в свою очередь, вызывают появление зуда. Поэтому, если вы плохо видите, обязательно проверьте остроту зрения. Вполне возможно, что именно дефекты зрения являются причиной дискомфорта.
Ношение контактных линз
У людей, которые носят линзы, веки могут чесаться из-за индивидуальной непереносимости (аллергии). Ее чаще всего вызывают растворы, гораздо реже — материал самих контактных линз.
Для аллергии характерны:
-
сильный зуд и жжение;
-
покраснение глаз;
-
слезотечение;
-
легкая светобоязнь;
-
появление папул на внутренней оболочке век (конъюнктиве).
Если у вас начали сильно зудеть и чесаться веки от линз, скорее всего у вас аллергический (папиллярный) конъюнктивит. Диагностировать его сможет офтальмолог, после того, как осмотрит вас. Если врач подтвердит диагноз, вам придется сменить линзы и / или раствор. И, конечно же, пройти лечение.
Легкий зуд может указывать на синдром сухого глаза. Он чаще всего развивается у людей, которые используют неподходящие растворы, нарушают режим ношения линз или невовремя выбрасывают изношенные изделия. С проблемой могут столкнуться мужчины и женщины, которые подолгу сидят за компьютером или часто находятся в помещении с работающим кондиционером.
Синдром сухого глаза проявляется:
-
частым дискомфортом;
-
периодическим слезотечением;
-
ощущением инородного тела в глазах;
-
легким жжением;
-
покраснением глаз.
Патологию диагностируют при помощи пробы Ширмера. Чтобы уточнить диагноз, обратитесь к офтальмологу. Врач обследует вас и, если будет нужно, назначит вам увлажняющие капли.
Другие заболевания
Веки часто зудят у людей с сахарным диабетом, дисфункцией щитовидной железы, болезнями желудочно-кишечного тракта. Этот симптом может возникать при нехватке в организме витамина B. Если вы долго ходите по врачам и никак не можете выявить причину зуда, пройдите обследование. Вполне возможно, что у вас обнаружат какое-то из этих расстройств.
Почему появляется воспаление
Веки состоят из мейбомиевых и сальных желез, а также хрящей, мышц и кожи. Для того чтобы понимать, как появляется демодекоз, стоит знать о некоторых анатомических нюансах.
Мейбомиевы железы открываются с помощью специальных протоков. В полость глаз выделяется секрет. Клетки во время этого процесса разрушаются. Секрет течет к краям век. Так образовывается тонкая пленка, защищающая слезы от испарения.
- Демодекоз век — описание, причины и …
- энциклопедия Ochkov.net
- Соскобы кожи и ресницы на клещи …
- Демодекоз век — описание, причины и …
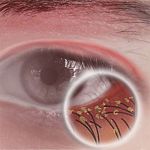
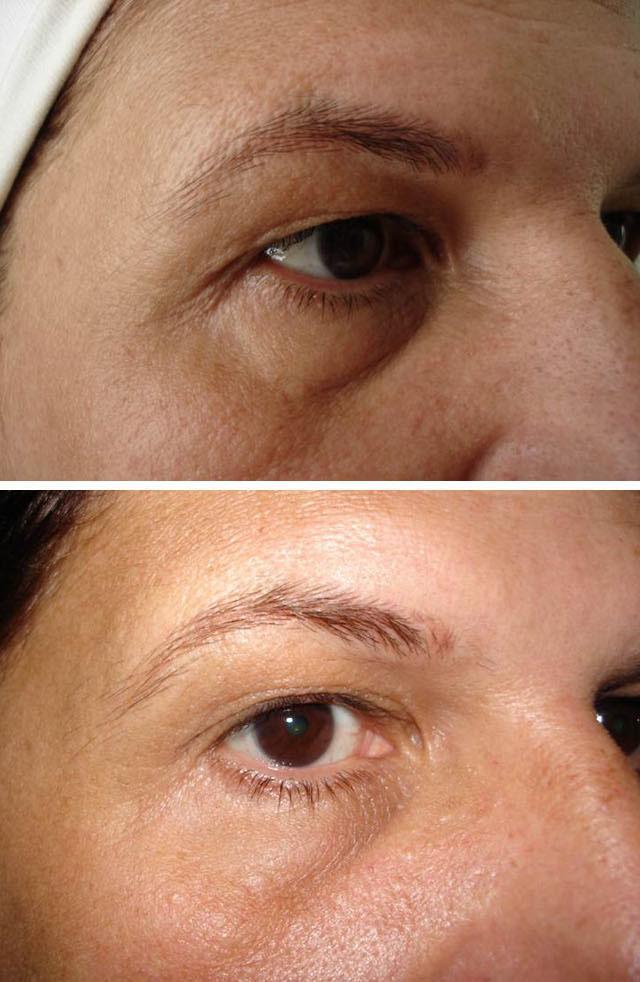
Клещ живет в протоках желез. Демодекоз вызывает закупорку. Из-за этого воспаляются и краснеют края век. Может возникать сухость в глазах.
В результате на краях век образовываются рубцы и муфточки, а кожа становится немного толще. Течение демодекоза усугубляется из-за того, что увеличивается чувствительность к продуктам жизнедеятельности клеща. Из-за воспаления могут возникать аллергические реакции.
Причины демодекоза глаз
Это заболевание может появиться в результате внутренних факторов:
- снижение иммунитета после болезни;
- хронические микробные и вирусные заболевания;
- появление в организме очагов инфекции, например, недолеченный кариес;
- заболевания рефракции глаз;
- гормональные нарушения;
- себорейный дерматит;
- угревая болезнь;
- нарушения в работе нервной и сердечно-сосудистой систем;
- болезни печени и желудочно-кишечного тракта.
Внешние факторы также могут спровоцировать появление демодекоза глаз:
- офтальмологические операции в прошлом;
- грязный, пыльный воздух;
- высокая температура воздуха;
- неправильный образ жизни, злоупотребление алкоголем.
Отсутствие лечения демодекоза может привести к кератиту, блефароконъюнктивиту, блефариту и ухудшению зрения. А дефицит слезной жидкости опасен развитием вторичной инфекции.
Патологии
Воспалительные заболевания кожных складок имеют острый и хронический характер. Могут поражать верхнее, нижнее веко, одновременно оба глаза.
Острые
Среди часто встречаемых острых:
- Ячмень. Наружный (гнойное воспаление волосяного мешочка) или внутренний (мейбомиевой железы). Вызывается заболеванием золотистым стафилококком.
- Фурункул. Гнойное некpотическое воспаление волосяного мешочка, сальных желез и окpужающей соединительной ткани. Локализуется на веpхнем веке, в области бpови. Редко на кpаю века в области наpужного угла глазной щели. Возбудителем является стафилококк.
- Дакриоаденит — воспаление верхнего века. Осложнение после общих инфекций (гриппа, ангины и др.)
- Дерматит. Возникает в следствии аллергии, расстройства ЖКТ, аутоиммунных заболеваний. К перечисленным выше симптомам добавляется зуд, шелушение, высыпания в виде пузырьков.
Реже встречается абсцесс века, флегмона.
- Демодекоз глаз: причины, симптомы и лечение
- Соскобы кожи и ресницы на клещи …
- энциклопедия Ochkov.net
- Демодекоз глаз: причины, симптомы и лечение
Хронические
К хроническим заболеваниям относятся:
- Блефарит — воспаление краев век. Вызывается кожными бактериями. Демодекозный блефарит — клещами рода demodex. Отмечается покраснение и припухлость краев век. Зуд. Выпадение ресниц. При язвенном блефарите имеются гнойники и гнойные корки.
- Халязион — пролиферативное воспаление мейбомиевой железы и хряща вокруг неё. Может возникать как после ячменя, так и самостоятельно.
Блефарит и халязион нередко сочетаются с конъюнктивитом.
Диагностика меланомы глаза
Для постановки диагноза проводится комплексное обследование:
- Внешний осмотр глаза.
- Офтальмоскопия — осмотр глазных структур и глазного дна с помощью специальной оптической системы.
- Биомикроскопия — осмотр структур глаза под микроскопом. Позволяет изучить измененные ткани под увеличением. Процедура неинвазивна, безболезненна и проводится нативно после определенной подготовки пациента.
- Ангиография — исследование кровеносных сосудов. Позволяет исследовать особенности кровоснабжения опухоли и особенности сосудов вокруг нее. Визуализация осуществляется с помощью флуоресцентного красителя, который вводится внутривенно через локтевую вену. После того, как краситель достигнет глаза, делают серию снимков с интервалом в несколько секунд посредством специальной камеры.
- Диафаноскопия — просвечивание структур глаза источником проходящего света в условиях расширенного зрачка. Позволяет визуализировать внутриглазные опухоли.
- УЗИ глаза — позволяет изучить особенности распространения опухоли на 3-4 стадии, когда она уже вышла за пределы первичной локализации.
- Рентгенография костей черепа — проводится при подозрении на вовлечение в процесс орбиты, синусов, тканей глазницы и др.
- КТ, МРТ, УЗИ — эти методы позволяют обнаружить отдаленные метастазы. Исследование применяется для уточнения стадии заболевания.
Окончательный диагноз выставляется только после морфологического исследования. Обычно при раке проводят биопсию — изъятие кусочка ткани с его последующим изучением. Однако при меланоме этого делать не рекомендуется ввиду высокого риска обсеменения злокачественными клетками и ускорения развития заболевания. В данном случае морфологическое исследование проводится после радикальной операции.