Цирроз печени – серьезное хроническое заболевание. По статистике, в развитых странах оно является одной из шести ведущих причин смерти людей в возрасте от 35 до 60 лет. В США от него каждый год умирает около 50 000 человек. В России, где население вдвое меньше, смертность от цирроза сравнима с американскими показателями.*
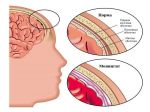
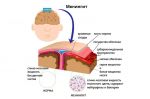
Симптомы менингита у взрослого
- Головная боль — постоянная, распирающего характера, может немного усиливаться при движениях головой и ее наклонах вперед, а также от яркого света и громких звуков.
- Напряжение мышц затылка, что заставляет человека лежать с запрокинутой головой.
- Тошнота, многократная рвота.
- Светобоязнь — неприятные ощущения в голове при взгляде на источник света.
- Повышение температуры тела, сопровождающееся ознобами, общей слабостью, повышенным потоотделением.
- Снижение уровня сознания: человек становится сонливым, медленнее отвечает на вопросы, в определенный момент может вовсе перестать реагировать на обращенную к нему речь.
- Психические нарушения: возможна агрессивность, галлюцинации (устрашающие видения), апатия (отсутствие инициативы).
- Судороги: приступы непроизвольных мышечных сокращений в конечностях и теле, иногда с потерей сознания и непроизвольным мочеиспусканием.
- Косоглазие — при вовлечении в воспалительный процесс глазодвигательных нервов.
- Боли в мышцах.
- Вирусный менингит: причины, симптомы и …
- Менингит — признаки и симптомы у детей …
- Менингит — Википедия
- Вирусный менингит: причины, симптомы и …
Общие сведения
Во всем мире заболевания, вызываемые Streptococcus pneumoniae (S. Pneumoniae или пневмококками) и относящиеся к пневмотропным инфекциям, представляют собой одну из серьезнейших проблем для общественного здравоохранения.
Выделяют инвазивные и неинвазивные формы пневмококковых заболеваний. К инвазивной пневмококковой инфекции (ИПИ) относится целый ряд тяжелых и угрожающих жизни заболеваний: бактериемия без видимого очага инфекции, менингит, пневмония, сепсис, перикардит, артрит. Неинвазивные формы пневмококковой инфекции — это бронхит, внебольничная пневмония, отит, синусит, конъюнктивит.
По статистике до 70% всех пневмоний, около 25% средних отитов, 5-15% гнойных менингитов, около 3% эндокардитов вызываются пневмококком S. Pneumoniae.
Пневмококковая инфекция, как правило, является осложнением других инфекций. Примеры – пневмококковая пневмония, воспаление среднего уха (отит) у детей после или на фоне перенесенного гриппа, или кори, или любой другой респираторной вирусной инфекции.
Пневмококковая инфекция распространяется воздушно-капельным путем, например, при кашле (особенно при тесном контакте). Источником инфекции может быть человек без всяких клинических проявлений. Сведения о сезонности для заболеваний, вызываемых S. Pneumoniae, достаточно противоречивы. Однако ряд авторов отмечают повышение заболеваемости в осенне-зимний период, свойственное целому ряду и других пневмотропных инфекций.
Дети первых лет жизни являются основными носителями пневмококков, заражая взрослых. При обычной у взрослых частоте носительства 5–7% среди взрослых, проживающих с детьми, она достигает 30%.
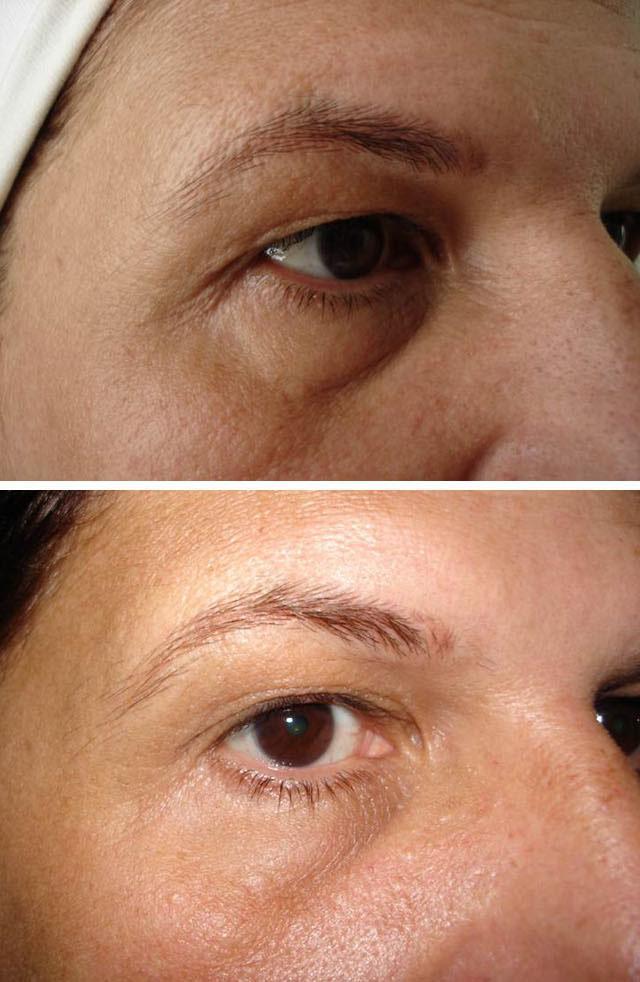
Симптомы дакриоцистита
Слезные железы вырабатывают жидкий секрет, который увлажняет и омывает поверхность глазного яблока, после чего оттекает в сторону внутреннего угла глаза. В этой области располагаются отверстия слезных каналов, называемые слезными точками. Каналы соединяются со слезными мешками, откуда жидкость может оттекать в полость носа через носослезный канал.
Если появляются воспалительные изменения в этой структуре, то, из-за нарушения проходимости канала, возникают затруднения для оттока слезной жидкости. В результате возникает застой в слезном мешке, что создает благоприятные условия для размножения бактериальной микрофлоры, что приводит к развитию дакриоцистита.
- Вирусный менингит: причины, симптомы и …
- Вирусный менингит: причины, симптомы …
- Менингит: симптомы, виды, лечение и …
- Менингит: симптомы, виды, лечение и …
Клиническая картина этой патологии включает в себя следующие симптомы:
- слезотечение;
- гноевидные выделения из носослезного канала;
- покраснение и отек конъюнктивы, полулунной складки и слезного мясца;
- сужение глазной щели;
- припухлость слезного мешка;
- местная болезненность при касании.
Диагностика дакриоцистита проводится врачом-офтальмологом на основе данных осмотра и пальпации пораженной области, носослезной пробы Веста, а также рентгенографии слезных каналов.
Симптомы поражения ЦНС
Симптоматика болезней самая разная, она зависит от вида инфекции. Случаются двигательные расстройства, мышечная слабость, параличи, тремор. Могут быть нарушения речи, координации, тактильной чувствительности. К симптомам относятся также головные боли, боли в спине, конечностях.
Болезни могут проявляться лихорадкой, судорогами, возбудимостью, эпилептическими припадками, тошнотой, рвотой, усталостью, сонливостью, нарушениями сознания, поведения и умственной деятельности. При первых подобных признаках к врачу нужно обращаться незамедлительно.
Симптомы
Симптоматика серозного менингита похожа на таковую при гнойном поражении. Имеет место лихорадка, быстро развивается выраженная головная боль, сопровождающаяся тошнотой и рвотой, которая не приносит облегчения. Достаточно быстро проявляются все оболочечные симптомы – человек начинает агрессивно реагировать на раздражители (свет, звук), иногда принимает позу с запрокинутой головой. Иногда имеет место картина угнетения сознания, однако, гораздо реже, чем при бактериальном поражении.
Черепно-мозговые нервы вовлекаются в процесс нечасто, однако также может иметь место невропатия глазодвигательного, лицевого и других черепно-мозговых нервов, проявляющаяся характерной симптоматикой (косоглазие, ассиметрия лица и т.п.).
- Менингит: симптомы, виды, лечение и …
- Менингит: причины, симптомы и лечение в …
- Менингит: симптомы, классификация …
- Менингит: симптомы, классификация …
В тяжелых случаях, особенно при отягощенном соматическом статусе, могут развиваться осложнения. Наиболее грозным будет ишемический или геморрагический инсульт, протекающий на фоне основного заболевания.
Причины гриппозного менингита
Основной причиной гриппозного менингита является тяжелая форма гриппа, перенесенная пациентом ранее. Кроме того, воспаление мозговой оболочки может развиваться и под влиянием осложнений, вызванных гриппом.
При менингите, в частности, при его гриппозной форме, источником инфекции является бактерия H. Influenzae. Однако следует понимать, что H. Influenzae не является причиной гриппа. Напротив, грипп вызывается специфическим вирусом, одним из множества существующих штаммов, и лишь на фоне ослабленного иммунитета появляется воспаление в мозге, в том числе под воздействием бактерий гемофильной палочки.
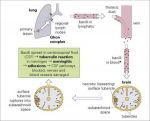
Каким образом инфекция вызывает воспаление в мозгу?
При гриппе инфекция быстро распространяется из дыхательных путей в легкие. После поражения легких инфекция попадает напрямую в кровь, а затем в мозг. До появления вакцины от гемофильной инфекции на данный вид менингита приходилось примерно 2 случая из 100 тысяч.
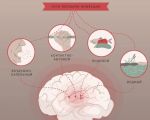
Риск гриппозного менингита повышается при таких условиях (состояниях):
- раковые заболевания;
- инфекции среднего уха (отит);
- больной гриппом в семье;
- контакты с больными гриппом на рабочем месте или в общественных учреждениях;
- беременность;
- синусит;
- пожилой возраст;
- фарингит (хронический или острый);
- другие инфекции верхних дыхательных путей;
- ослабленная иммунная система;
- ВИЧ.
Менингиальные поражения при гриппе возникают на фоне общего снижения иммунитета, например, при простудных заболеваниях, а также при хронических заболеваниях различных органов и систем. Организм пожилого человека или ребенка наиболее склонен к развитию воспаления. У пожилых людей такой переход от гриппа к менингиту вызван, в основном, ослаблением иммунной системы, а у детей и подростков — формированием иммунитета и большим количеством контактов с окружающими (в школе, детском саду).
Возраст
Последствия менингита перенесенного в детстве могут быть опасными для здоровья и последующего развития ребенка. Это нарушение психики, повышенная тревожность, снижение иммунитета, частые рецидивы на фоне вирусных заболеваний.
Определённые медицинские условия
- Менингит: инкубационный период у …
- Менингит: инкубационный период у …
- Менингит: причины, симптомы и лечение в …
- Серозный менингит – симптомы у взрослых …
Все эти вирусы обладают устойчивостью к замораживанию, воздействию 70% спирта, эфира, способны сохранять свою высокую активность при комнатной температуре в течение пары дней. Инактивируются такие вирусы только при нагревании, ультрафиолетовом облучении, высушивании, воздействии хлорсодержащих веществ и формалина. [adsense1]
- Постоянные срыгивания;
- Сонливость;
- Проблемы со стулом (диарея);
- Набухание родничка (область между лобной и теменной костью);
- Дрожь подбородка и верхних конечностей;
- Плохой аппетит;
- Плач, нервозность, чувство тревоги;
- Слабость или чрезмерная активность;
- Судороги;
- Рвота.
Прогноз
При пневмонии, обусловленной коронавирусной инфекцией, для большинства категорий населения прогноз благоприятный. В 50—60% случаев она протекает в легкой форме. Осложнения возникают только у 3—10 % больных, а летальный исход наблюдается у 1—4% людей, но в старшей возрастной группе 65+ смертность в разных странах достигает 20%.
При этом оценка динамики состояния пациента при перенесении пневмонии после коронавируса осуществляется на основании имеющейся клинической картины. Рентгенологическим показателям уделяется значительно меньшее внимание, поскольку даже через месяц КТ может показывать те же изменения в легких, что и в разгар болезни. Поэтому контрольную томографию следует проводить не ранее чем через 3—6 месяцев после начала болезни.
Диагностика васкулита
Чем раньше проведено обследование, установлен диагноз и начато лечение, тем больше шансов избежать поражения жизненно важных органов и нарушения их функций.
При необходимости назначаются консультации сосудистого хирурга, терапевта, офтальмолога, невролога, отоларинголога и др.
Диагноз ставится на основании ряда данных:
- физикальное обследование;
- лабораторные тесты.
Анализы при васкулите (см. также ревматологическое обследование)
- Менингит: симптомы, лечение, осложнения …
- Энтеровирусный менингит: причины …
- Менингит. Причины, симптомы …
- Менингит у детей — причины, симптомы …
Необходимо сдать следующие анализы:
- общий анализ крови (обычно замечается повышение СОЭ);
- биохимический анализ крови (белковые фракции и др.);
- иммунологические пробы (гамма-глобулин, С-реактивный белок, ревматоидный фактор, АНЦА и др.);
- кровь на HBsAg при подозрении на вирусный гепатит.
Кроме того могут применяться такие инструментальные методы, как:
- ультразвуковая допплерография;
- рентгенография;
- ангиография (исследование сосудов с помощью рентгенконтрастных веществ);
- компьютерная томография.
1
Общий анализ крови
2
Ультразвуковая допплерография
3
Процедура плазмафереза
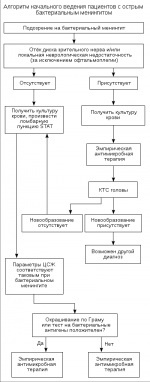
Профилактика менингококкового менингита
Вакцинация. Универсальная прививка еще не разработана, однако есть эффективные вакцины против конкретных серогрупп, различающиеся по сроку действия защиты.
Существуют 3 типа вакцин.
Конъюгированные (профилактика, вспышки заболевания) позволяют сформировать длительный иммунитет (свыше 5 лет), предотвращают перенос инфекции и приводят к формированию коллективного иммунитета. Могут быть использованы для вакцинации детей старше 1 года.
Полисахаридные (вспышки заболевания) не действуют на детей в возрасте до 2 лет, срок действия — 3 года, вакцинация не приводит к формированию коллективного иммунитета.
Вакцина на основе белков против N. meningitidis B (вспышки заболевания).
Менингококковые вакцины: позиция ВОЗ
Присоединяйтесь к нам в соцсетях!
VK Instagram FB
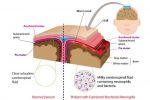
Как можно заразиться менингитом?
В основном менингит передается воздушно-капельным путем: если находиться рядом с больным человеком, который чихает или кашляет на вас, шансы заразиться довольно велики. В группы риска попадают люди со сниженным иммунитетом, курильщики (даже пассивные), люди, находящиеся в эндемичных по менингиту районах в местах большого скопления людей, а также люди возраста 0–5, 15–24 и старше 65 лет.
Для каждого возбудителя менингита есть свои нюансы распространения, приведенные в таблице 1.
| Возбудитель | Способ передачи инфекции |
|---|---|
| Neisseria meningitidis | воздушно-капельный |
| Streptococcus pneumoniae | воздушно-капельный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Haemophilus influenzae | воздушно-капельный |
| Listeria monocytogenes | фекально-оральный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Escherichia coli | фекально-оральный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Mycobacterium tuberculosis | ингаляционный/контактный, гематогенный |
| Picornaviridae | воздушно-капельный, фекально-оральный |
| Herpesviridae | воздушно-капельный, фекально-оральный, половой, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Toxoplasma gondii | при попадании ооцист из окончательного хозяина (кошки) в промежуточного хозяина — человека |
Классическим воздушно-капельным путем передаются основные возбудители менингита Neisseria meningitidis, Streptococcus pneumoniae и Haemophilus influenzae. Все эти бактерии живут в слизистой горла человека и распространяются с брызгами слюны. Довольно часто человек, в горле которого обитает менингококк, является лишь его носителем, однако при ослаблении иммунитета эта бактерия может попасть в кровоток и проникнуть в мозг, вызвав заражение. Носительство менингококка встречается примерно в 1–10% случаев, однако при эпидемии может возрасти до 25%. Аналогична ситуация и с пневмококком — он выявляется больше чем у половины населения [27].
В некоторых случаях стрептококк и кишечная палочка передаются от матери к ребенку при родах — при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери. При этом бактерии могут вызвать заражение новорожденного менингитом.
- Вирусный менингит у взрослых: симптомы …
- COVID-19 — Википедия
- Менингит у детей — причины, симптомы …
- Менингит. Памятка для родителей
Бактерия Listeria monocytogenes может передаваться от человека к человеку через еду, воду или предметы бытового обихода, то есть фекально-оральным способом. Одна из главных опасностей в данном случае — грязные руки. Таким же способом передается и другой возбудитель менингита, Escherichia coli.
Туберкулезный менингит передается гематогенным способом — с током крови. При первичном или вторичном туберкулезе легких бактерии попадают в кровь и, проходя через гематоэнцефалический барьер, оказываются в мозгу.
Распространение вирусов, вызывающих менингит, аналогично. Большинство из них передается при близком контакте с инфицированным человеком (воздушно-капельным путем), через слизистые глаз, рта или через воду фекально-оральным способом. Некоторые вирусы (например, герпесвирусы) могут передаваться половым путем или от матери к ребенку при рождении.
Особый способ распространения у Toxoplasma gondii. Это простейшее развивается в основном и промежуточном хозяевах. Основным хозяином являются кошки, в кишечнике которых из цист, поглощенных животным, образуются ооцисты, попадающие затем в организм человека через фекалии и вызывающие различные поражения тканей, в том числе и менингит.
Частые вопросы по заболеванию
В чем разница между инфекционным и реактивным артритом? Инфекционный воспалительный процесс развивается при внедрении инфекции в сустав, а реактивный – на фоне какой-то общей инфекции при отсутствии возбудителя в суставной полости. Подробнее про реактивный артрит читайте в этой статье. Какой врач лечит? Неспецифические инфекционные процессы – хирург или травматолог, специфические – хирург и другой узкий специалист – инфекционист, дерматовенеролог, фтизиатр. При переходе в хроническое течение ревматолог. Какой прогноз лечения инфекционного артрита? Зависит от вызвавшей заболевание инфекции. Большинство острых артритов заканчиваются выздоровлением. Исход специфических инфекций зависит от течения основного заболевания: вирусные артриты заканчиваются полным выздоровлением, а туберкулезные не всегда имеют благоприятный исход.
Инфекционный артрит может протекать тяжело с непредсказуемыми последствиями. Поэтому очень важно лечить его своевременно и правильно. В центре «Парамита» это умеют делать.
Список литературы:
- Белов Б. С. // Бактериальный (септический) артрит и инфекция протезированного сустава: современные аспекты. — [б.м.] : Современная ревматология., 2010 r.
- Parvizi J Jacovides C, Antoci V, et all, // Diagnosis of periprosthetic joint infection:. — [б.м.] : J Bone Joint Surg AM, 2012 r..
- Isaacs J. Oxford textbook of rheumatology. – Oxford University Press, 2013.
- Slobodin G. et al. Acute sacroiliitis //Clinical rheumatology. – 2016. – Т. 35. – №. 4. – С. 851-856.