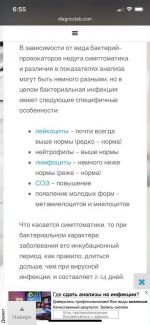
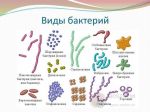
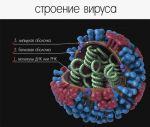
SARS-CoV-2 – это вид коронавируса, который является причиной COVID-19. Одна из главных сложностей состоит в том, что очень часто – коронавирус без симптомов, а если симтоматика и есть, высока вероятность на первом этапе её маскировки под другие заболевания: грипп, пневмонию, парагрипп, ангину, респираторно-синцитиальные, риновирусные инфекции.
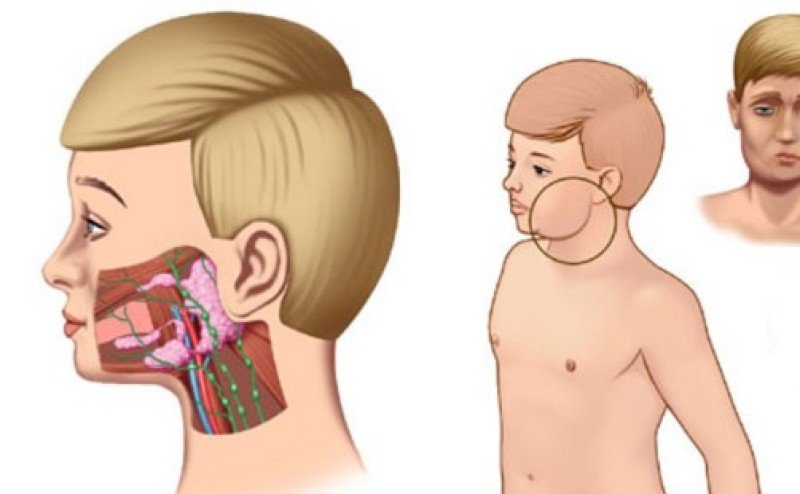
Причины возникновения конъюнктивита
Причины конъюнктивита могут быть разными, от чего зависит его вид (гнойный, бактериальный, вирусный). Чаще всего заболевание может быть вызвано инфекцией (вирусом или бактериями). Инфекционный конъюнктивит развивается, если ребенок проконтактировал с инфицированным человеком через прикосновения, кашель или чихание. Также заразиться можно через немытые руки или инфицированные предметы, воду, а также полотенца во время купания.
Если у ребенка диагностировано инфекционное заболевание глаз, в том числе коньюктивит, не разрешайте ему делиться предметами личной гигиены с другими людьми. Зараженный является переносчиком инфекции до тех пор, пока не исчезнут выделения из пораженного глаза. Дети с диагнозом инфекционный конъюнктивит не должны посещать детский сад и школу. Уход за ребенком должен включать регулярное мытье рук с помощью дезинфицирующих средств для предотвращения передачи инфекции другим членам семьи и окружающим.
- Отличия вирусной и бактериальной …
- ᐉ Бактериальная и вирусная инфекция …
- Вирусная и бактериальная инфекция: в …
- Какие показатели в анализе крови …
- Книга от простуды. Первый помощник …
Бактериальный конъюнктивит часто вызывается бактериями того же типа, которые вызывают инфекции горла. Вирусный конъюнктивит может появиться на фоне простудных заболеваний. Вирусный и бактериальный конъюнктивит у детей легко передаются при контакте рук.
Гнойный конъюнктивит провоцируют пиогенные бактерии, аллергический — аллергены, к которым относят, например, пыльцу. Фолликулярный конъюнктивит — различные инфекции, вирусы и грибки. Устанавливать диагноз и лечить глазные болезни у детей должен врач-офтальмолог.
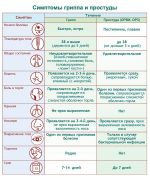
Причины простуды (ОРВИ)
Простуду (ОРВИ)
|
Вирус |
Доля случаев в структуре ОРВИ |
|
Риновирусы |
От 30 до 50% |
|
Коронавирусы* |
От 10 до 15% |
|
Вирусы гриппа** |
От 5 до 15 % |
|
Респираторно-синцитиальный вирус** |
5% |
|
Вирусы парагриппа*** |
5% |
|
Аденовирусы |
<5% |
|
Энтеровирусы**** |
<5% |
|
Метапневмовирус |
Неизвестно |
|
Неизвестные вирусы |
От 20 до 30% |
Heikkinen T, Jarvinen A. Простуда. Lancet 2003; 361: 51. * Коронавирусы могут вызывать не только простуду, но и такие болезни как COVID-19, MERS, SERS. Подробнее о коронавирусах и вызываемых ими заболеваниях, читайте здесь. ** Вирусы гриппа вносят вклад в структуру простуды в тех случаях, когда гриппозная инфекция протекает в легкой форме, что позволяет не проводить диагностический поиск и верификацию инфекционного агента. *** Вирусы парагриппа и респираторно-синцитиальный вирус являются частой причиной простуды у детей и младенцев **** Энтеровирусы включают вирусы Echo и Коксаки ОРВИ и сезонность Сезонность вспышек ОРВИ определяется вирусом вызывающим простуду. Риновирусы и различные типы парагриппа, обычно вызывают вспышки инфекции осенью и поздней весной. Респираторно-синцитиальный вирус (РСВ) и коронавирусы, обычно вызывают эпидемии зимой и весной. Энтеровирусы чаще всего вызывают заболевание летом, но могут вызывать ОРВИ в течение всего года. Аденовирусы обычно не имеют выраженной сезонности, но могут вызывать вспышки в условно закрытых сообществах: среди военных, в детских садах, больницах. Пути передачи ОРВИ Основные пути передачи простуды: Простуда (ОРВИ) у детей. Симптомы, диагностика, лечение.
Простуда (острая респираторная вирусная инфекция, ОРВИ) яв…
- Контактный
- Фомитный
- Воздушно-капельный
Вклад того или иного пути передачи в распространение простуды не определен. Вирусы, вызывающие ОРВИ, могут сохраняться на поверхности кожи до двух часов. Важность обработки рук продемонстрирована в исследовании, в котором показано было показано, что в группе, в которой обрабатывались руки из 10 участников не заболел ни один, в то время как в контрольной группе заболело 6 человек из 10. На различных поверхностях вирусы могут сохраняться несколько часов, при этом пористые материалы, такие как хлопок, не вносят значительный вклад в распространение инфекции. Это интересно. Влажная уборка является отличным методом профилактики распространения инфекции, при этом нет доказательств того, что какое либо дезинфицирующее средство имеет преимущество перед другим. О том, как лучше всего убирать помещение в условиях вспышки инфекции, Вы можете прочитать здесь. ОРВИ и путешествия Была высказана гипотеза, что авиаперелеты могут повысить риск заражения простудой за счет рециркуляции воздуха в самолете, однако исследование, в ходе которых наблюдали 1100 пассажиров (53 процента на борту самолетов с рециркуляцией воздуха в салоне и 47 процентов на борту самолетов с исключительно вентиляцией свежим воздухом) не выявило разницы в количестве ОРВИ в исследуемых группах. ОРВИ. Инкубационный период. Инкубационный период (время с момента контакта с инфекцией до появления симптомов) для большинства обычных вирусов простуды составляет от 24 до 72 часов, хотя в экспериментальных условиях появление симптомов зафиксировано уже через 10 до 12 часов после воздействия. Факторы риска ОРВИ Факторы риска простуды включают
- Посещение детского сада
- Работа дома
- Психологический стресс увеличивает риск простуды, а умеренные физические нагрузки снижают риск.
- Нарушение сна увеличивает риск простуд
Данные о том, что переохлаждение может быть фактором риска ОРВИ не является общепринятым. Например, исследователи работающие на исследовательской базе в Антарктиде отметили, что частота простудных заболеваний была одинаковой у мужчин после шести месяцев пребывания в Антарктике, и мужчин, только что прибывших из Соединенных Штатов, чтобы начать свое жительство в Антарктиде. Но есть и другое мнение. Факторы риска увеличения тяжести инфекции верхних дыхательных путей включают: Переохлаждение и простуда (ОРВИ). Есть ли взаимосвязь
Правы ли были наши мамы и бабушки, когда в детстве закрывали…
- Основные хронические заболевания
- Врожденные нарушения иммунодефицита
- Недоедание
- Курение сигарет
“Нормальная” частота ОРВИ Взрослые, в среднем, могут переносить простуду 2-3 раза в год. Дети 5-6 раз в год. Но важно знать, что даже ежемесячные эпизоды ОРВИ не являются признаком “пониженного иммунитета”.
Виды хронических вирусных заболеваний
Вирусы способны поражать различные органы и системы человеческого тела. Острые и хронические вирусные заболевания делят на:
- кишечные (ротавирусы);
- респираторные (грипп);
- поражающие ЦНС (энцефалит);
- приводящие к болезням внутренних органов (гепатиты);
- вызывающие болезни кожи и слизистых оболочек (ветряная оспа);
- поражающие сосудистую систему (геморрагические лихорадки);
- нарушающих работу иммунной системы (ВИЧ).
Хроническими вирусными заболеваниями называют патологии, которые часто рецидивируют, вызывая тяжелые поражения центральной нервной системы и внутренних органов, а также подавляют защитные функции иммунной системы.
В зависимости от генетического материала вирусы бывают:
- Как отличить вирусную инфекцию от …
- Как самостоятельно определить-вирусное …
- Грипп или простуда: отличия ОРВИ …
- Как отличить вирусную инфекцию от …
- Острая респираторная вирусная инфекция …
- ДНК-содержащими, состоящими из 1 или 2 спиралей ДНК (аденовирус, герпесвирус, папилломавирус, гепаднавирус);
- РНК-содержащими, которые включают в себя только РНК (ортомиксовирус, флавивирус, ретровирус, полиовирус).
К распространенным острым и хроническим вирусным заболеваниям относятся:
- герпетическая инфекция (поражает все органы и системы, вызывает генитальный герпес, ветряную оспу, герпес губ и т. д.);
- гепатиты (гепатит B, вызывающий цирроз и рак печени);
- ВИЧ (приводит к развитию СПИДа);
- клещевой энцефалит (поражает центральную и периферическую нервную систему);
- краснуха (сопровождается воспалением дыхательных путей, характерной сыпью на коже и интоксикацией);
- ВПЧ (хроническое вирусное заболевание вызывает кожные наросты и может индуцировать онкологические процессы);
- паротит (поражение слюнных и околоушных желез);
- корь (поражает слизистую рта и дыхательных путей, сопровождается сыпью на коже и слизистой);
- инфекционный мононуклеоз (проявляется лимфаденопатией, тонзиллитом, гепатоспленомегалией, лихорадкой);
- грипп (поражение верхних и нижних дыхательных путей с выраженной интоксикацией);
- аденовирусная инфекция (ОРВИ) и т. д.
Коронавирус без симптомов
Бессимптомными больными считаются пациенты, у которых в мазках замечен SARS-CoV-2, но нет других признаков болезни.
- Ещё в первую волну в Великобритании, согласно статистике, без симптомов или в лёгкой форме инфекция наблюдалась у 78% носителей вируса.
- Согласно статистике медиков Италии – без симптомов, среди лиц, получивших коронавирусную инфекцию – 50-70% людей, Исследования также были проведены весной 2020-го года.
- По данным австралийских ученых без симптомов заболевание встречается более чем в 80 % случаев.
- В России в начале эпидемии считали, что бессимптомные больные могут составлять до четверти инфицированных, в июле 2020-го года стали говорить о 40-50%, а вначале второй волны врачи говорят: симптомы вируса есть – у 25% заразившихся, то есть бессимптомно болеют 75 % людей. Таким образом, новые российские данные уже приближенны к результатам, которые были получены в Великобритании в первую волну.
Разница в данных возникает потому, что в разных странах (и в разные периоды) тестируется разное количество людей на коронавирус. Чем более активно тестируются люди, тем больше бессимптомных носителей и переносчиков выявляется.
Также «разбежка» в цифрах связана с тем, что в одних странах бессимптомных носителей вируса включают в статистику заболевших COVID, в других нет. А иногда подход к положению вещей меняется, и соответственно график заболевших COVID может начинать идти в ту, или иную сторону.
Также в некоторых странах, например, в Казахстане долгое время существовала двойная статистика: отдельно считали тех, кто непосредственно заболел, и тех, кто является носителем, но не имеет признаков заболевания. Контроль за первой группой был более строгим, за второй налажено санитарно-эпидемические меры были слабее. Но затем ряд таких стран всё-таки пришли к выводу, что и лица с симптомами, и лица без них должны учитываться одинаково.
Другой вопрос, что первые требуют серьёзного лечения, вторые – только фиксации (подход как к контактирующим с носителями вируса лицам) и принятия соответствующих мер (самоизоляции). И нельзя сказать однозначно, одинаковую или разную опасность носители с симптоматикой и без имеют для окружающих. Ведь передача коронавирусной инфекции возможна не только при кашле, чихании, но и через мелкие капли, выделяемые из полости рта, носа при разговоре, дыхании. При этом, если человек, являющийся носителем вируса, но не имеющий симптомов находится в тесном, плохо проветриваемом помещении с другим, шанс заразиться всегда выше. Не исключена и передача вируса предметы. Хотя по этому поводу у учёных – много споров.
Какой процент бессимптомных носителей коронавируса в Беларуси, на данный момент неизвестно. И получить эти данные становится всё сложней, ведь если в начале эпидемии ПЦР-тестирование проводили не только у лиц с симптомами, но и у всех выявленных контактов первого уровня, то с середины ноября 20-го года контакты 1-го уровня на ПЦР-тестирование отправляются только при наличии респираторных признаков. Эти признаки определяются на основании самостоятельной оценки своего состояния, опроса врача, при необходимости – измерения им уровня кислорода в крови пульсикометром (сатурации), осмотра горла.
В России, кстати, ситуация схожая. Из постановления главы Роспотребнадзора от 16 ноября 2020-го года следует, что граждане, контактировавшие с больными коронавирусом, теперь могут покидать самоизоляцию через 14 дней без прохождения теста на COVID-19.
Правда, данные можно получить ещё и на основании исследования выборки лиц, у которых выработались антитела. Но и тут не всё однозначно. Нет ещё точных данных, сколько они сохраняются в организме.
Простуда или аллергия?
На первый взгляд, инфекционный и аллергический ринит выглядят практически одинаково. Но мы знаем, что «почти» имеет большое значение. В обоих случаях мы сначала наблюдаем наличие водянистых выделений, интенсивного чихания и заложенного носа с нарушенным запахом. Это часто сопровождается чувством усталости и слабости. И это общие черты обоих катаральных состояний. Однако причины проблемы и способы ее устранения совершенно разные.
Весной врачи должны дифференцировать пациентов с аллергией и простудой (вирусными инфекциями) каждый день. Симптомы аллергии в основном указываются анамнезом (например, сезонность симптомов в определенное время года, семейная аллергия) и физическим осмотром: частое наличие дополнительных глазных симптомов (например, слезотечение, зуд, конъюнктивит, отек) и ощущение «расчесывания» в горле, хрипота или кашель, особенно после прямого контакта с ингаляционным аллергеном (например, после прогулки в солнечный день).
С другой стороны, инфекционная лихорадка часто имеет лихорадочное состояние, головную боль, сильную боль в горле и утомительный кашель. Обычно также возможно установить недавний контакт с больным человеком или подверженность переохлаждению.
Интервью очень важно при диагностике аллергии. Обнаружение аллергии у ваших родителей является важным фактором риска для вашего ребенка, страдающего аллергией или аллергическим заболеванием. Также чрезвычайно важно наблюдать реакцию организма после контакта с данным аллергеном.
Как лечить?
Лучший способ лечения аллергии — избегать контакта с аллергеном. Например, изменение его местонахождения во время его повышенной активности, но, конечно, это очень трудно достичь.
К счастью, в нашем распоряжении есть проверенные и эффективные фармакологические методы: лекарства, используемые перорально — антигистаминные препараты, местные препараты — хромоны или стероиды.
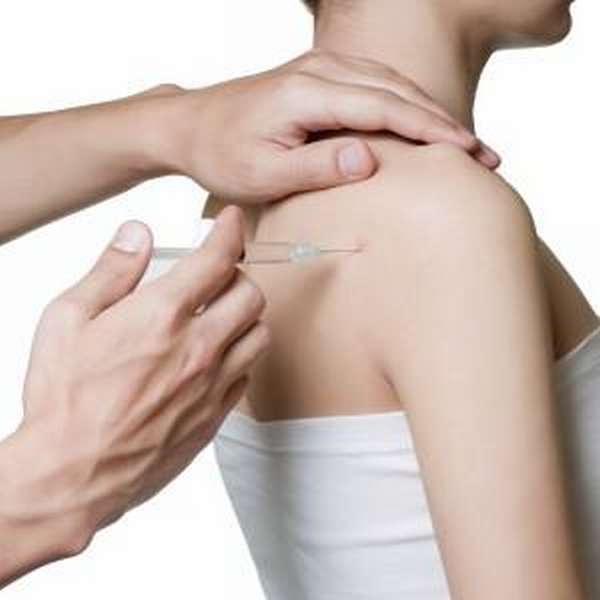
При отсутствии эффекта от лечения в течение следующего сезона пыльцы аллерголог может предложить специфическую иммунотерапию, которая заключается в введении постепенно увеличивающихся доз аллергена (то есть десенсибилизации) в форме подкожных инъекций или в новой безболезненной форме в форме подъязычных таблеток.
- Как отличить вирусную инфекцию от …
- ОРЗ: Руководство для здравомыслящих …
- Как определить вирусную инфекцию или …
- Как расшифровать анализ крови ребенка …
- ОРЗ: как отличить вирусную инфекцию …
Преимуществом иммунотерапии является получение клинической и иммунологической толерантности к данному аллергену, то есть в большинстве случаев полное выздоровление от аллергии и в то же время снижение риска бронхиальной астмы у пациентов, лечившихся от аллергического ринита. В свою очередь, недостатком является необходимость регулярного длительного лечения (3-5 лет) и возможность анафилактической (шоковой) реакции при введении аллергена.
Перекрестные реакции
Люди с аллергией на вдыхание должны прежде всего помнить, что эти болезни очень часто связаны с перекрестными реакциями на определенные продукты.
По оценкам, около 20% людей с аллергией на пыльцу трав могут проявлять перекрестные реакции после употребления томата, дыни, арбуза, муки (рожь, пшеница) и до 70% людей, страдающих аллергией на березу, симптомы могут появляться после употребления сельдерея, вишни, абрикоса, персика, яблока, груши, киви или моркови.
В случае аллергии на клещей домашней пыли эти типы реакций могут быть вызваны потреблением ракообразных (креветок, крабов и устриц), поэтому важно постоянно и внимательно наблюдать за реакциями вашего организма.
Мы должны помнить, чтоб всегда лучше начать любое лечение достаточно рано, благодаря чему мы минимизируем риск неблагоприятных осложнений здоровья, связанных с постоянным хроническим воспалением. Единственная гарантия эффективного лечения — постоянное медицинское обследование и соблюдение рекомендаций аллерголога.
Опубликовано в Аллергические заболевания Премиум Клиник
Туберкулез слизистой оболочки полости рта
Туберкулез слизистой оболочки полости рта возникает вследствие внедрения Микобактерии туберкулеза, она же Mycobacterium tuberculosis. Проще говоря, палочка Коха. Туберкулез слизистой оболочки полости рта является проявлением основного хронического заболевания – туберкулеза. В принципе, возникновение, проявление, течение и исход заболевания зависит от общего состояния организма, его реактивности и иммунитета.
Путь проникновения Микобактерии туберкулеза прост. Это либо эндогенное проникновение, то есть через кровь, лимфу; либо экзогенно ( воздушно – капельный путь).
Но слизистая оболочка полости рта не чувствительна к этой бактерии, мало восприимчива. Поэтому внедрение Микобактерии туберкулеза возможно только через слизистую полости рта, которая повреждена, воспалена, на которой уже имеются очаги воспаления: эритемы, язвы. То есть входными воротами для туберкулеза полости рта могут быть:
- Патологические карманы;
- Десна над прорезывающимися зубами;
- Рана после удаления зуба;
- Поврежденный эпителий вне зависимости от природы травмы.
Туберкулез как хроническое заболевание бывает первичным и вторичным. Так вот первичный туберкулез слизистой оболочки полости рта чаще всего встречается у детей либо грудничков ( так как палочка Коха может попасть через молоко коров), либо у школьников 8 — 12 лет, в семьях которых есть люди, болеющие открытой формой туберкулеза.
Туберкулез слизистой оболочки полости рта может быть нескольких форм: это либо туберкулезная волчанка, либо милиарно – язвенный туберкулез, либо в виде туберкулезной язвы Эти две формы туберкулеза слизистой оболочки полости рта наиболее часто встречаемые.
Так же есть еще одна форма туберкулеза слизистой оболочки полости рта, встречаемая очень редко – «Холодный абсцесс», иначе говоря это изолированные, отдельные туберкулезные гуммы.
Туберкулезная язва-Клиническая картина
Инкубационный период для возникновения туберкулезной язвы при туберкулезе слизистой оболочки полости рта длится от 8 до 30 дней. После этого промежутка времени на месте внедрения Микобактерии туберкулеза появляется язва. Размер язвы при туберкулезе слизистой оболочки ротовой полости достигает до 1,5 см в диаметре. Края туберкулезной язвы неровные, подрыты, могут быть плотными либо мягкими. Сама по себе язва при туберкулезе слизистой оболочки полости рта неглубокая, но болезненная. Дно туберкулезной язвы зернистое.
Форма язвы не всегда овальная, например, если проявление туберкулеза будет на переходной складке либо языке, скорее всего форма туберкулезной язвы будет щелевидная. Понятное дело, что реакция лимфатических узлов при туберкулезе слизистой оболочки полости рта будет положительная. Лимфоузлы увеличиваются в размерах, уплотняются, сперва они подвижны, но чем больше времени проходит со дня заражения, тем сильнее они спаиваются не только между собой, но и с кожей. При чем через время лимфатические узлы могут нагнаиваться и вскрываться.
Туберкулезная волчанка
Туберкулезная волчанка — явление проявляющееся в первую очередь на коже, чаще всего это кожа лица. Но есть и сочетанные формы, когда кроме кожи лица в процесс вовлекается и слизистая оболочка полости рта. Излюбленным местом для данной формы туберкулеза слизистой оболочки полости рта является десна и мягкое небо. Так что же искать на десне и мягком небе при подозрении на туберкулез? Ответ очевиден – туберкулезные бугорки!
Туберкулезная волчанка-Клиническая картина
Клиническая картина при туберкулезной волчанке достаточна ясна. На мягком небе – туберкулезный бугорок. Размер туберкулезного бугорка небольшой, часто сравнивается с булавочной головкой. Посмотрели, оценили цвет – желтовато – розовый. Необходимо пропальпировать. Туберкулезный бугорок окажется мягким.
Зачастую при туберкулезной волчанке туберкулезные бугорки располагаются группами на мягком небе. То есть они подвержены сливанию, быстрому распаду с обнажением язвенной поверхности. Язвенная поверхность при туберкулезной волчанке ярко – красного цвета, легко кровоточит, покрыта желто – серым налетом, при попытке снятия которого – боль.
На деснах туберкулезная волчанка проявляется также бугорками, но эти бугорки быстро превращаются в язвы, распростроняются на межзубные сосочки, край десны. Все те же признаками, что и при изъявлении бугорков на слизистой мягкого неба.
Миллиарно – язвенный туберкулез-Клиническая форма
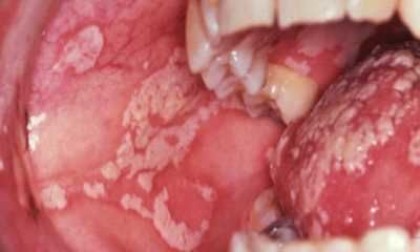
Миллиарно – язвенный туберкулез наиболее часто встречаемая форма вторичного туберкулеза у детей. Часто возникает у детей с открытой формой туберкулеза. То есть при кашле выделяется мокрота, в мокроте – Микобактерии туберкулеза, которые легко проникают через поврежденную слизистую полости рта.
Клиническая картина при миллиарно – язвенном туберкулезе характеризуется тем, что на слизистой облочке щек, на спинке и боковых поверхностях языка, так же и на мягком небе возникают красные точки. Эти красные точки при данной форме туберкулеза слизистой оболочки полости рта слегка выпуклые, возвышаются над нормальной слизистой оболочкой. Однако эта стадия быстро сменяющаяся, зачастую даже не заметна для глаза. Но эти красные точки изъязвляются, возникает язва. Часто эти язвы быстро растут на периферию, могут сливаться между собой. Язва при миллиарно – язвенной форме туберкулеза слизистой оболочки полости рта неправильной формы, с подрытыми неровными краями, дно может быть зернистое, слизистая вокруг язв отечна и гиперемирована.
Лечение туберкулеза слизистой оболочки ротовой полости
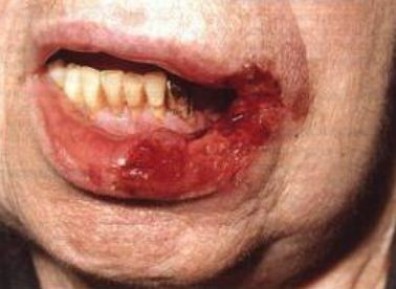
Лечение туберкулеза слизистой оболочки ротовой полости, конечно же, в первую очередь должно быть направлено на лечние общего туберкулеза, то есть в специальном лечебном учреждении. Врач – стоматолог должен выявлять таких пациентов и организовывать диспансерное наблюдение.
Проявление симптомов
К категории «лишай» относится группа дерматологических патологий с различной этиологией. Проявляться они могут по-разному, в зависимости от клинической формы. Лишай на теле может иметь такие симптомы:
- сыпь в виде красных или розовых пятен (могут быть отечными);
- сыпь желто-коричневого цвета;
- болезненные ощущения в области пятен;
- образование на пятнах пузырьков или чешуек;
- ощущение зуда и жжения;
- повышение температуры тела (не всегда);
- проплешины в волосистой части головы;
- общее плохое самочувствие.
У вас появились симптомы лишая? Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Вторая: скарлатина
О существовании этой болезни знали все советские школьники – из мрачной поэмы Эдуарда Багрицкого «Смерть пионерки», героиня которой умирала в больнице. В 30-е годы прошлого века, когда было написано это произведение, скарлатина была одной из самых тяжелых детских инфекций. В наше время она протекает несравнимо легче – специалисты связывают это как с улучшением качества жизни детей, так и с доступностью антибиотиков.
Скарлатину вызывает гемолитический стрептококк группы А. Она похожа на ангину, но проявляется не только высокой температурой, общим недомоганием и болью в горле, но и мелкой сыпью, которая обычно через сутки после начала болезни выступает на щеках, на сгибах рук и ног, под мышками, по бокам тела. Скарлатина – очень заразная болезнь, по санитарным нормам она подлежит контролю: поставив такой диагноз, врач должен сообщить в орган эпидемического надзора. После выздоровления устанавливается карантин до 12 дней.
Типичный симптом:клубничный язык – поверхность языка алого цвета, усеяна белыми точками.
- Как определить вирусная или …
- Как отличить вирусную инфекцию от …
- Как отличить вирусную инфекцию от …
- Новый тест позволит отличить любую …
- Как расшифровать анализ крови ребенка …
Профилактика и лечение:гемолитический стрептококк передается воздушно-капельным путем, риск заражения снижает личная гигиена — мытье рук, влажная уборка и пр. Лечат скарлатину антибиотиками.
Кишечная инфекция у детей, лечение
Исходя из всего перечисленного, главной задачей в лечении ребенка с кишечной инфекцией является восстановления водного баланса и прекращение рвоты.
В России, к сожалению, вообще мало зарегистрированных противорвотных средств. Чуть ли ни единственное средство для детей у нас — это мотилиум, который выпускается как в суспензии для совсем маленьких грудных детей, а для детей после 5 лет — в жевательных таблетках. Важно строго соблюдать инструкцию к препарату.
Что касается восстановления потери жидкости, то единственный способ, доступный родителям, это дробное выпаивание ребенка. Еще раз повторю — именно дробное, то есть чайными ложечками через каждые 10 — 15 минут в течения дня. Для этой цели подойдет минеральная вода без газа типа Есентуки 4, морс из клюквы, чай с ромашкой или обычный крупнолистовой черный чай. В качестве противовирусных препаратов лучше всего иметь с собой свечи кипферон.
Пожалуй, надо еще добавить такую информацию: кишечная инфекция почти никогда не лечится антибиотиками, поскольку, скорее всего, возбудителем кишечной инфекции у ребенка окажется вирус, а на вирусы никакие антибиотики не действуют, а только усугубляют в данном случае кишечное расстройство. Антибиотики при кишечной инфекции может назначить только врач инфекционист на основании бактериологического анализа кала, если в нем высеялись патогенные бактерии, такие как сальмонеллы или дизентерийная палочка.
Кроме выпаивания, противорвотных и противовирусных средств я рекомендую обязательно брать с собой на отдых сорбенты — это препараты, которые выводят из кишечника различные токсины, и могут понадобиться не только для лечения кишечной инфекции, но и в том случае, если у ребенка обострилась какая-то пищевая аллергия. Из сорбентов для детей лучше всего подходят два препарата: смекта и энтеросгель. Назначаются эти средства в возрастной дозировке до еды 3 раза в сутки.
Основной вывод, который конечно Вы должны сделать, что течение кишечной инфекции у детей до года может носить молниеносный и непредсказуемый характер, поэтому я категорически не советую дол
Показания
Лечений инфекций, вызванных чувствительными к микроорганизмами:
- сепсис;
- менингит;
- диссеминированный боррелиоз Лайма (ранние и поздние стадии заболевания);
- инфекции органов брюшной полости (перитонит, инфекции желчных путей и желудочно-кишечного тракта);
- инфекции костей и суставов;
- инфекции кожи и мягких тканей;
- раневые инфекции;
- инфекции у больных с ослабленным иммунитетом;
- инфекции органов малого таза;
- инфекции почек и мочевыводящих путей;
- инфекции дыхательных путей (особенно пневмония);
- инфекции ЛОР-органов;
- инфекции половых органов, включая гонорею.
- Как отличить вирусную инфекцию от …
- PDF) NICHE OF THIRD GENERATION …
- Как отличить вирусную инфекцию от …
- H-Clinic
- Как определить вирусную инфекцию или …
Профилактика инфекций в послеоперационном периоде.
Лечение бактериальных инфекций кожи
Должно начинаться с ранних стадий, проходить под контролем специалиста. В ряде случаев достаточно местного лечения антибактериальными мазями, протирания антисептиками. Распространённые высыпания, глубокие пиодермии, требуют назначения системных антибиотиков. При хроническом течении врач может посоветовать аутогемотерапию, иммунные препараты.
Хирургическое лечение проводят, если гнойник не вскрывается самостоятельно или надо избежать грубого рубца. Для восстановления тканей применяют лазерную коагуляцию, физиотерапию.
Важно выявить, пролечить сопутствующие болезни, исключить неблагоприятные внешние воздействия на кожу, подобрать питание.