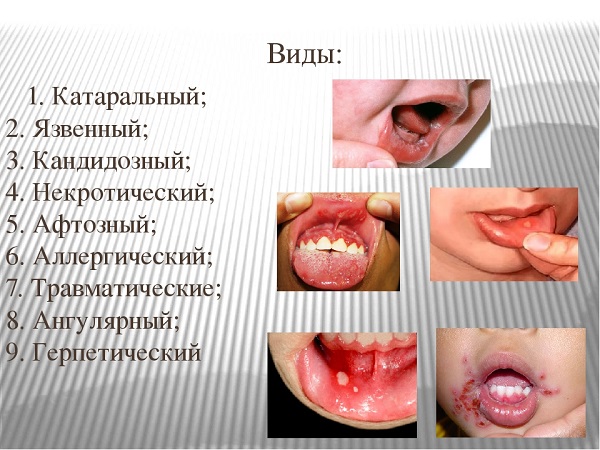
Причины развитияОсобенности нейроэндокринных опухолейКлассификация нейроэндокринных опухолейВиды нейроэндокринных опухолей и их симптоматикаДиагностика заболеванияЛечениеПрогноз выживаемости
Симптомы
Доброкачественные новообразования на начальных стадиях практически не имеют симптоматики. По мере роста опухоли могут проявляться следующие признаки:
- прощупываемое уплотнение, обычно близко к поверхности кожи;
- болевые ощущения, не связанные с травмами или другими объяснимыми причинами.
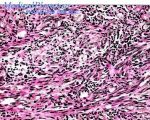
- Ретиформная гемангиоэндотелиома …
- Ангиоматоз. Ретиформная …
- МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ САРКОМ …
- МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ САРКОМ …
- Опухоли мягких тканей презентация …
- Опухоли мягких тканей презентация …
В некоторых случаях эти симптомы проявляются одновременно. Сложнее всего дело обстоит с новообразованиями во внутренних органах. На ранних стадиях они диагностируются случайно: при обследовании по иным показаниям. На поздних — при появлении болей, дискомфорта и прочих симптомов.
Различия злокачественных и доброкачественных новообразований
Степень дифференцировки (зрелость).
Степень развития клеток называется дифференцировкой. Клетки доброкачественной опухоли очень похожи внешне и функционально на нормальные клетки (высокодифференцированные), хотя существуют некоторые минимальные отличия. Клетки злокачественных опухолей средне- или низкодифференцированные, они значительно отличаются по строению и функции от нормальных.
Характер роста.
Для доброкачественных опухолей характерен экспансивный рост. Они растут медленно, раздвигая и сдавливая окружающие ткани и органы. Злокачественные опухоли инфильтрируют окружающие ткани, прорастая в них, а также расположенные рядом нервы и сосуды.
Метастазирование.
Метастазы представляют собой вторичные (дочерние) опухоли, образованные отсевом из первичного очага (родительской опухоли). Этот процесс отсева называется метастазированием. Он осуществляется переносом клеток опухоли током крови или лимфы. Доброкачественные опухоли не метастазируют, это характерно только для злокачественных новообразований.
Рецидивирование.
Рецидивирование (повторное развитие после полного уничтожения или удаления) характерно только для злокачественных опухолей, а также для доброкачественных опухолей с основанием («ножкой»).
Влияние на пациента.
Злокачественные и доброкачественные новообразования по-разному влияют на пациента. Для доброкачественных опухолей характерно местное проявление — сдавливание нервов, сосудов и окружающих тканей. Злокачественные опухоли вызывают раковую интоксикацию и кахексию. Это происходит вследствие активного роста опухоли и быстрого поглощения питательных веществ. Также быстрый рост опухоли приводит к тому, что кровеносные сосуды в ней не успевают образовываться в нужном количестве и происходит некроз центра опухоли и соответствующая интоксикация.
Как называются злокачественные и доброкачественные новообразования
Злокачественные и доброкачественные новообразования называются похожим образом, но есть некоторые отличия. Названия доброкачественных опухолей определяются типом ткани, из которой они развиваются. Например, фиброма – это доброкачественная опухоль соединительной ткани, липома – жировой, аденома – железистой, а миома – мышечной. Если это поперечно-полосатая мышечная ткань (скелетные мышцы), то новообразование будет называться рабдомиома, а если гладкая мускулатура (мышцы внутренних органов) — лейомиома. Если в опухоли сочетаются клетки разных тканей, то это также будет отражено в названии. Например, опухоль, состоящая из соединительной и жировой ткани будет называться фибролипома.
Название злокачественной опухоли также определяется видом ткани, из которой она возникла. Например, злокачественная опухоль, развившаяся из эпителиальной ткани – карцинома. При довольно высокой степени дифференцировки удается установить более точно вид ткани, и поэтому названия будут указывать на ее происхождение более определенно: аденокарцинома – это злокачественная опухоль, развившаяся из железистой ткани) и т.п.
Злокачественная опухоль, развившаяся из соединительной ткани (за исключением крови и кроветворной ткани), называется саркома. Добавление слова «саркома» к названиям доброкачественных опухолей дает названия злокачественных опухолей, произошедшей из той же ткани. Например, миома — доброкачественная опухоль из мышечной ткани, а миосаркома — злокачественная опухоль из этой же ткани.
Кровь представляет собой один из видов соединительной ткани. Опухоль из кроветворной ткани, развивающаяся во всех кровеносной системе, называется лейкемией (лейкозом, гемобластозом). При локализации только в определенной части организма она называется лимфомой.
Если для злокачественной опухоли невозможно установить ткань, из которой она развилась (опухоль низкодифференцированная), то ее назовут по форме клеток: мелкоклеточный рак, перстневидно-клеточный рак и т.п.
Дифференциальная диагностика злокачественных и доброкачественных новообразований
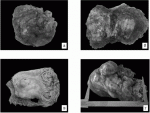
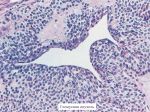
Дифференциальная диагностика опухоли включает физикальные исследования, лабораторные методы исследования, всевозможные методы визуализации (УЗИ, МРТ, КТ, рентген, эндоскопические манипуляции и т.п.). Однако все эти методы лишь предваряют гистологическое исследование, так как без гистологического изучения тканей опухоли невозможно достоверно сказать доброкачественная опухоль или злокачественная. Гистологическое исследование при необходимости дополняется другими патоморфологическими методами – иммуногистохимия, FISH-исследование.
Диагностика заболевания
В большинстве случаев нейроэндокринные новообразования обнаруживаются случайно, когда человек проходит обследование по другому поводу. Опухоль можно обнаружить с помощью таких методов диагностики, как:
- Ультразвуковое исследование.
- Эндоскопические исследования: гастроскопия, колоноскопия, бронхоскопия.
- Рентгенография с контрастным усилением. Перед исследованием пациенту дают выпить раствор, который помогает четко увидеть контуры желудка, кишечника.

Диагноз подтверждается с помощью биопсии. Обнаружив патологическое образование, врач удаляет из него фрагмент ткани и отправляет в лабораторию для исследования под микроскопом. Если опухоль предположительно является феохромоцитомой, к биопсии прибегают только в крайних случаях, так как она сопряжена с серьезными рисками.
Компьютерная томография и МРТ помогают обнаружить опухоль, оценить ее размеры, локализацию, степень распространения в организме, обнаружить метастатические очаги. Для поиска метастазов применяют ПЭТ-сканирование. Врач может назначить анализы, которые помогают обнаружить гормоны, вырабатываемые опухолью, например, исследование мочи на 5-HIAA — продукт обмена серотонина. Определение уровня хромогранина А в крови помогает контролировать эффективность лечения.
Перспективы и выводы
У молодых, соматически здоровых людей хирургическое лечение является методом выбора. Хирургу необходимо приложить все усилия по достижению полного удаления опухоли одновременно с минимальным повреждением нервных и сосудистых структур.
Удаление параганглиом латерального основания черепа следует проводить в комплексе масштабных периоперационных мероприятий — как рутинных для отохирургии — лучевого и отомикроскопического обследования, так и специальных — ангиографии, суперселективной эмболизации, адекватной фармакотерапии, индивидуальной послеоперационной интенсивной терапии и реабилитации, и следовательно отохирургический центр должен иметь возможность к их осуществлению.
У людей с двусторонним поражением, неудовлетворительным соматическим состоянием и преклонным возрастом с выраженным интракраниальным или цервикальным распространением опухоли, гамма-нож может стать хорошей альтернативой хирургии в качестве основного или вспомогательного лечения. Генетическое обследование у пациентов с высокой степенью риска (членов пострадавших семей) позволяет обнаружить опухоль на ранних стадиях. Это выражено уменьшает риск последствий развития невропатий черепных нервов у пациентов с двусторонним поражением. Кроме того прогресс в генетическом исследовании параганглиом открывает перспективы на возможность генетической терапии данной патологии.
Ангиографию ветвей наружной сонной артерии с последующей селективной (или, что предпочтительно суперселективной) эмболизацией следует включить в стандартные протоколы предоперационной подготовки пациента с параганглиомой латерального основания черепа в современном российском здравоохранении.
Одна из основных задач в плане совершенствования хирургического лечения гломусной опухоли — выполнение тимпанопластики одномоментно с операцией удаления опухоли или отсрочено вторым этапом. Это ведёт к восстановлению функции слуха, улучшению качества жизни и социальной адаптации пациента, что на данном этапе здравоохранения и социального развития должно стоять если не на первом месте в очерёдности задач врача, то как минимум наравне с принципами радикальности удаления гломусной опухоли.
Активное внедрение гамма-ножа в здравоохранение даёт пациентам с запущенными формами опухоли или больным старческого возраста возможность альтернативного хирургии лечения, которое будет давать адекватный, приемлемый паллиативный эффект.
Сцинтиграфия и иммунография так же в перспективе предложат мощный инструмент в диагностике и локализации многоочаговых гломусных опухолей.
Интеграция медицинских специальностей, учитывая тот факт, что гломусная опухоль не поражает исключительно ухо, особенно актуальна в плане заимствования новых методов лечения и диагностики, в том числе и упомянутый гамма-нож, химиотерапия, поиск онкофакторов и многое другое.
Хирургическое лечение гломусных опухолей на территории Российской Федерации проводится в основном в двух центрах: в Санкт-Петербургском НИИ уха горла носа и речи и в НИИ нейрохирургии им. акад. Н. Н. Бурденко (Москва), Первый государственный медицинский университет им. Сеченова (отделение оториноларингологии),
- Опухоли мягких тканей презентация …
- 1. СОвременные представления о …
- Эпителиоидная гемангиоэндотелиома …
- проблемы морфологической классификации …
- Опухоли мягких тканей презентация …
- Опухолевые заболевания орофациальной …