Препарат Диклофенак является высокоэффективным нестероидным (негормональным) противовоспалительным средством, которое схоже с клетками слизистых оболочек органов желудочно-кишечного тракта. Воздействует на выработку арахидоновой кислоты (медиатор воспалительного процесса), благодаря чему снижается уровень проницаемости простагландинов, устраняется отёчность, восстанавливается обмен веществ. Активно применяется при мощном болевом пороге в неврологии и травматологии.
Фармакологическое действие
Нестероидные противовоспалительные препараты являются производными фенилуксусной кислоты, поэтому обладают мощным противовоспалительным и обезболивающим действием, умеренным жаропонижающим эффектом. Механизм воздействия основан на угнетении ЦОГ (главный фермент метаболизма кислоты арахидоновой). Обезболивание осуществляется путем влияния на центральную и периферическую нервную систему. В первом случае ингибируется синтез простагландинов, во втором — подавляется.
Фармакодинамика
Особенности фармакодинамики:
- воспалительного процесса;
- купирование болевого синдрома (при движении и в состоянии покоя);
- легкое снижение температуры тела;
- подавление агрегации тромбоцитов;
- устранение отёчности;
- нейтрализация утренней скованности;
- восстановление функциональности суставов, опорно-двигательного аппарата;
- регенерация поврежденных тканей;
- понижение выраженности гиперемии (покраснения);
- снижение свертываемости кровяной жидкости.
Фармакокинетика
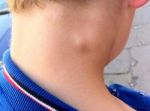
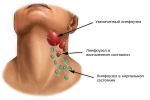
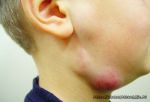
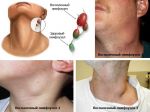
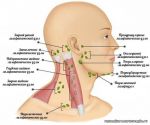
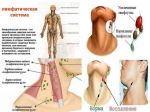
- Увеличены лимфоузлы на шее у ребенка …
- Увеличены лимфоузлы на шее у ребенка …
- Увеличены лимфоузлы на шее у ребенка …
- Увеличены лимфоузлы на шее у ребенка …
- Увеличенные лимфоузлы | Прима Медика
Распределение и всасывание активного вещества:
- диклофенак связывается с белками кровяной сыворотки на 95–99,7%;
- Vd — от 0,12 до 0,17л/кг;
- максимальная концентрация в плазме достигается через 60–120 минут, в синовиальной жидкости — через 3–4 часа;
- препарат в таблетированной форме всасывается преимущественно кишечником;
- при соблюдении дозировки кумуляции не происходит;
- всасывания суппозиториев осуществляется медленнее;
- абсорбция зависит от используемой дозы;
- первое прохождение происходит через печень;
- уровень биодоступности составляет 50–90%.
Особенности метаболизма и выведения:
- частичный метаболизм происходит глюкуронизацией неизмененных молекул;
- в процессе образуются фенольные метаболиты, которые преобразуются в глюкуронидные конъюгаты;
- полувыведение из крови осуществляется через 60–120 минут, из суставной жидкости — 4–6 часов;
- с мочой выводится 60–65% активного вещества;
- с каловыми массами выходит 35–40%;
- диклофенак в неизмененном виде выводится всего на 1%.
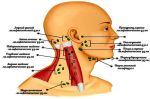
Как выполняется операция
В клинике «Медицина 24/7» тазовая лимфаденэктомия выполняется как открытым, так и эндоскопическим способом.
В первом случае доступ создается через разрез мягких тканей. Во втором случае — через небольшие проколы.
Эндоскопическое удаление опухоли и пораженных лимфоузлов требует особенно высокой квалификации хирурга, поэтому такие операции выполняются не во всех клиниках. «Медицина 24/7» располагает хирургами необходимой квалификации.
При выполнении тазовой лимфаденэктомии строго соблюдается правило абластики, чтобы минимизировать вероятность оставления раковых клеток после хирургического лечения.
Правило абластики включает принцип футлярности. Это значит, что тазовые лимфоузлы удаляются в пределах естественных «футляров».
Второй принцип — моноблочность. Это значит, что пораженный лимфоузел иссекается в пределах окружающих здоровых тканей, с обязательным отступом.
Третий принцип — зональность. Это значит, что тазовые лимфоузлы иссекаются в пределах анатомической зоны, в которой они находятся.
Как правило, операции тазовой лимфаденэктомии выполняются под общим наркозом. Длительность операции зависит от объемов хирургического вмешательства.
После удаления тазовых лимфоузлов устанавливается дренаж для отвода жидкости.
Когда следует обратиться к врачу
Рак лимфоузлов требует своевременного обнаружения на самой ранней стадии, поскольку от этого зависит прогноз выздоровления. При наличии факторов риска или симптомов заболевания необходимо немедленно обратиться к врачу для проведения соответствующих диагностических мероприятий. В случае с онкологией лимфатической системы пациенту требуется помощь онколога. В нашем онкоцентре «София» на 2-м Тверском-Ямском пер. дом 10 работают лучшие специалисты, которые специализируются на диагностике и лечении онкологии разного типа.
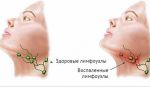
Лечение лимфаденита
Тактика лечения шейного лимфаденита зависит от причины, вызвавшей заболевание, и степени его тяжести.
Медикаментозная терапия
Для лекарственной терапии используют следующие группы медикаментов:
-
Антибактериальные (Цефтриаксон, Амоксициллин, Амоксиклав). Такие препараты оказывают бактериостатическое или бактерицидное действие, угнетая процесс размножения микроорганизмов или вызывая их гибель.
-
Противогрибковые (Амфотерицин, Флуконазол).
-
Противовирусные (Арбидол, ацикловир). Подавляют процесс образования РНК вируса и скорость элиминации его из организма.
-
НПВС (Нимесил, Диклофенак, Кеторолак). Снимают симптомы воспаления, снижают температуру тела и избавляют от болевых ощущений.
-
Иммуномодулирующие средства (Иммунал, Виферон). Активизируют естественные силы организма и помогают ему бороться с инфекцией.
-
Антигистаминные препараты (Супрастин, Тавегил). Уменьшают проницаемость сосудистых стенок, подавляют синтез медиаторов воспаления и препятствуют возникновению отеков тканей.
Народные средства
Для лечения шейного лимфаденита можно применять отвары и настои лекарственных растений. Однако применять такие средства следует только в комплексе с медикаментами и после согласования с лечащим врачом.
Важно! Греть воспаленные лимфатические узлы противопоказано. Такой способ «лечения» может привести к усугублению патологического процесса и усилению симптомов заболевания.
Хирургическое лечение
В большинстве случаев воспаление лимфатических узлов лечится консервативно. Однако существует ряд состояний, когда показаны хирургические методы:
- Как лечить лимфоузлы на шее | Как …
- Увеличены лимфоузлы на шее у ребенка …
- Как лечить лимфоузлы на шее | Как …
- Увеличены лимфоузлы на шее у ребенка …
- Причины, симптомы и лечение воспаления …
-
Абсцесс или флегмона лимфоузла.
-
Отсутствие от эффекта лекарственной терапии.
Операция включает в себя вскрытие гнойного очага и удаление патологического содержимого. Проводится под местной анестезией или наркозом, в зависимости от тяжести состояния, возраста и психической устойчивости пациента.
После завершения хирургического вмешательства, рана тщательно промывается растворами антисептиков. Также рекомендуется проводить дренирование гнойной полости в течение 1-2 суток, чтобы предотвратить рецидив заболевания. После проведения всех вышеперечисленных лечебных мероприятий, рана послойно ушивается.
Проведение операции при шейном лимфадените запрещено при декомпенсированном состоянии пациента. Таким ситуациям относится:
-
Ишемический или геморрагический инсульт.
-
Острый инфаркт миокарда.
-
Тяжелая печеночная, почечная или сердечная недостаточность.
Физиотерапия
Для лечения шейного лимфаденита применяют и ряд физиотерапевтических методов:
-
Ультразвуковая терапия. Способствует снятию воспаления в зоне воздействия.
-
УФ-облучение. Также обладает выраженным противовоспалительным действием.
-
Электрофорез. Данный способ предполагает местное введение лекарственным препаратов посредством воздействия слабого электрического тока.
-
Лечение лазером. Такое воздействие помогает избавиться от болевых ощущений, улучшить кровообращение и активизировать клеточную регенерацию.
-
УВЧ-терапия. Обладает противовоспалительным и противоотечным действием.
Физио-методы лечения не следует использовать изолированное, а только в комплексе с приемом лекарственных препаратов.