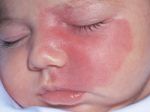
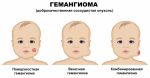
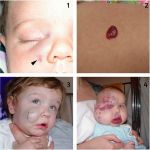
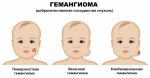
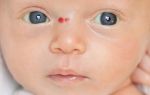
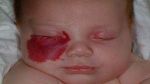
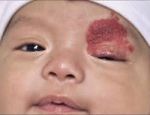
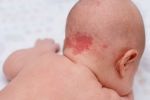
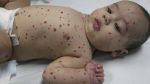
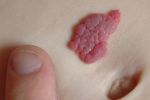
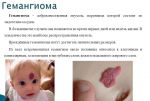
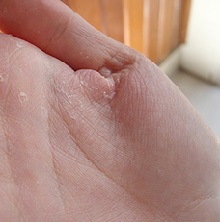
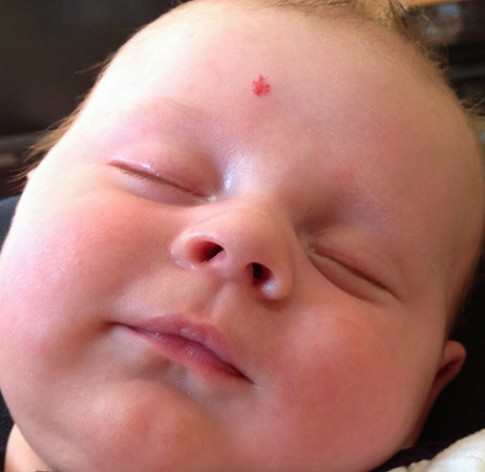
Гемангиома головного мозга – это доброкачественная опухоль, состоящая из переплетенных сосудистых клубочков, заполненных кровью. Патология приводит к сдавливанию тканей мозга, сосудистым мальформациям и характеризуется неврологической симптоматикой, а в тяжелых случаях может привести к необратимым последствиям.
Симптомы и причины возникновения гемангиомы головного мозга
Опухоль возникает по самым разным причинам: из-за нервного перенапряжения, неправильного образа жизни, врожденной предрасположенности. Развитию аномалии наиболее часто подвержены мужчины. Заболевание несет определенный риск развития мозгового кровоизлияния, что влечет за собой определенные последствия для здоровья, вплоть до летального исхода.
Нужно отметить, что особому риску подвержены люди, уже страдающие заболеваниями головного мозга или перенесшие инсульт. Но даже в этом случае катастрофических последствий можно избежать, вовремя обратившись к врачу. Гемангиома головного мозга у взрослых может протекать на фоне следующей симптоматики:
- Гемангиома у детей — причины, симптомы …
- iDoctor.kz
- Гемангиома — причины появления …
- Гемангиома у детей: причины, симптомы и …
- Гемангиома: причины, виды, лечение …
- Гемангиома у новорожденных детей …
- приступы эпилепсии и судорожная готовность;
- патологическое снижение зрения или слуха;
- нарушение координации движения;
- психическая нестабильность;
- снижение памяти и нарушение речевых функций.
Последствия
- Врастание в нижележащие структуры, при этом нарушается их функциональная деятельность. Например, при врастании в гортань, трахею, глотку, ухо происходит нарушение глотания и дыхания, снижение слуха, глухота.
- Обструкция дыхательных путей.
- В результате травматического повреждения патологического образования повышается риск возникновения изъязвлений, эрозий, инфицирования и кровотечений.
- При расположении гемангиом на суставах могут возникать их повреждение, ограничение подвижности.
- Повреждение глаз с последующим снижением остроты зрения, вплоть до полной слепоты.
- Косметологический дефект: деформация носа, губ, ушей, рубцовые изменения.
- Перерождение в злокачественное новообразование.
- Разрыв гемангиомы, расположенной в области внутренних органов и сосудов, вплоть до летального исхода.
- Окклюзия опухолью крупной артерии или вены с последующим ишемией и некрозом тканей или органов.
- Нарушение свёртывания крови в связи со снижением уровня тромбоцитов.
- Тромбофлебит.
- Прогрессирующая анемия.
- Нарушение работы внутренних органов, вследствие чего возникает сердечная, печёночная, дыхательная, почечная или лёгочная недостаточность.
- Вторичная сердечная недостаточность.
- Разрушение костей и мышц, развивается сколиоз, атрофия, болевой синдром.
- Расстройство чувствительности, параличи.
- Развитие гемангиоэктазии (расширение кровеносного сосуда).
- Гипотиреоидизм или гипотиреоз (недостаточность гормонов щитовидной железы).
- Расстройство акта сосания при расположении гемангиомы на слизистой рта ребёнка.
- В области волосистой части головы перестают расти волосы.
- Пожизненная инвалидность.
Диагностика опухоли влагалища
Способ выявления новообразования доброкачественной природы зависит от вида опухоли и места ее расположения или локализации.
- Осмотр гинекологом. Использование врачом зеркал позволяет распознать узел образования и определить широкое основание или ножку. Увидеть опухоль можно величиной до размеров куриного яйца. Врач способен заметить возвышенное пятно красного или синюшного цвета над отечной слизистой. При этом обратить внимание на утолщенные складки и рыхлую структуру, диагностировав гемангиому. С помощью пальпации определяется сформированное образование плотной структуры, находящееся на стенке влагалища.
- Кольпоскопия. Широкодоступный способ обследования влагалища женщины с помощью кольпоскопа. Позволяет обнаружить варикозные изменения сосудов, если образовалась гемангиома. С помощью данного метода можно правильно определить участок для забора материала для мазка на цитологию.
- Трансвагинальное УЗИ. Способно обнаружить любую опухоль влагалища и определить ее структуру, принимая в расчет показатель эхогенности.
Взятие мазка для цитологического исследования способно дать самые точные результаты относительно наличия атипичных клеток.
ПЦР-диагностику проводят для обнаружения вирусной инфекции, связанной с наличием папиллом. Ведь ВПЧ отличается высоким онкогенным риском.
При удалении доброкачественных опухолей обязательно проводят гистологическое исследование.
Как вылечить дакриоцистит у новорожденных?
При выявлении заболевания доктор обычно прибегает к выжидательной тактике. В 60-70% случаев дакриоцистит у грудничков терапии не требует и проходит сам по себе.
Если этого не происходит, необходима комплексная терапия, направленная на:
- восстановление проходимости канала,
- устранение воспалительного процесса.
Лечебные мероприятия начинают с массажа слезного мешка. С помощью специальных движений можно очистить носослезный проток от пробки либо мембраны. Массаж выполняет мама ребенка после обучения у педиатра или офтальмолога. Для выздоровления нужно проводить 4-5 сеансов в день в течение недели. После процедуры слизистую оболочку глаза омывают раствором антисептика. Чаще всего используют Фурациллин. В качестве альтернативы можно выбрать отвары трав (ромашка, календула).
Также консервативная терапия включает в себя лечение противомикробными препаратами. В зависимости от тяжести состояния, доктора назначает их либо местно (в виде капель) либо внутрь. Антибактериальные капли: Гентамицин, Эритромицин, Тобрамицин. Можно применять комбинированные капли, в состав которых входят гормональные средства. Такие лекарства быстрее снимают отек и воспаление: Тобрадекс, Дексатобром. Длительность лечения – 5-7 дней.
Внутрь назначают следующие антибиотики: Амоксиклав, Сумамед, Цефтриаксон, Цефазолин.
- Гемангиома: причины, виды, лечение …
- Гемангиома у детей — причины, симптомы …
- ᐈ Инфантильная гемангиома у детей …
- Гемангиома у детей: причины, симптомы и …
- Лечение гемангиомы | ЛДЦ №1 Липецк
- Гемангиома на коже, гемангиома …
Положительный эффект дает и физиотерапия: УВЧ, ультразвук.
Всю перечисленную выше консервативную терапию проводят 7-10 дней. Если улучшение не наступило, прибегают к более радикальным методам.
Следующий шаг – зондирование слезных каналов. Это процедура не только диагностическая, но и лечебная. Тончайший зонд вводится в проток и разрушает мембрану. Эффективность такого метода дает 100% результат, если причина дакриоцистита именно в закупорке протока. Сразу после зондирования носослезный канал промывают специальными растворами. В некоторых случае зондирование можно повторить еще 2-3 раза.
Если все приведенные выше методы не дают результата, то последняя стадия – хирургическое вмешательство. Выполняют его только по достижению 5-летнего возраста. Есть несколько вариантов:
- интубация слезных путей – размещение силиконовых трубок в носослезном канале. С их помощью слезы попадают из глаза в носовую полость;
- надлом кости – носовая кость частично разбивается, что улучшает дренаж. Косметические дефекты процедура не приносит. Практически не используется;
- дакриоцисториностомия – операция по созданию нового носослезного канала рядом с уже существующим.
Если дакриоцистит вызвал осложнения (абсцесс либо флегмону), ждать нельзя. Гнойник срочно вскрывают хирургически, полость промывают и назначают мощную антибиотикотерапию.