Воспаление десен — общее понятие, которое подразумевает и поверхностные, и глубокие воспалительные процессы. С этой проблемой в той или иной мере сталкивается каждый, и при отсутствии должного внимания к состоянию полости рта воспаление может привести к серьезным последствиям вплоть до потери здоровых зубов. Важно вовремя распознать не только начавшееся воспаление, но и оценить глубину его распространения, получить квалифицированную помощь стоматолога и предупредить осложнения.
Виды воспалений
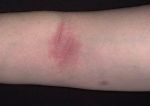
Выделяют два вида воспалительных процессов в области десен — гингивит и пародонтит. Гингивит — поверхностное воспаление десен, при котором в патологический процесс не вовлекается зубодесневое соединение. Обычно речь идет о воспалении сосочков десен между зубами, при этом заболевание не опасно для самих зубов: оно не провоцирует их подвижность. Гингивит классифицируется следующим образом:
- десквамативный: характеризуется выраженной краснотой и заметным слущиванием верхнего слоя тканей воспаленной десны;
- гипертрофический: для этого вида характерно увеличение размеров зубодесневых сосочков, их цвет может варьироваться от красного до синюшного. Степень тяжести определяется объемами разрастания десны — она может закрывать более половины высоты коронок зубов. Часто встречается у подростков, беременных женщин;
- атрофический: в отличие от гипертрофического, этот вид гингивита характеризуется уменьшением объема тканей десны;
- язвенный: этот воспалительный процесс отличает наличие сильного зуда и появление язв на деснах;
- острый некротизирующий: записан в МКБ отдельно. Причиной такого воспаления выступает бактериальная инфекция. Заболевание сопровождается отмиранием тканей межзубных сосочков;
- острый катаральный: это один из самых распространенных видов гингивита, для которого характерны краснота, отечность и кровоточивость десен.
- Родинка чешется К кому обратиться …
- Чешется родинка. Причины, тревожные …
- Зуд в родинке: угрожает ли это здоровью
- Родинка чешется и болит – что делать …
- Воспалилась родинка. Причины …
- Меланома: диагностика и лечение в Минске
Отсутствие своевременной помощи может повлечь переход острого воспаления в хроническую форму, а также привести к развитию пародонтита. Пародонтит отличается от гингивита тем, что в воспалительный процесс вовлекаются глубоко расположенные ткани, связывающие корни зубов и костную структуру. При этом десна может отслаиваться от зуба, формируя зубодесневой карман, где скапливаются остатки пищи и мягкий налет, что усугубляет ситуацию. Осложнениями пародонтита являются гнойные процессы и подвижность зубов с высоким риском их выпадения.
И гингивит, и пародонтит могут быть локальными и генерализованными. В первом случае воспаление ограничивается определенным участком, во втором — охватывает все зубы челюсти. Местное ограниченное воспаление чаще всего связано с травмой, общее — с действием других неблагоприятных факторов.
Боль при желчекаменной болезни
Если в желчном пузыре образовались камни, то периодически могут возникать мучительные колики. Интенсивная острая боль продолжается около 2 часов. Если приступ длится дольше, это свидетельствует о холецистите (воспалении желчного пузыря) или холангите (болезнях желчных протоков). Желчекаменная болезнь зачастую может сопровождаться холециститом. Желчные (печёночные) колики проявляются резкой болью в верхней части живота и возникают изредка. В зависимости от тяжести состояния они могут появляться часто или редко. Жирная пища провоцирует болевые приступы при заболеваниях желчного пузыря и поджелудочной железы.
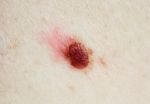
Может ли зуд быть признаком рака
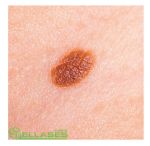
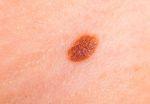
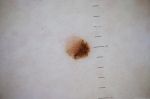
Внутри невуса может происходить процесс деления клеток. Окончания нервных клеток, которые расположены в дерме, будут передавать сигналы в головной мозг. Они будут выражаться в зуде, покалывании, или жжении родимого пятна. Причиной деления клеток, которые носят патологический характер, могут быть:
- Массажные процедуры, во время которых было произведено сильное надавливание и интенсивное трение кожных покровов.
- При нарушении целостности невуса возникло кровотечение. Необходимо в таком случае периодически прикладывать ватный тампон, обильно смоченный в трехпроцентном растворе перекиси водорода.
- Пониженный иммунитет. На ослабление иммунной системы влияют такие факторы, как неправильное питание, недосып, курение, чрезмерное употребление алкоголя, частые ОРВИ.
- Сбой гормонального фона. Может возникнуть в период вынашивания ребенка, при лактации, после прерывания беременности. При лечении с помощью гормональных медикаментов.
- Облучение ультрафиолетовыми лучами. Риск получение ожога возрастает, если у человека светлые волосы и кожа. Для него не рекомендуется частое посещение солярия, и длительное пребывание под солнцем.
- Родинки: как наблюдать, чего опасаться …
- После удаления родинка снова растет …
- Удаление родинок лазером
- Чешется родинка: может ли это быть …
- Почему чешется родинка: возможные …
- После удаления родинка снова растет …
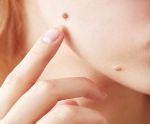
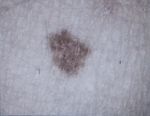
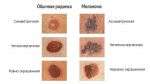
Исходя из вышесказанного, следует, что появление зуда, шелушения, изменения цвета и размера родинки, должно вызвать настороженность. Своевременный поход к дерматологу или онкологу поможет устранить неприятные симптомы, и возможно, обнаружить на начальных стадиях меланому. Такое заболевание опасно тем, что его наличие провоцирует метастазы в жизненно важных органах человека.
Общие клинические рекомендации
Пациентам, страдающим артритом пальцев рук, рекомендуется:
- вести здоровый образ жизни, закаляться;
- вовремя лечиться, устранять все очаги инфекции, которые могут стать триггером в развитии обострений артрита;
- избавиться от вредных привычек;
- правильно питаться, отрегулировать режим сна и бодрствования;
- при обострении артрита не нагружать пальцы рук, не заниматься домашней работой, в том числе, мытьем посуды;
- во время ремиссии дома делать физические упражнения для рук; занятия должны проводиться ежедневно;
- полностью отказаться от самолечения и во всем придерживаться рекомендаций врача.
Профилактика артритов пальцев рук
Предупреждение артритов особенно важно для лиц, имеющих генетическую предрасположенность к данному заболеванию (близких родственников с такой патологией). Для того, чтобы сохранить здоровье, им необходимо придерживаться следующих рекомендаций:
- нельзя нагружать руки тяжелой физической или длительной кропотливой работой, в том числе, дома;
- нельзя переохлаждаться, нужно избегать переохлаждения рук;
- вести здоровый образ жизни, правильно питаться, закаляться;
- заниматься посильным спортом, ежедневно проводить тренировки;
- избегать затяжных стрессов.
Диета
Специальное питание требуется только при подагрическом артрите пальцев рук. В рационе таких больных не должно быть крепких бульонов, субпродуктов, мяса молодых животных, алкоголя, щавеля, салата, крепких чая, кофе, шоколада.
При подагрическом артрите следует соблюдать диету
В остальных случаях достаточно придерживаться принципов здорового питания: употреблять нежирное мясо и молочные продукты, рыбу (полезна жирная морская рыба), зерновые, злаки, овощи, фрукты. Избегать следует высококалорийной пищи, сладостей, сдобы, острых приправ, жареных, копченых блюд. Питание должно быть регулярным.
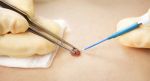
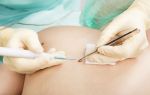
Возможные осложнения после удаления
Осложнения возникают или из-за ошибок специалиста, проводившего удаление, или из-за неправильного ухода за раной, или из-за аллергической реакции на обезболивающее средство. Возможные осложнения и их причины:
- Что делать, если родинка воспалилась …
- Что делать, если родинка воспалилась …
- Чешется родинка: может ли это быть …
- Все о злокачественных новообразованиях …
- Родинки как причина меланомы на теле …
- Удаление невусов и родинок …
-
Боль и температура — признаки воспаления.
-
Нагноение раны говорит о её инфицировании.
-
Появление шишки – это формирование отека из-за воспаления или рецидив родинки.
-
Появилась ямка. Частое осложнение при неправильном уходе или срывании защитной корочки.
-
Остался белый след. Выраженное белое пятно – это рубец.
-
Не проходят пятна. Если удаленная родинка начала опять темнеть – это рецидив. Сообщите об этом врачу. Обычно рецидив означает, что изначально родинку удалили не до конца, оставшиеся несколько клеток начали делиться снова, из них и образовалась новая родинка. Решение проблемы – точечное удаление рецидива родинки. Если же «новая» родинка выходит за пределы «старой», обратитесь к онкологу.
-
Родинка мокнет. Причина – пропитывание водой или отделяемым из раны. Не допускайте активного контакта с водой. Для решения проблемы обратитесь к дерматовенерологу-косметологу.