Многие кожные заболевания заявляют о себе в раннем возрасте. В силу физиологической незрелости кожи и иммунитета, детская кожа особенно чувствительна
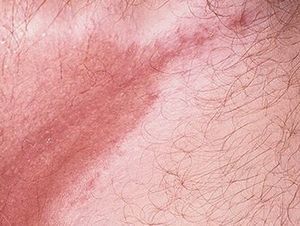
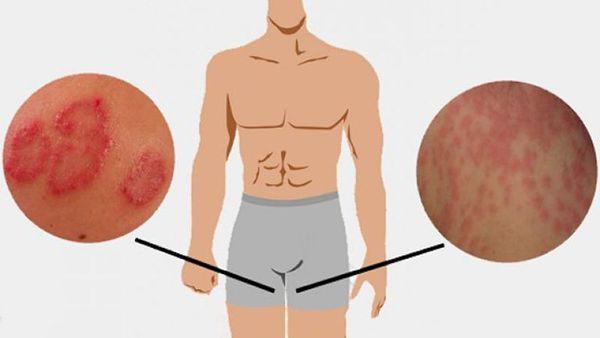
Опрелость — это заболевание кожи новорожденного ребенка, возникшее в местах избыточного трения, на участках, длительно подвергавшихся воздействию мочи и кала, в складочках кожи.
Раздражение появляется на наиболее чувствительных участках кожи, которые к тому же часто бывают влажными (в паху). Пот, моча и кал являются питательной средой для размножения микроорганизмов, которые и вызывают воспаление. Нередко возникновение опрелостей провоцируют вещества, входящие в состав памперсов, одноразовых салфеток и других предметов гигиены. К появлению опрелостей на коже новорожденных склонны младенцы с избыточным весом, эндокринной патологией, близко расположенными к коже сосудами (сосудистая сеточка у таких малышей просвечивает через тонкую, нежную кожу).
Для профилактики этих кожных заболеваний у новорожденных необходимо подмывать ребенка после каждого туалета, регулярно менять подгузники, смазывать проблемные участки стерильным растительным маслом или кремами, проводить воздушные ванны.
Омфалит — в переводе с греческого языка, означает «воспаление пупка», то есть кожи с подкожной клетчаткой вокруг пупка. Возбудитель – стафилококк или кишечная палочка. Мокнущий пупок после обработки спиртом крепостью 60° прижигают 10%-ным раствором азотнокислого серебра или крепким раствором перманганата калия. Малышу каждый день проводят ванны со слабо-розовым раствором марганцовки.
Заживление пупочной ранки происходит в течение нескольких недель. Чаще всего лечение начинается своевременно и проводится в домашних условиях. Подробную инструкцию о том, как лечить омфалит дает врач-педиатр или участковая медсестра
Гнойный омфалит требует срочного обращения к врачу!
Воспалительный процесс дна пупочной ранки, кожи и подкожной клетчатки вокруг пупка, пупочных сосудов, вызванный стафилококком или другими бактериями, с появлением гнойного отделяемого.
Пеленочный дерматит — раздражение, возникающее на коже ягодиц при действии на кожу различных неблагоприятных факторов. Пеленочный дерматит регистрируется у 35-50% всех детей первого года жизни. Чаще он развивается в возрасте от 3 до 12 месяцев. Это кожное заболевание у грудных детей встречается в основном у младенцев с аллергической настроенностью, у малышей, находящихся на искусственном вскармливании.
- Частая смена мокрых пеленок – сухая кожа менее подвержена воспалению, а мокрый и теплый подгузник – место, где идеально размножаются бактерии, становящиеся причиной пеленочного дерматита;
- При каждой возможности делать ребенку воздушные ванны. Давая коже свободно дышать, не забывая, что эта процедура очень хороший метод профилактики пеленочного дерматита. Чем чаще, тем лучше.
- Каждый раз, меняя малышу пеленки и подгузники использовать специальные защищающие, подсушивающие или увлажняющие средства по уходу за кожей малышей;
- И никогда не забывайте тщательно осматривать на предмет прогрессирования заболевания. Ведь пеленочный дерматит, если не будет должного ухода, может перерасти в серьезное кожное заболевание, лечение которого у грудничков провести непросто.
Пиодермия
Кожное заболевание гнойничкового характера часто оказывается результатом неправильного или недостаточного ухода за ребенком. Кожные покровы с остатками молочной смеси, пота, молока, мочи и кала становятся лучшим местом возникновения возбудителей пиодермии – стрептококков и стафилококков. Требует срочного обращения к врачу.
Кожа – это естественный покров барьер между организмом и внешней средой. Кожа выполняет функции защиты организма от неблагоприятных воздействий. Но кожа новорожденного эти функции выполняет не в полном объеме, и поэтому подвергается кожным заболевания.
У новорожденных лечение кожных заболеваний должно проходить только под наблюдением доктора, так как некоторые кожные высыпания могут являться симптомом различных опасных для жизни болезней. Поэтому необходимо устранять в первую очередь причину образования кожных болезней у новорожденных.
все новости
Самые распространенные виды детских дерматитов
Одной из форм дерматита, с которой сталкиваются от 35 до 50% детей1, является пеленочный, или подгузниковый, дерматит. Это разновидность простого контактного дерматита, который проявляется как воспалительная реакция в месте соприкосновения кожи ребенка с промокшими пеленками или подгузниками.
Пеленочный дерматит проявляется покраснением и шелушением при легкой степени; при тяжелом течении возможно образование глубоких мокнущих эрозий. Пеленочный дерматит может развиться у детей примерно через 3 недели после рождения, а вот его верхняя возрастная граница достигает 2-х лет.
Лечение этого вида дерматита сводится к соблюдению элементарной гигиены и использованию специальных подсушивающих и барьерных средств, как правило, в форме мазей и кремов.
Себорейный дерматит – заболевание, которое связано с нарушением секреции кожного сала, поэтому при нем поражается кожа в местах скопления сальных желез – на волосистой части головы, за ушами, в складках кожи.
Младенческая форма заболевания при легком течении проявляется наличием желтоватых жирных корочек в области волосистой части головы ребенка, может не причинять ребенку беспокойства и проходить самостоятельно или после применения специальных средств.
А вот в подростковом возрасте это заболевание протекает иначе. Изменения гормонального фона подростка вызывают избыточную секрецию сальных желез, которая сопровождается повышением активности некоторых видов грибов, которые в норме находятся на коже. В результате развивается воспаление, которое сопровождается зудом и шелушением волосистой части головы, в обиходе известное как перхоть. Помимо волосистой части головы, может поражаться кожа лица в области бровей и носогубных складок, кожа туловища на спине и груди.
Лечение себореи и себорейного дерматита, как правило, комплексное, назначается врачом.
Наружная терапия себорейного дерматита проводится средствами, обладающими противовоспалительным, противогрибковым и антимикробным действиями. Хорошо в лечении этого вида заболеваний показали себя лечебные шампуни, специальные кремы и аэрозоли, обладающие данными свойствами.
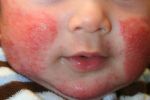
Атопический дерматит современная медицина определяет как хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом, сухостью и высыпаниями, которое может рецидивировать и ухудшает качество жизни пациента и его семьи.2 Часто развитию атопического дерматита предшествуют такие состояния, как аллергический дерматит, экссудативный диатез. Сам термин имеет множество синонимов: атопическая экзема, детская (инфантильная) экзема, диффузный нейродермит и атопический нейродермит. Все они описывают одно заболевание. Проявления атопического дерматита различаются в зависимости от возраста.
Возраст 1-2 года
- Что такое пеленочный дерматит у …
- Пеленочный дерматит дифференциальная …
- Пеленочный дерматит дифференциальная …
- Пеленочный дерматит дифференциальная …
Первые проявления могут спровоцировать внешние факторы, например, продукты питания, пыль, шерсть или лекарства. У ребенка первых двух лет жизни они могут вызвать сильную аллергическую реакцию, которая часто проявляется в виде покраснения на коже щек, где чуть позже появляются чешуйки (шелушение), а иногда проявления напоминают мокнущую экзему. Эти проявления сопровождаются сильным зудом и часто называются аллергическим дерматитом, экссудативным диатезом или детской (инфантильной) экземой, а в просторечье – диатезом. К первому году жизни ребенку с такими симптомами уже может быть установлен диагноз «атопический дерматит». У 60% проявления атопического дерматита со временем полностью проходят3. У остальных он переходит в хроническую форму.
Возраст 10-12 лет
В этом возрасте экссудативные (влажные) проявления сменяют зудящие высыпания на задней поверхности шеи и сгибательных поверхностях конечностей – локтевых и подколенных складках. При тяжелой форме эти высыпания распространяются дальше – на предплечья, запястья, кисти, стопы, туловище. Проявления атопического дерматита могут называться нейродермитом или атопической экземой.
Возраст после 12
У подростков и взрослых поражается кожа лица, тыльные поверхности стоп и кистей, кожа локтевых и коленных сгибов. Зудящие узелки сыпи располагаются на участках сухой, огрубевшей и шелушащейся кожи.
При атопическом дерматите в любом возрасте может произойти вторичное инфицирование расчесов, как бактериальное, так и грибковое.
Лечение атопического дерматита у детей обязательно включает в себя меры по увлажнению кожи, снятию зуда и облегчению физического и психологического состояния больного. В состав лекарственных и косметических средств входят противовоспалительные, противомикробные и противогрибковые вещества — от антигистаминов до кортикостероидов. Гормональные средства на основе кортикостероидов, с одной стороны, обладают высоким противовоспалительным эффектом, а с другой – широким рядом побочных эффектов, особенно при их неправильном применении. К таким эффектам можно отнести так называемый «синдромом отмены», при котором состояние кожи быстро ухудшается после завершения курса лечения.
Среди негормональных лекарственных средств для лечения атопического дерматита у детей хорошо зарекомендовали себя лекарственные препараты на основе активированного пиритион цинка. Препараты не вызывают характерных для гормональных средств побочных эффектов и имеют сравнимую клиническую эффективность.4
1 Коваль Г.С. Профилактика и лечение пеленочного дерматита // Вопросы современной педиатрии / Выпуск № 5 / том 3 / 2004. С. 61.
2 Торопова Н.П., Сорокина К.Н и др. Атопический дерматит детей и подростков — эволюция взглядов на патогенез и подходы к терапии // Российский журнал кожных и венерических болезней / №6 2014. С. 50.
3 Намазова Л.С., Левина Ю.Г. и др. Атопический дерматит // Педиатрическая фармакология / №1 2006. С. 35
4 Крем и аэрозоль СКИН-КАП разрешены для детей с 1 года
Пеленочный дерматит у грудничков: причины, симптомы и лечение
Пеленочный дерматит считается одной из наиболее распространенных и неприятных проблем в педиатрии. Это патологическое состояние представляет собой участки покраснения, раздражения или натирание кожных покровов в паховой области, на ягодицах, в районе гениталий и внутренней стороны бедер.
Причины пеленочного дерматита у новорожденного и грудничка
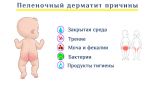
Основной причиной развития этой патологии у грудничка является нарушение правил гигиены (несвоевременная замена подгузника, использование пеленок и марли).
При этом отмечается дополнительное воздействие различных факторов, провоцирующих возникновение воспаления и отека кожи:
- механические (при неправильном выборе размера подгузника, трении жесткого внутреннего слоя подгузника, марли или пеленки об нежную кожу младенца);
- химические:
- контакт с мочой и калом – раздражающее действие ферментов, аммиака, солей жирных кислот;
- реакции на детские средства ухода, порошки или кондиционеры;
- микробные (грибы рода Candida, кишечная палочка, протей);
- физические – постоянно повышенная влажность и температура под подгузником.;
- нарушения обменных процессов, питание.
Частота появления пеленочного дерматита у грудничков обусловлена анатомическими и физиологическими особенностями кожного покрова детей раннего возраста:
- их незрелостью;
- тонким эпидермисом и склонности к травматизации;
- малым количеством воды в клетках и хрупкой базальной мембраной;
- несовершенством местного и общего иммунитета;
- незрелая терморегуляция.
Симптомы пеленочного дерматита у детей
- Эта патология составляет от 30 до 50% всех заболеваний кожных покровов у грудничков.
- Чаще болеют девочки.
- Факторами риска, развития пеленочного дерматита считаются:
- склонность к аллергическим реакциям, атопии;
- нарушения водно-солевого обмена;
- имунодефицитные состояния;
- искусственное вскармливание;
- нарушения переваривания, дисбактериозы, склонность к неустойчивому стулу;
- дисметаболические нарушения, которые проявляются высоким уровнем аммиака в моче.
Заболевание проявляется:
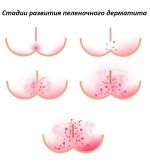
- покраснением кожных покровов в области промежности, ягодиц, паховых складок, на фоне гиперемии могут появляться мелкие пузырьки и участки шелушения;
- при тяжелом течении появляются отечность тканей, инфильтрации, изъязвления и гнойничковые элементы;
- малыш может быть беспокойным, отмечается зуд кожи, нарушения сна и снижение аппетита.
Тяжесть патологических изменений зависит от:
- площади поражения;
- осложненного течения (язвы, гнойнички, инфильтраты);
- глубины поражения кожи.
Лечение пеленочного дерматита
Это заболевание лечиться в домашних условиях, госпитализация крохи возможна при быстром распространении воспалительного процесса, появлении яркой гиперемии и синюшности кожи, множественных гнойничковых поражений, повышении температуры тела.
Основными способами лечения пеленочного дерматита считаются:
- гигиенические мероприятия;
- местное лечение.
Гигиенические мероприятия включают:
- смену подгузника после опорожнения мочевого пузыря или дефекации;
- подмывание теплой водой;
- использование только гипоаллергенных детских средств (детское мыло);
- подcушивание кожи, нежно промокнув полотенцем, без растирания;
- нанесение на участки поражения специальных мазей (тонким слоем);
- принятие воздушных ванн (если есть возможность).
Местное лечение:
- мази с оксидом цинка («Деситин»);
- антисептические и противомикробные средства – «Драполен»;
- мази с декспантенолом («Бепонтен», «Пантенол»);
- противогрибковые препараты применяются при осложненном течении пеленочного дерматита;
- мази с кортикостероидами назначаются только специалистом при выраженном воспалительном процессе.
Народные средства для лечения пеленочного дерматита
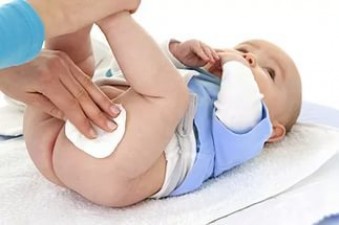
Для терапии данного заболевания широко применяются народные средства:
- отвары и примочки из лекарственных трав (коры дуба, ромашки, овса, череды);
- настои из этих растений добавляются в ванну при купании;
- регенерирующим действием обладает кашица из сельдерея и картофеля (1:1) натертая на мелкой терке и наложенная на воспаленные участки на 10 минут.
- врач-педиатр Сазонова Ольга Ивановна
- Сохранить
- Сохранить
Пеленочный дерматит
Покраснение под памперсом может быть не только следствием перегрева, но и проявлением пеленочного дерматита.
Что же это такое — пеленочный дерматит?
Дерматит — воспаление кожи. Пеленочный — значит, связанный с пеленками. Это перевод с медицинского на русский. Суть — если пеленка пропитана мочой и длительно контактирует с кожей (т. е. моча не имеет возможности в этом месте испаряться), возникает раздражение кожи, связанное с воздействием некоторых веществ, входящих в состав мочи, например мочевой кислоты[1].
Пеленочный дерматит — явление очень частое, широко распространенное во всем мире, его частота колеблется в интервале от 30 до 60%. Читатели не удивятся, наверное, если узнают, что именно у нас эта цифра приближается к 60%.
Пеленочный дерматит возникает, что, впрочем, очевидно, только у детей первых лет жизни, неспособных к контролю над выделительными функциями. Основные предрасполагающие факторы — во-первых, описанные выше физиологические особенности кожи и, во-вторых, нарушения правил ухода за ребенком.
Механизм развития дерматита не сводится только к контакту кожи с мочой. Еще большую роль играет одновременное воздействие и мочи, и кала. В этом случае повреждающий эффект многократно усиливается. К мочевой кислоте добавляется аммиак, образующийся при контакте кала с мочой, а также присутствующие в кале ферменты (протеаза, липаза).
Симптомы пеленочного дерматита — отечность и покраснение кожи ягодиц и (или) области половых органов, иногда возникновение пузырьков и шелушения.
Таким образом, в развитии пеленочного дерматита играют роль два основных фактора: объективный (особенности кожи) и субъективный (особенности ухода).
Не позволяющие усомниться в диагнозе покраснение, отечность и шелушение могут возникнуть вне зависимости от того, какой вид подгузников применяется. И многоразовые, и одноразовые подгузники используют люди, а люди бывают разные…
- Принципиальный же момент состоит в том, что именно памперсы способны заметно уменьшать как частоту возникновения, так и выраженность симптомов пеленочного дерматита[2], потому, что:
- — во-первых, препятствуют воздействию мочи на кожу;
- — во-вторых, разобщают кал и мочу.
Понятно, что после одновременного «справления» большой и малой нужды временной интервал (т. е. время контакта кожи с калом и мочой), необходимый для возникновения дерматита, при использовании марлевых подгузников будет заметно короче, ибо больше повреждающих факторов.
Но есть один момент, способный отрицательно повлиять на развитие ситуации именно при использовании одноразовых подгузников. Дело в том, что малейшее трение многократно усиливает симптомы дерматита, поэтому надо уделять самое пристальное внимание тщательной «подгонке» памперса по фигуре, аккуратно, надежно и симметрично фиксировать застежки-липучки, расправлять резинки на бедрах.
С учетом содержания предыдущей главы отметим, что чем выше потери жидкости организмом ребенка (т. е. чем суше и теплее), тем концентрированнее моча, тем больше ее повреждающая активность, тем легче «заработать» пеленочный дерматит.
Таким образом, меры профилактики пеленочного дерматита вполне очевидны — использование и выбор памперсов в соответствии с изложенными выше идеологией и правилами выбора, поддержание оптимальных условий окружающей среды.
Но даже самые внимательные и заботливые родители не всегда могут уберечь ребенка от проблем. Уложили спать, а малыш покакал в самом начале ночного сна, но было сухо, и спали спокойно всей семьей. А утром…
В подобной ситуации не надо заниматься самобичеванием. Надо всего лишь знать правила лечения. А главное из этих правил состоит в том, что самым эффективным, самым надежным и самым безопасным способом лечения пеленочного дерматита является максимально возможный контакт поврежденной кожи с воздухом.
Способности детской кожи восстанавливаться мы, взрослые, можем только позавидовать. Стоит только устранить повреждающие факторы, и за день-два проблемы как не бывало.
Для лечения, разумеется, используют и лекарственные средства — присыпки, масла, специальные мази и кремы. Выбор конкретного препарата и рекомендации по его использованию — прерогатива вашего педиатра, и нет ничего зазорного в том, чтобы вовремя проконсультироваться, а не заниматься самолечением, тем более, что выбор средств просто удручающе велик.
Отметим только, что поврежденный участок кожи может быть либо мокрым (выделения тканевой жидкости), либо сухим (трещины, шелушение). Основной принцип обработки — сушить мокрое (присыпки, специальные подсушивающие мази) и увлажнять сухое (масла, кремы).
Настоятельно не рекомендуется обрабатывать поврежденную кожу зеленкой, синькой, йодом, марганцовкой и т. п. Во-первых, это чистой воды садизм, а во-вторых, после того, как вы удовлетворите свои малярные наклонности, ни один профессор не разберет, что там было на самом деле.
И еще раз подчеркнем: любая (!) одежда препятствует восстановлению целостности кожи, поэтому необходимо максимально использовать всякую возможность, дабы подержать малыша голеньким.
[1] Обращаю внимание: сам термин «пеленочный дерматит» применяется только тогда, когда изменения кожи обусловлены именно воздействием мочи. Покраснения щек или сыпь за ушами не имеют никакого отношения к пеленочному дерматиту, поскольку если у ребенка здоровые родители, то за ушами и на щеках мочи обычно не бывает.
[2] Это доказано многочисленными исследованиями.
Одноразовые подгузники: популярное руководство пользователяопубликовано 27/02/2010 19:41
Выбор препарата
Препаратом выбора во всех перечисленных случаях является мазь Бепантен®, витаминный компонент которой способствует скорейшему заживлению микротравм кожного покрова, а натуральные масла обеспечивает защиту кожи, улучшая ее эластичность и упругость.
Основу мази Бепантен® составляет провитамин В5 — пантотеновая кислота. Не являясь антибиотиком, он оказывает необходимую помощь организму ребенка и его мамы. Врачи-дерматологи называют витамин В5 «антидерматитным» фактором, который обеспечивает сохранность кожного покрова и слизистых оболочек, укрепляет систему местного иммунитета.
- PDF) Diaper dermatitis in newborns …
- Что такое пеленочный дерматит у …
- Пеленочный дерматит дифференциальная …
- Что такое пеленочный дерматит у …
Декспантенол, входящий в состав мази, является аналогом пантотеновой кислоты. Это наиболее важный компонент, терапевтическое действие которого обеспечивает формирование и регенерацию кожных покровов.
Прочие ингредиенты: натуральный ланолин, вазелиновое и миндальное масло, белый вазелин и вода. Мазь образует тонкую пленку на поверхности кожи, которая обеспечивает самое интенсивное заживление. При этом мазь хорошо впитывается, обладает приятным запахом и не раздражает малыша, даря ему не только надлежащий уход, но и заботу, и ласковые мамины прикосновения Бепантен® мазь может использоваться не только для ухода за кожей паховой области и ягодиц, как большинство защитных мазей и кремов. Его можно наносить на любой участок кожи (включая лицо) для борьбы с потницей и сухостью. Именно эти особенности объясняют популярность использования Бепантен® в педиатрии.