Дисфункция гипоталамуса с нарушениями менструального цикла у подростков
Как проводится диагностика воспалительных заболеваний органов мошонки?
В основе диагностики заболеваний яичка, его придатка и семенного канатика лежит физикальное обследование (прежде всего пальпация или ощупывание). Ведущими вспомогательными методами являются диафаноскопия и ультразвуковое исследование (УЗИ) мошонки. Все эти методы абсолютно безболезненны, а их правильное использование и надлежащая интерпретация позволяют поставить точный диагноз в подавляющем большинстве случаев. В последние годы УЗИ мошонки, как значительно более информативный и точный метод, практически вытеснил диафаноскопию.
- Лечение опрелостей в паху, на попе, на …
- Опрелости у детей — причины, симптомы …
- Опрелости в паху у ребенка: ⇒ чем …
- Лечение опрелостей в паху, на попе, на …
- Лечение опрелостей в паху, на попе, на …
- Чем лечить опрелости в паху у ребенка …
Для установления причин эпидидимита, орхита и орхоэпидидимита обязательно проводятся общий анализ и посев мочи на микрофлору, иногда выполняется анализ спермы (эякулята) на присутствие в ней различных инфекций. Выполняются тесты на наличие заболеваний, передаваемых половым путем. Если есть подозрения, осуществляется обследование на наличие микобактерий туберкулеза в моче и/или эякуляте. При подозрении на опухоль яичка — выполняются анализы крови на соответствующие онкомаркеры. Только правильно построенный комплекс диагностических мероприятий позволяет установить точный диагноз и провести максимально эффективное лечение. Обязательно обращайтесь к врачу-урологу!
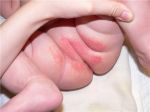
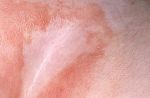
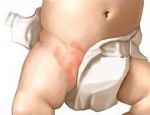
Виды опрелостей
Отталкиваясь от причины развития опрелостей, определяется тактика лечения.
В медицине различают:
- Мокнущие опрелости. Самый распространенный тип болезни, причиной которого служит скопление влаги в складках эпидермиса. При отсутствии необходимых мероприятий по борьбе с дерматологическим дефектом к воспалению могут присоединиться инфекции. Выраженным симптомом мокнущих опрелостей является зуд.
- Опрелость как спутник сахарного диабета. При нарушенном обмене веществ чаще всего страдают покровы эпидермиса. Они легко раздражаются как внутренними, так и внешними факторами. Из-за невозможности клетками организма полноценно усваивать глюкозу, нарушается деятельность всех внутренних органов и систем. В итоге кожа постоянно шелушится, воспаляется, зудит, возникают сбои в терморегуляции.
- Стрептококковые и грибковые опрелости. Провоцирует их появление проникновение болезнетворных микроорганизмов внутрь эпидермиса. К подобному недугу приводят сбои функций сальных желез, ожирение, генетическая предрасположенность. Сопровождается образованием гнойничковых высыпаний и ярко-красных пятен. Место локализации – любой участок тела. Зачастую наблюдаются впахуувзрослых мужчин.
- Дрожжевые – следствие деятельности грибков Кандида. Поэтому врачи часто называют эту болезнь поверхностным кандидозом. Воспалительный процесс часто протекает на фоне онкопатологий или после травм. Основные симптомы – наличие пузырьковой сыпи, которая сливается и образует эрозию.
Народные средства
При применении народных средств посоветуйтесь с врачом.
Народная медицина советует использовать при опрелостях:
- Почему у ребенка образуются опрелости в …
- Чем лечить опрелости в паху у ребенка …
- Опрелости у новорожденных: как выглядят …
- Опрелости у новорожденных: как выглядят …
- Покраснения в паху у ребенка: причины и …
- Опрелости у малыша: причины, симптомы …
-
перекипячённое на водяной бане растительное масло;
-
облепиховое масло (есть минус – это масло очень маркое);
-
абрикосовое масло;
-
компресс из семени льна (семена перетираются в муку и заливаются кипятком);
-
ванночки с марганцовкой (несколько кристаллов марганцовки нужно предварительно растворить в небольшом количестве воды, чтобы нерастворенные кристаллы не попали при купании на кожу малыша);
-
ванночки с использованием отваров из трав (ромашка, череда, календула, кора дуба, чистотел, тысячелистник).
Внимание! При подборе трав для ванн необходимо соблюдать осторожность – может возникнуть аллергическая реакция!
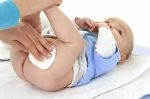
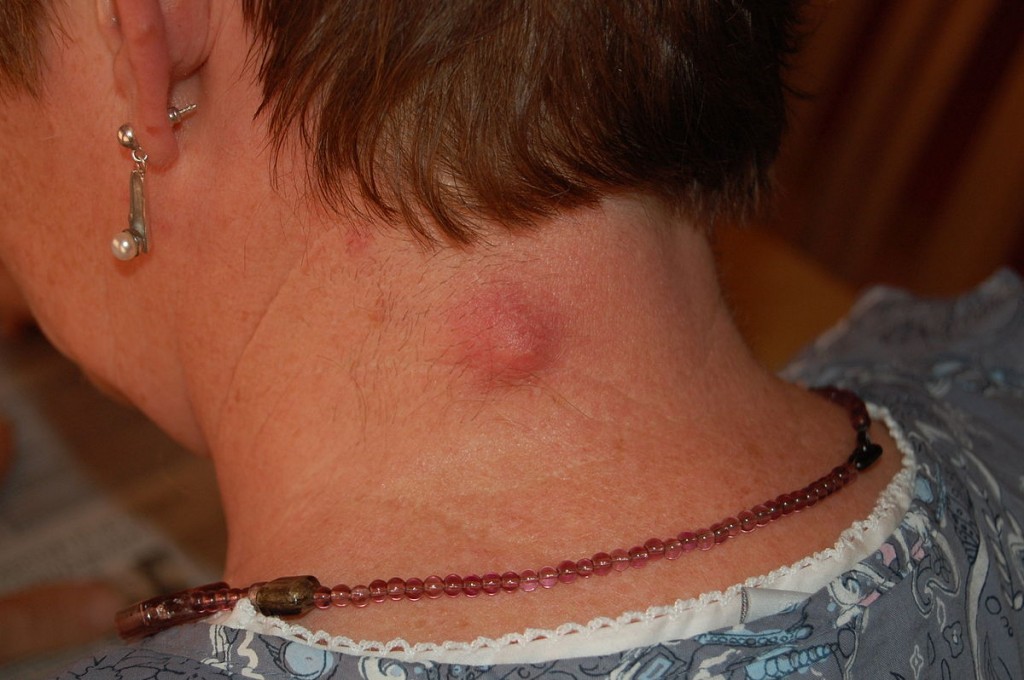
Традиционные места появления опрелости у новорожденных 1,2,3
- за ушными
- на шее
- под мышками
- в паху, в паховой области между ног
- на попе, между ягодицами и прилегающей области между ног
- на ногах
- на внутрненних поверхностях бедер
- между пальцев ног
Почему чаще опрелости возникают у грудного ребёнка? Причины довольно просты. Опрелости у новорождённых появляются, поскольку у них более нежная кожа, чем даже у годовалого ребенка, она больше подвержена неблагоприятным факторам. 4 У неё резко понижены бактериальные свойства, pH близко к нейтральной среде, что создаёт благоприятные условия для роста микробов. 4
ЭТИОЛОГИЯ, ПАТОГЕНЕЗ И КЛИНИЧЕСКАЯ КАРТИНА
|
Истинные доброкачественные опухоли растут за счёт пролиферации клеточных элементов органа и при неосложнённом течении и небольших размерах (до 5-6 см) протекают у детей практически бессимптомно. Такие новообразования часто бывают диагностической находкой при проведении УЗИ органов брюшной полости. Ложные опухоли или опухолевидные образования яичника растут за счёт накопления жидкости в полости. При накоплении жидкости в полости фолликула возникает фолликулярная киста, в полости жёлтого тела — лютеиновая (геморрагическая) киста, основой параовариальной кисты является эпителий мезонефрона. Эндометриодные кисты яичников (наружный генитальный эндометриоз яичников) образуются в результате доброкачественного разрастания ткани, морфологически и функционально подобной слизистой оболочке тела матки (эндометрию) в области яичников Герминогенные опухоли (80-84% злокачественных образований яичников) возникают вследствие нарушения миграции, пролиферации и дифференцировки плюрипотентных клеток желточного мешка. КЛИНИЧЕСКАЯ КАРТИНА Клинические проявления опухолей и опухолевидных образований яичников у детей имеют свои особенности. Чаще всего пациентки предъявляют жалобы на боли в нижних отделах живота различного характера и интенсивности. У части пациенток могут быть нарушение менструального цикла в виде нерегулярных и (или) болезненных менструаций, аменореи, кровотечений. Необходимо помнить, что примерно у 20% девочек опухоли и опухолевидные образования яичников протекают без каких-либо клинических проявлений и бывают случайной диагностической находкой. У 3% увеличение размеров живота бывает единственным поводом для обращения к врачу. Следует отметить отсутствие чёткой связи между размерами образования и выраженностью клинических проявлений. В зависимости от характера образования и места его расположения опухоль незначительных размеров может вызывать боли и дискомфорт в полости малого таза, а образование размером более 78 см в диаметре не давать никаких клинических проявлений. Нередко возникают дисфункциональные маточные кровотечения при опухолевидных образованиях яичников и феминизирующих опухолях. Рост опухоли яичников может приводить к смещению и сдавлению мочеточников, мочевого пузыря и кишечника. Может происходить озлокачествление доброкачественной опухоли. Наиболее часто озлокачествляются серозные папиллярные кистомы, реже — муцинозные. |
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
Иммунологический метод ранней диагностики рака путём определения в крови Аг СА125 недостаточно чувствителен и специфичен, поэтому его нельзя считать надёжным скрининговым тестом. Однако если до лечения определяли высокую концентрацию указанного Аг, то исследование его уровня после операции или химиотерапии позволяет судить о ремиссии (при снижении концентрации СА125), а также о прогрессировании болезни (при неизменном уровне маркёра или его росте).
Дополнительно применяют следующие методы исследования:
- определение в сыворотке крови уровня С реактивного белка;
- определение в сыворотке крови уровня СА125, ХГЧ, альфафетопротеин, раковоэмбриональный Аг;
- гормональное исследование (определение в сыворотке крови уровня эстрадиола, тестостерона);
- микроскопию мазка;
- микробиологическое исследование содержимого влагалища с определением чувствительности к антибиотикам (по показаниям).
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Выполняют УЗИ органов малого таза (при необходимости и в первую, и во вторую фазы менструального цикла).
- Опрелости у детей: как отличить от …
- Покраснения в паху у ребенка: причины и …
- Опрелости в паху у ребенка: ⇒ чем …
- Опрелости у новорожденных: как выглядят …
- Почему у ребенка образуются опрелости в …
- Лечение опрелостей в паху, на попе, на …
В трудных случаях, при выявлении неясных патологических процессов органов малого таза, при подозрении на развитие злокачественного процесса неоспоримыми преимуществами обладает МРТ. Особенностью данного метода считают отличную визуализацию внутренних половых органов малого таза, которая позволяет точно определить характер патологического процесса, его локализацию, взаимосвязь с соседними органами, а также оценить анатомическое состояние полости малого таза. Информация, полученная с помощью МРТ, позволяет клиницистам правильно принимать решения при выборе способа консервативного или хирургического лечения.
Дополнительно применяют следующие методы исследования:
- УЗИ органов брюшной полости;
При подозрении на злокачественную опухоль:
- рентгенологическое исследование органов грудной клетки;
- экскреторную урографию;
- тазовую ангиографию;
- ирригоскопию;
- цистоскопию.
Окончательно доброкачественный или злокачественный характер опухоли подтверждают результатами биопсии.