Заболевание лечит:
Детский дерматолог
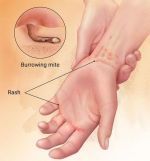
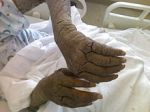
Симптомы чесотки
Таким образом, заражение происходит при передаче самки клеща посредством прикосновения, в результате полового акта или через бытовые предметы, в основном одежду и постельное белье. Главным симптомом заболевания является сильный зуд, сопровождаемый появлением в поверхностном слое кожи характерных беловатых ходов. Обычно они хорошо видны невооруженным взглядом. На этом основывается диагностика болезни. Возникновение зуда связано с аллергической реакцией, которая возникает при попадании в кожные покровы продуктов жизнедеятельности паразитов.
- Чесотка: причины, симптомы и лечение в …
- Чесотка, лечение и профилактика
- Чесотка, лечение и профилактика
- Чесотка — причины появления, симптомы …
- Чесотка — Википедия
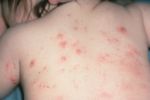
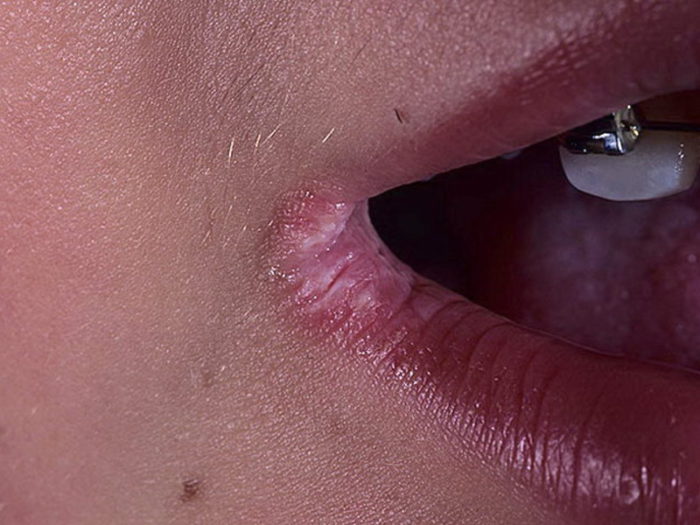
При первичном проникновении клеща зуд появляется спустя несколько недель, а повторное заражение сопровождается им уже в первые сутки с момента инфицирования. Как правило, он усиливается в вечернее и ночное время. Очаги поражения локализуются между пальцев, на запястьях, локтевых сгибах, подмышечных впадинах, наружных половых органах, внутренней поверхности бедер, стопах ног. При этом ощущение зуда распространяется на все кожные покровы. Помимо ходов, заболевание может сопровождаться появлением высыпаний в виде мелких узелков и пузырьков, покрытых чешуйчатыми корочками.
Причины появления
Одна из главных причин – наследственность. Чтобы болезнь проявилась, нужен стимул для этого, которым может служить аллергическая реакция (на детскую косметику, бытовую химию, шерсть животных и др.), стресс на фоне общей слабости организма. Также заболевание вызывается:
- эндокринными патологиями;
- заражением глистами;
- вирусами;
- дисбактериозом;
- инфекциями;
- некоторыми продуктами питания и препаратами, которые употребляет мать, если ребенок – на грудном кормлении.
Самостоятельно каждый из этих факторов не вызывает заболевание. В развитии «мокнущего лишая» участвуют сразу несколько равнозначных причин. В результате формируется необычная ответная реакция организма на внутренние и внешние воздействия.
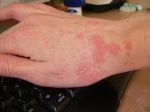
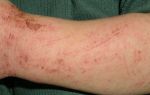
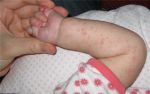
Экзема у ребенка может возникнуть на теле, ногах, руках, лице, голове, пальцах рук, за ушами, на локтях.
«Мокнущий лишай» на ногах проявляется сыпью, жжением, зудом в начале жизни или в подростковом возрасте. Вероятность его возникновения повышается, когда ноги сильно потеют, снижен иммунитет, нарушен режим питания и не соблюдаются правила личной гигиены. Кожа сильно высыхает, формируются трещины, причиняющие боль.
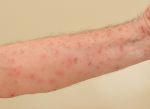
Экзема на руках доставляет психологический дискомфорт, если ребенок уже адаптируется в обществе, накладывает ограничения на привычные действия. Возникает от: длительного контакта с моющими средствами, при аллергии на шерсть кошек, некоторые продукты питания, пыльцу, повышенной потливости рук, излишней сухости кожи, нагноений.
Очень распространено это заболевание, локализующееся на локтях. При нем кожа очень сухая, образуются трещины, ребенок ощущает зуд, кожные покровы шелушатся и краснеют.
Также распространенным видом экземы является ее сухая форма. Локализация – пальцы рук. Начинается обычно с одного пальца и распространяется без лечения вплоть до всей кисти. Клиническая картина: трещины, сухость и огрубение кожи, снижение ее эластичности, шелушение, сыпь. Зуд появляется редко, бывает слабовыраженным. Разновидность – локализация между пальцев. Проявляется мелкими пузырьками, сильным зудом. Когда пузырьки лопаются, формируются мокнущие участки, которые затем грубеют, шелушатся, покрываются пигментацией и трещинами.
Недуг может развиваться на теле. При этом появляется зудящая сыпь, воспаление, пузырьки и везикулы (водянистые полости, выступающие над поверхностью кожи), эрозии, красные пятна. Может проявиться в первые недели жизни.
На голове болезнь очень часто появляется у грудных детей уже на 2-й неделе жизни, когда еще не устоялся гормональный фон. Обычно она не беспокоит ребенка, выглядит как шелушение.
Экзема на лице причиняет очень большой дискомфорт, потому что портит внешность ребенка. Другие дети сторонятся таких больных. Протекает болезнь чаще всего остро, сопровождается отеком, покраснением, пузырьками с прозрачной жидкостью, зудом и болью. Когда пузырек вскрывается, на его месте видна эрозия, потом формируется корочка. Этот цикл многократно повторяется, поэтому лицо фактически «цветет»: на нем одновременно есть эрозии, пузырьки, подсохшие участки. На веках при этом кожа утолщается и сильно шелушится, щеки и брови выдают симптомы симметрично, губы очень сильно сохнут, могут трескаться и кровоточить, от них отделяются белесые чешуйки.
Заболевание может локализоваться за ушами. Формируются мокнущие участки, которые затем высыхают, образуются трещины. Сопровождаются зудом, отечностью кожных покровов.
Профилактика
Профилактика чесотки предусматривает следующие основные направления:
- Активное распознавание больных.
- Привлечение и обследование предполагаемых источников заражения, контактных лиц.
- Проведение профилактических и лечебных мероприятий в очагах чесотки.
При выявлении больного чесоткой рекомендуется осматривать всех лиц, проживающих и имевших контакт с больным. При возникновении чесотки у ребенка, посещающего детский коллектив, необходимо осмотреть всех детей, педагогический и обслуживающий персонал.
- Чесотка — Википедия
- Чесотка: как вовремя распознать, первые …
- Чесотка: современный взгляд на болезнь …
- Чесотка у детей: причины возникновения …
- ᐈ Чесотка: симптомы и лечение ~【Киев】
Изоляции подлежит не только больной, но и все выявленные лица с подозрением на чесотку, до уточнения диагноза. В детское учреждение или на рабочее место допускаются лица только после полного выздоровления.
В обязательном порядке проводится текущая дезинфекция постельных принадлежностей, одежды и предметов личной гигиены больного. Кроме того, обработке подлежат пол, стулья, ручки дверей и окружающие предметы, с которыми мог контактировать больной чесоткой.
Диагностика чесотки
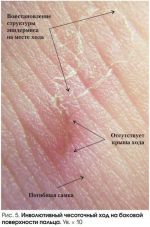
Отечественная дерматология выделяет характерные эпонимические симптомы, которые облегчают диагностирование: симптом Арди: свидетельствует о появлении пустул и гнойных корочек в районе локтей; симптом Горчакова — о кровянистых корочках на локтях. Симптом Михаэлиса сигнализирует о возникновении кровянистых корочек и импетигинозных высыпаний в складке меж ягодицами с переходом на крестец; симптом Сезари обнаруживает чесоточные ходы, ощущающиеся при пальпации, как некоторое возвышение.
Окончательный диагноз ставится после анализа клинических проявлений, полученных лабораторных и эпидемиологических данных после обследования. Для этого применяют следующие методы диагностирования: традиционный — извлечение клеща и исследование под микроскопом; тонкий срез эпидермиса чесоточного хода выявит и клеща, и его яйца; послойное выскабливание чесоточного хода; щелочное препарирование кожи.
Чесоточные ходы будет лучше видно, если нанести на кожу йодную настойку или чернила. В некоторых случаях используют видеодерматоскоп, позволяющий увеличивать исследуемое до 600 раз.