Мышцы – трицепсы в основном отвечает за выпрямление локтя и особенно активны во время деятельности связанной с толканием. Во время сокращения трицепсов, трение направлено на локтевую бурсу. Давление на сумку локтевого отростка может возникать также вследствие прямого удара. Когда это давление на бурсу оказывается чрезмерным из-за слишком частых движений или приложения силы, то возникают условия для воспаления сумки локтевого отростка.
Особенности кожи на пятках
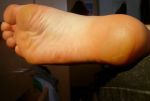
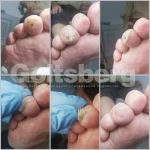
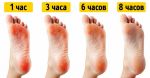
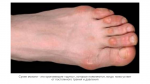
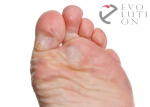
Каждый день большинству людей приходится совершать сотни и тысячи шагов. Нагрузка от ходьбы в основном приходится на ноги, а особенно ходьба сказывается на стопах. Кожа на них становится более грубой, чтобы человек не испытывал невыносимую боль от ежедневного натирания обувью. Из-за постоянного воздействия на пятки на коже часто возникают трещины – особенно этой проблеме подвержены женщины.
- Мозоль на пятке болит. Натерла мозоль …
- Шишка на пятке сзади что это и как …
- Лечение мокрой мозоли на пятке — Просто …
- 11 легких способов вылечить мозоль от …
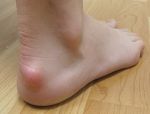
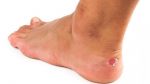
Лечение Болезни Хаглунда.
В этой области различают два вида бурсита: ахиллобурсит и бурсит подкожной пяточной сумки. Первые из них развивается между сухожилием и костью, второй — между сухожилием и кожей. Эти заболевания нелегко отличить от воспаления ахиллова сухожилия, и для постановки диагноза от врача часто требуются глубокие знания, опыт и чутье. Бурсит в этой части ноги лечат льдом, ультразвуком и ношением «правильной» обуви, т.к. обычная обувь давит на сухожилие и «толкает» его на кость или другие мягкие ткани.
Если проблема в самом костном выросте, а не в образовании сумки, лечение в основном то же самое — лед, ультразвук и удобная обувь. Другой вариант — вкладка в форме пончика. Она уменьшит давление на воспаленную область. Если же заболевание связано с укорочением ахиллова сухожилия, нарушающим биомеханику голени и стопы, требуются другие ортопедические средства.
В период обострения необходимы покой (иногда даже обеспечение полной неподвижности при помощи гипсовой лонгеты), физиопроцедуры, направленные на улучшение местного кровообращения, назначении анальгетиков (НПВП) при сильных болях, ношение ортопедической обуви с расширенным задником. В очень редких случаях — не более 2% — рекомендуется хирургическое вмешательство.
Процедура выполняется под местной анестезией в кабинете врача или хирургическом центре открытым или щадящим, малотравматичным методом. Выздоровление обычно наступает быстро и без осложнений.
При резкой деформации заднего отдела пяточной кости возможно оперативное удаление костно-хрящевых разрастаний.
Профилактика болезни заключается в ношении свободной обуви. Для уменьшения нагрузки на пяточную кость рекомендуется использование ортопедических стелек-супинаторов. Прогноз благоприятный.
Причины пяточной шпоры
Прямой причиной пяточной шпоры является плантарный фасциит. Эта фасциопатия же является мультифакторной патологией. Начало заболевания и его дальнейшее прогрессирование зависит от множества факторов. В том числе, к причинам пяточной шпоры относится:
- врожденное или приобретенное плоскостопие;
- застарелые травмы и заболевания суставов нижних конечностей и позвоночника, из-за которых нарушается нормальное распределение нагрузки по всей площади стопы;
- усиленные физические тренировки (как занятия с тяжелыми весами, так и занятия балетом, танцами);
- избыточный вес;
- возрастные изменения (гормонального фона, обмена веществ, а также качества кровоснабжения в нижних конечностях);
- патологии опорно-двигательного аппарата, внутренних органов и метаболизма (ревматизм, подагра, сахарный диабет и другие), а также аутоиммунные заболевания (ревматоидный артрит, псориаз);
- сосудистые заболевания (варикоз, атеросклероз сосудов нижних конечностей и другие);
- неправильная походка, неудобная обувь (слишком узкая или на высоком каблуке);
- профессиональная деятельность, связанная с длительным пребыванием на ногах (работа стоя, профессия курьера, учителя и другие);
- факторы, связанные с беременностью, в особенности, многоплодной или сложной;
- затяжная депрессия, стресс и другие психоэмоциональные причины пяточной шпоры;
- нарушения осанки;
- присутствие в организме очагов хронической инфекции, а также перенесенные инфекционные заболевания;
- длительный прием гормональных препаратов;
- наличие локальных воспалительных процессов в стопе и голени;
- наследственная предрасположенность;
- вредные привычки;
- малоподвижный образ жизни;
- индивидуальные конституциональные особенности;
- неблагоприятная экологическая обстановка
Темпы нарастания симптомов и роста шипа индивидуальны в каждом конкретном случае и зависят от причин пяточной шпоры. На начальных стадиях боли практически отсутствуют — с начала заболевания до появления выраженных симптомов может пройти до 3-4 лет. Болевой синдром при пяточной шпоре формируется под влиянием нескольких факторов:
- появление микротрещин на пяточной шпоре;
- сдавление кровеносных сосудов и нарушение трофики тканей;
- наличие воспаления в местах, где шпора травмирует ткани.
- Мозоли в виде шишки на пятке или ступне …
- Какие бывают мозоли и как от них …
- Что делать, если на ногах появились …
- У ребенка на пятке мозоль: причины …
В группу риска по заболеванию входят:
- женщины старше 40 лет и лица пенсионного возраста;
- профессиональные спортсмены и любители;
- лица с избыточным весом;
- пациенты с травмами и их осложнениями в анамнезе.
Преимущества удаления мозолей жидким азотом:
- процедура бескровная;
- процедура быстрая;
- процедура не оставляет рубцов;
- нет необходимости наложения швов;
- минимальный риск рецидива;
- процедура не требует анестезии.
К недостаткам, характеризующим удаление сухих мозолей жидким азотом, относятся:
- процедура болезненная;
- длительное восстановление и заживление;
- необходимость последующего контроля кожи ног во избежание рецидива.
Необходимость постоянного ухода за ногами действительно очень важна не только сразу после процедуры, но и все последующее время: образование новых мозолей и неоднократное повторение процедуры может привести к появлению других кожных проблем, лечением которых тоже придется заниматься.
У криодеструкции есть еще одно ограничение: жидкий азот нельзя применять, если зона поражения велика.
Это может быть обширный натоптыш или слияние нескольких мозолей. При применении азота на больших участках возникает отторжение большого количества кожной ткани, что приведет к очень долгому и очень болезненному заживлению.
Сам по себе жидкий азот не наносит вреда организму, он с успехом применяется и в других направлениях борьбы с нежелательными образованиями на коже. Однако стоит присмотреться к более продвинутому методу борьбы с мозолями, натоптышами и ороговевшей кожей.
Если удаление мозолей жидким азотом цена на которое не так уж и мала, раньше было одним из самых передовых способов борьбы с такой проблемой, то сегодня пальма первенства принадлежит более современному методу, который одновременно является и самым безболезненным.
Преимущества лазерного удаления мозолей:
Лазерный луч очень тонкий, и в отличие от таких методов, как удаление натоптышей жидким азотом и при помощи хирургического вмешательства, при лазерной процедуре не задеваются здоровые ткани. Сам процесс не сопровождается болезненными ощущениями и не требует долгого восстановительного периода.
Лазерное удаление мозолей и натоптышей имеет радикальный эффект, рецидивы исключаются.
Лазерный луч испаряет пораженные ткани, что сразу позволяет избавиться от дискомфорта и боли, доставляемой мозолями и натоптышами. Кроме того, лазер одновременно уничтожает все микробы и бактерии, накопившиеся в зоне ороговевшей ткани и в непосредственной близости от нее. Это исключает опасность инфицирования.
Лазерное удаление не оставляет следов, луч оказывает дезинфицирующее и коагулирующее действие на место удаления мозолей и способствует быстрому заживлению. После лазерного удаления кожных новообразований не остается раны, требующей тщательного и долгого ухода, как после криодеструкции.
Этиология и причины
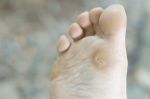
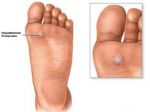
Пяточная мозоль появляется при постоянном механическом повреждении этого участка кожи. Постепенно кожа теряет эластичность, грубеет, становится твердая и сухая. Этот твердый слой является барьером и защищает более глубокие слои кожи от травмирования. Причинами, вызывающими эту дерматологическую проблему, можно назвать:
- ношение неудобной, тесной или сделанной из синтетических материалов обуви и носочно-чулочных изделий;
- повышенная потливость ног;
- несоблюдение правил личной гигиены (ношение грязной обуви);
- недостаток витамина А в организме;
- эндокринные и дерматологические заболевания;
- работа, связанная с постоянной нагрузкой на ноги (педагоги, столяра, продавцы);
- занятия спортом.
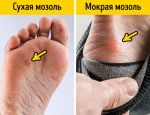
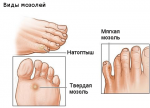
- Сухая (твердая) мозоль
- 11 легких способов вылечить мозоль от …
- У ребенка на пятке мозоль: причины …
- На ступне появилось уплотнение и больно …
Лечение в Инновационном сосудистом центре
Врачи Инновационного сосудистого центра, занимаясь лечением тяжелых сосудистых пациентов с множеством сопутствующих заболеваний знают о проблеме пролежней на пятках не понаслышке. Часто пациенты уже поступают к нам с такими пролежнями, иногда они развиваются во время продолжительных сосудистых заболеваний. Сложность и опасность этой проблемы побудила наших хирургов разработать методы профилактики и эффективного лечения пролежней, очищения пораженных тканей у больного человека, ведь появление пролежней приводит к изменению течения основного заболевания в худшую сторону. Мы умеем закрывать любые пролежни, используя методы реконструктивной пластической хирургии.
Лечение
В большинстве случаев локтевой бурсит может быть излечен самостоятельно с помощью уменьшения нагрузки на локоть. Но в некоторых случаях требуется медицинское вмешательство вплоть до хирургического.
Консервативное лечение локтевого бурсита включает:
- Покой и изменение деятельности. Пациентам с локтевым бурситом необходимо избегать деятельности связанной с давлением на локоть. Ношение налокотников также может помочь защитить локтевую сумку от давления или дополнительного раздражения.
- Холод. Прикладывание холодных компресс к опухшему локтю в течение 20 минут два или три раза в день может помочь облегчить симптомы и уменьшить отек.
- Компрессия. Использование эластичного бинта обернутого вокруг пораженного сустава может помочь снизить отек.
- Элевация. Подъем локтя на уровень сердца или выше уменьшает приток крови и тем самым уменьшает воспаление.
Медикаментозное лечение. Нестероидные противовоспалительные препараты, такие как аспирин, ибупрофен (например Advil), напроксен (например, Aleve), и ингибиторы ЦОГ-2 (например, Celebrex) могут уменьшить отек и воспаление и облегчить боль, связанную с локтевым бурситом.
- У ребенка мозоль на стопе: причины и …
- Сезон мозолей» объявляется закрытым …
- Мозоли на ногах: виды, причины …
- Чем быстро вылечить мозоль?
Аспирация. Аспирация опухшей бурсы с помощью иглы и шприца позволяет сразу же сбросить давление. Аспирация также проводится для тестирование жидкости на микробы. (Положительный тест будет означать, септический бурсит).
Инъекции кортикостероидов. Симптомы бурсита могут быть значительно уменьшены с помощью инъекции кортикостероидов. Кортикостероиды является мощными противовоспалительными препаратами, и введение их непосредственно в воспаленную бурсу, как правило, значительно уменьшают боль и отек. Тем не менее, инъекции кортикостероидов имеют потенциальные побочные эффекты, такие как инфекции и дегенерации кожи на локте. Таким образом, эти инъекции, как правило, назначаются при упорно текущих бурситах и не эффективности другого лечения.
Антибиотики. Септический бурсит локтевого отростка требует назначения антибиотиков. Выбор антибиотика зависит от того микроорганизма который является причиной инфекции (чаще всего золотистый стафилококк). У большинства людей с септическим бурситом лечение антибиотиками достаточно эффективно в некоторых случаях требуется госпитализация и внутривенное введение антибиотиков.
Лечение методами официальной медицины
Педиатры не рекомендуют использовать у детей народные методы из-за их невысокой эффективности и длительности развития действия. В детском возрасте необходимо, чтобы терапия проходила быстро и не имела побочных эффектов.
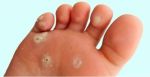
Лечение стержневой мозоли не всегда нужно. В 27% случаев она проходит самостоятельно в течение 2-3 недель. Но существует вероятность самозаражения и распространения вируса на соседние области стопы или вторую подошву. Рекомендуется начинать с менее травматичных методов и только при их неэффективности переходить к радикальным.
У детей применяются:
- Химическая деструкция – на мозоль наносят химические препараты, которые постепенно ее разрушают, кератолитическим действием обладают трихлоруксусная и салициловая кислоты;.
- Криодеструкция – удаление жидким азотом, безболезненный метод, который не требует специальной подготовки и не имеет противопоказаний.
- Электродеструкция – используется электрокоагулятор, который выжигает внутреннюю часть мозоли, необходимо местное обезболивание.
- Лазерная коагуляция – содержимое мозоли выпаривается лазером.
При неэффективности этих методов, а также большой области поражения необходимо хирургическое лечение.
Предотвратить заражение вирусом тяжело, но риск можно уменьшить, если не носить чужую обувь, в общественных бассейнах, на пляже не ходить босиком. Правильно подобранная обувь снизит вероятность натирания подошвы и появления мозолей.