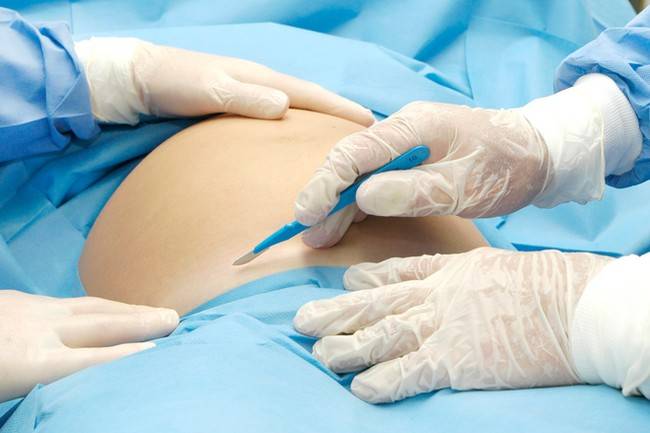
Можно ли удалить папиллому во время беременности
На вопрос, почему во время беременности появляются бородавки (папилломы), не существует однозначного ответа. На сегодняшний день научно не выявлено, отчего образуются наросты на теле, на шее, половых губах, во влагалище, в пупке, в органах мочеиспускательного канала и т.д. В медицинской практике принято выделять следующие причины появления папилломы при беременности:
- Гормональные изменения в организме. Папилломавирусная (ВПЧ) инфекция в этом случае возникает из-за активной выработки гормонов, которая усиливает рост клеток эпителия.
- Травмирование кожного покрова в результате трения с одеждой. Наросты могут появляться из-за того, что будущая мама быстро набирает массу тела. Одежда становится маленькой. Чаще всего появляется нарост подмышками, в области груди и паха. Папилломавирус начинает разрастаться, это доставляет дискомфорт во время вынашивания плода. Как правило, наросты появляются на II и III триместре. Папилломы после беременности обычно проходят самостоятельно.
- Ослабление иммунной системы и обострение болезней хронического характера (в том числе ВПЧ). Поэтому, если во время беременности появились папилломы в интимных и других местах, в этом нет ничего удивительного.
Если у женщины образовалось много родинок и папиллом, она испытывает тревогу, опасны ли они? Появление наростов во время беременности обычно не представляет угрозы. Только дискомфорт. Поэтому ВПЧ и роды — два совместимых понятия. Однако, если мать инфицирована, патология может перейти к ребенку. Вирус для малыша опасен. Поэтому лечение, если возникла папиллома, необходимо во время беременности в обязательном порядке.
Если после родов появилось достаточно много маленьких папиллом, это также является вполне обычным явлением. Причина их возникновения в том, что организм находится в стрессе после беременности и появления ребенка на свет. Отзывы женщин, которые через это проходили, говорят, что образующиеся наросты через какое-то время пройдут самостоятельно.
Появление наростов во время беременности обычно не представляет угрозы
Можно ли удалить папиллому, бородавку во время беременности? Женщин в положении зачастую интересует этот вопрос. Удаление папилломы различного штамма при беременности специалист обычно не совершает. Однако бывают ситуации, когда их просто необходимо убрать хирургическим путем (при угрозе здоровью, жизни ребенка и матери).
Удаление наростов во время беременности может осуществляться разными методами
- лазером;
- наросты могут прижигать электрическими разрядами (электрокоагуляция);
- новообразования удаляются жидким азотом;
- хирургическим способом.
Таким образом, ответ на вопрос, можно ли удалять папилломы во время беременности, положительный. Но делать это можно только в экстренных случаях.
Так как ВПЧ невозможно вылечить полностью, зараженные люди навсегда останутся носителями заболевания. Однако, если на теле нет бородавок, заразить кого-то другого практически невозможно. Поэтому многие женщины стремятся удалить папилломы во время беременности, чтобы не передать заболевание своему ребенку.
Если же бородавки действительно представляют угрозу для здоровья матери, врач может назначить их удаление одним из аппаратных способов. Чаще всего для этой цели применяется лазерная терапия или криодеструкция. Однако эти процедуры в числе своих относительных противопоказаний имеют беременность, поэтому лечащий гинеколог должен одобрить такой шаг, без этого удалять папилломы опасно.
Папилломовирусная инфекция долгое время может протекать в скрытой форме. Обострения происходят при снижении иммунитета, например, во время беременности. По данным статистики, около 80% будущих мам обнаруживают у себя на коже папилломы. Внешне высыпания такие же, как и у всех остальных людей: телесного цвета или чуть темнее, округлой формы, часто на ножке. Но в этот период они появляются более масштабно и быстро.
Новообразования сами по себе безболезненны, но неэстетичны, поэтому многие женщины хотят их как можно быстрее устранить. Вирус папилломы человека может быть неонкогенным и онкогенным, с низким или высоким риском перерождения в раковую опухоль.
Дискомфорт доставляют папилломы, расположенные в местах соприкосновения с краем или швом одежды, а также на сгибах конечностей. В этих случаях существует вероятность их повреждения и развития кровотечения.
Консультации специалистов
Во время подготовки к беременности выявляют и устраняют такие вероятные источники инфекции как: тонзиллит, гайморит, кариес зубов, пародонтоз, пиелонефрит, цистит, инфекционные и вирусные заболевания кожи и других органов. Поэтому основные доктора-помощники акушера-гинеколога при планировании и ведении беременности – это терапевт, окулист, ЛОР и стоматолог.
Врач-терапевт, основываясь на данных осмотра и лабораторных исследований, дает заключение о состоянии здоровья женщины, назначает или рекомендует дополнительные консультации специалистов. При выявлении у будущей мамы хронических заболеваний он берет беременную на специальный учет и наблюдает ее чаще, чем здоровых женщин, назначая те или иные необходимые медицинские препараты. Особенно внимательно врач наблюдает за анализами крови и мочи. Также терапевт рекомендует будущим мамам сезонную вакцинацию от гриппа, а женщинам группы риска – вакцинацию против гепатита В. Вакцинация должна проводиться за 2-3 месяца до планируемого зачатия. Сроки связаны с окончанием формирования иммунитета к этим заболеваниям.
Стоматолог также дает рекомендации по профилактике кариеса или проводит лечение зубов и десен, т.к. именно они первыми страдают при недостатке в организме беременной женщины кальция, фосфора и витаминов.
Основная задача офтальмолога – оценить состояние глазного дна и кровоснабжение в сосудах сетчатки будущей мамы. При наличии миопии средней и тяжелой степени врач-офтальмолог может порекомендовать профилактическую лазерную коагуляцию для укрепления сетчатки глаза, так как во втором периоде беременности или во время родов у женщин, склонных к повышению артериального давления, может произойти частичная отслойка сетчатки. В обязательном порядке в III триместре врач-офтальмолог осматривает беременную и дает заключение о предпочтительных вариантах родоразрешения.
ЛОР – врач обследует будущую маму, выявляя заболевания, которые могут привести к стойкому снижению иммунитета.
На заключительной консультации акушер-гинеколог проводит оценку результатов анализов и обследований, проводит разъяснительную беседу о возможных осложнениях беременности. При необходимости назначает дополнительные исследования и проводит курсы лечения и коррекции.
Светлана Ощепкова,
врач акушер-гинеколог, гинеколог-эндокринолог
Статья предоставлена московским медицинским центром «Медстайл эффект».
Микоплазмоз и уреаплазмоз
Если женщина здорова, и у нее сильный иммунитет, ни одна из названных инфекций ей не страшна. Но стоит только немного снизиться защитным силам организма, как они «идут в наступление». Наиболее часто при микоплазмозе и уреаплазмозе поражается мочеполовая система женщины. Находясь в «агрессивном» состоянии, инфекции способны нарушить течение беременности и вызвать ее осложнения. К ним относят преждевременное прерывание беременности, неправильное прикрепление плаценты, многоводие, преждевременное отхождение околоплодных вод, воспаление оболочек плода. После родов микоплазмы и уреаплазмы способны спровоцировать различные осложнения у женщины.
Первичное медицинское обследование
Первое знакомство врача и будущей мамы включает в себя беседу о состоянии здоровья женщины, оценку ее телосложения, осмотр кожных покровов, молочных желез, измерение артериального давления и, конечно, вагинальный осмотр.
Определение телосложения женщины, ее массы тела, выявление на кожных покровах зон с избыточным оволосением дают возможность врачу своевременно провести комплекс мер, направленных на коррекцию веса, регуляцию гормонального фона, назначить дополнительные исследования для выявления причин данных изменений.
Выявление скрытых эндокринологических заболеваний, например, сахарного диабета, позволяет значительно снизить риск неразвивающийся и недоношенной беременности. Также о наличии эндокринологических заболеваний у женщины может сигнализировать состояние слизистых и кожи – тургор и эластичность.
Определение нормальных, базовых цифр артериального давления и пульса позволяют в дальнейшем при ведении беременности оценить все нюансы колебаний этих цифр. Известно, что в I триместре цифры артериального давления и пульса изменяются не существенно и остаются всегда примерно одинаковыми. Во II триместре происходит некоторое снижение этих показателей. Такая динамики обусловлена действием гормона беременности – прогестерона, который влияет на тонус кровеносных сосудов и давление снижается. В III триместре цифры артериального давления и пульса возвращаются к исходным. Повышение артериального давления от исходного на 25-30% может говорить о развитии осложнения — гестоза беременных.
Цель вагинального осмотра — выявление воспалительных заболеваний слизистой влагалища, матки и придатков. Своевременное лечение заболеваний, передаваемых половым путем, позволяет избежать таких грозных осложнений беременности, как замершая беременность, преждевременные роды, фетоплацентарная недостаточность, синдром задержки развития плода, инфицирование плода и т. д.
Во время вагинального осмотра происходит забор цитологического мазка и материалов для анализов на заболевания, передаваемых половым путем, проводится кольпоскопия.
- Цитологическое исследование соскоба шейки матки позволяет исключить патологию шейки матки. Известно, что во время беременности наличие эрозии шейки матки способствует появлению кольпита, цервицита. Своевременная санация влагалища и лечение эрозии шейки матки предотвращает развитие этих заболеваний.
- Мазки на флору. Обычно проводится забор материал из трех точек: уретра, шейка матки, слизистая влагалища. Этот анализ позволяет оценить состав микрофлоры влагалища, определить наличие или отсутствие воспалительного процесса, выявить возбудителей трихомониаза, гонореи, вагинального кандидоза, бактериального вагиноза.
- ДНК-диагностика (или ПРЦ-диагностика). Этот анализ помогает выявить инфекции, передаваемые половым путем: хламидийную, уреаплазменную, микоплазменную и папилломовирусную инфекции, а также бактериальный вагиноз, герпетическую и цитомегаловирусную инфекции.
К дополнительным анализам можно отнести посев микробиологического отделяемого из влагалища. Бактериальный посев дает более полную картину состава микрофлоры и позволяет определить наиболее чувствительные антибактериальные препараты для лечения воспалительного процесса. Бактериологическое исследование содержимого влагалища рекомендуется проводить даже при маловыраженных признаках воспалительного процесса. - Кольпоскопия – незаменимое исследование для определения изменений слизистой шейки матки, которое позволяет своевременно выявить и провести лечение опухолевых и доброкачественных заболеваний шейки матки. Среди доброкачественных заболеваний шейки матки наиболее часто встречаются псевдоэрозии (эктопии). Плановое лечение эрозии шейки матки позволяет во время беременности избежать местных воспалительных заболеваний, часто сопровождающих эрозию.
Вагинальный осмотр в определенные дни цикла может рассказать о состоянии репродуктивной функции женщины.
Список скрытых инфекций, опасных для беременности
Какие они бывают, что к ним относится? Ниже мы рассмотрим перечень скрытых инфекций, передающихся половым путем, которые способны быть опасными для плода во время беременности. Однако нужно понимать, что помимо них, на развитие ребенка во время беременности могут негативно повлиять любые другие инфекции, заражение которыми может произойти с едой, воздушно-капельным или бытовым путем.
Обратите внимание: носительство женщиной некоторых из описанных ниже инфекций не всегда является обязательным условием заражения ребенка.
- Хламидиоз. Заражение хламидиями на ранних сроках беременности может привести к плацентарной недостаточности, преждевременному излитию околоплодных вод, а в некоторых случаях – к гибели плода. При инфицировании в третьем триместре у ребенка может развиться легкий мышечный тонус, авитаминоз, хламидийная пневмония, энцефалопатия.
- Гонорея. При заражении бактерией Neisseria gonorrhoeae во время беременности может наблюдаться плацентарная недостаточность, воспаление околоплодных оболочек, внутриутробная гибель плода. Ребенок, рожденный от матери-носительницы, может страдать от гонококкового конъюнктивита, гонококковой венерической инфекции мочеполовых путей; в некоторых случаях возможно развитие менингита и артрита.
- Трихомониаз. Наличие в организме женщины влагалищной трихомонады может привести к недостаточному набору веса плодом, раннему излитию околоплодных вод и преждевременным родам. Заражение возможно не только во время вынашивания малыша, но и при его прохождении по родовым путям. В таком случае возникает риск развития у ребенка уретрита.
- Гарднереллез (вагинальный дисбактериоз). Незначительное присутствие гарднереллы во влагалище женщины является нормальным. Ситуация становится небезопасной в том случае, если баланс лактобактерий и гарднереллы изменяется. Если активный рост этого микроорганизма приходится на период беременности, это может привести к развитию хориоамниотину (воспалению околоплодных оболочек), преждевременным родам, врожденным порокам развития ребенка.
- Микоплазмоз. Носительство Mycoplasma hominis, Mycoplasma genitalium, способно вызвать осложнения во время беременности тогда, когда имеет место острая фаза заболевания. В таких случаях возможна неправильное положение плаценты, задержка развития плода.
- Уреаплазмоз. Присутствие во влагалище женщины незначительного количества уреаплазмы является нормой. Однако если во время беременности эти микроорганизмы начинают активно размножаться, подавляя полезную микрофлору, это может привести к разрыхлению шейки матки и ее преждевременному раскрытию с последующим отторжением плода.
- Кандидоз. Кандидоз (или, как его называют в народе, молочница) в большинстве случаев не оказывает влияния на плод, однако ребенок может заразиться им во время прохождения по родовым путям. В таком случае у него наблюдается белый творожистый налет на слизистой оболочке рта.
- Цитомегаловирус. Первичное инфицирование на ранних сроках беременности может привести к рождению детей с сенсоневральной потерей слуха, церебральным параличом и нарушением формирования внутренних органов.
- Вирус герпеса. Риск заражения плода во время вынашивания не слишком велик, однако малыш может заразиться при прохождении по родовым путям в случае наличия у матери генитальной формы герпеса. Заражение ребенка вирусом простого герпеса 1 типа обычно протекает бессимптомно, в то время как инфицирование вирусом герпеса 2 типа может стать причиной неврологических осложнений.
- Папилломавирус человека. Если остроконечные кондиломы расположены на шейке матки или стенках влагалища женщины, то ребенок может заразиться во время родов. В таких случаях оправданным становится проведение кесарева сечения.
Выбор метода родоразрешения
Чтобы снизить риск заражения ребенка во время родов, метод родоразрешения определяется в индивидуальном порядке. Роды могут проводиться через естественные родовые пути в случае, когда роженица получала АРВТ в период беременности и вирусная нагрузка к моменту родов составляет менее 1000 копий/мл.
Обязательно засекается время излития околоплодных вод. В норме это происходит в первом периоде родов, но иногда возможно дородовое излитие. Учитывая нормальную продолжительность родов, такая ситуация приведет к безводному промежутку более 4 часов. Для ВИЧ-инфицированной роженицы это недопустимо. При такой продолжительности безводного периода значительно возрастает вероятность заражения ребенка. Особенно опасен долгий безводный период для женщин, которые не получали АРВТ. Поэтому может быть принято решение о завершении родов путем кесарева сечения.
В родах при живом ребенке запрещены любые манипуляции, которые нарушают целостность тканей:
- амниотомия;
- эпизиотомия;
- вакуум-экстракция;
- наложение акушерских щипцов.
Также не проводят родовозбуждение и родоусиление. Это все достоверно увеличивает шансы заражения ребенка. Возможно проведение перечисленных процедур только по жизненным показаниям.
ВИЧ-инфекция не является абсолютным показанием для проведения кесарева сечения. Но использовать операцию настоятельно рекомендуется в следующих случаях:
- вирусная нагрузка более 1000 копий/мл;
- неизвестна вирусная нагрузка;
- до родов не проводилась АРВТ или невозможно это сделать в родах.
Кесарево сечение полностью исключает контакт ребенка с отделяемым половых путей матери, поэтому при отсутствии терапии ВИЧ может считаться самостоятельным методом профилактики инфицирования. Операцию можно провести в сроке после 38 недель. Плановое вмешательство выполняется при отсутствии родовой деятельности. Но возможно проведение кесарева сечения и по экстренным показаниям.
В родах через естественные родовые пути при первом осмотре влагалище обрабатывают 0,25% раствором хлоргексидина.
Новорожденного после родов обязательно купают в ванне с водным хлоргексидином 0,25% в количестве 50 мл на 10 л воды.
Какие могут быть внутриутробные инфекции
Вид внутриутробной инфекции при беременности во многом зависит от возбудителя, который поражает женский организм во время вынашивания ребенка или еще до зачатия. Риск отрицательного воздействия возбудителей значительно повышается, если имеются хронические заболевания, женщина подвергается стрессам, имеются вредные привычки, воспаление мочеполовой системы. Для ребенка риск влияния внутриутробной инфекции значительно возрастает, если беременная встречается с ней впервые при беременности. В эту группу входят:
- токсоплазмоз;
- хламидиоз;
- краснуха;
- цитомегаловирус;
- герпес.
Краснуха очень опасна для беременных, так как плоду не удается избежать контакта с инфекцией. Последствия протекания заболевания могут быть очень опасными для ребенка, а именно:
- уменьшение размера мозга;
- пороки сердца;
- врожденные болезни глаз и органов слуха.
В некоторых случаях осложнением может быть воспаление головного мозга. Если краснуха появилась на ранних сроках беременности, то зачастую происходит выкидыш. При определении вируса до 12 недель это считается абсолютным показанием к прерыванию. Если же инфицирование произошло на более поздних сроках, то вероятность развития пороков значительно снижается.
Очень опасными считаются скрытые инфекции, к которым относится цитомегаловирус, так как он протекает практически бессимптомно. Распространяется он половым путем, от матери к плоду, а также возможна передача при поцелуях. У людей с нормальным иммунитетом инфекция протекает без каких-либо признаков. Однако через несколько дней после заражения могут появиться симптомы, похожие на грипп или ОРВИ.
У людей с ослабленным иммунитетом цитомегаловирус может спровоцировать очень тяжелые и опасные болезни. Наиболее сложно протекает первичное заражение во время вынашивания ребенка, так как это может привести к прерыванию беременности, а также пороку развития плода.
Если женщина контактирует с кошками, то существует риск заражения токсоплазмозом. Кроме того, существует высокий риск заражения у тех, кто потребляет мясо, прошедшее недостаточно хорошую термическую обработку. Болезнь протекает очень тяжело только в случае снижения иммунитета. Во всех остальных случаях это скрытая инфекция, в чем и заключается большая опасность, так как зачастую она провоцирует нарушения развития ребенка и его смерть. Лечение можно проводить не ранее второго триместра беременности.
Герпес – одна из самых опасных инфекций в период беременности. Если вирус впервые проник в организм женщины в период вынашивания ребенка, то происходит смерть плода или развитие множества пороков. Если была обнаружена инфекция минимум за месяц до родов, то проводят кесарево сечение, что позволит предотвратить заражение плода.
Обязательно нужно сдавать анализы на инфекции при беременности, чтобы своевременно распознать наличие заражения и провести грамотное, адекватное лечение.
Впч (папилломы) и беременность: как влияет на женщину и плод
Эти типы ВПЧ являются онкогенными, особенно активно перестраивают ДНК клеток своего носителя, а также изменяют особенности иммунитета. Эти вирусы распространяются очень быстро. Иногда они полностью «покрывают» кондиломами и бородавками всю слизистую поверхность влагалища и шейки матки буквально за 4-5 часов. В будущем это приведет к проблемам о время родов.
Но не забываем и об онкогенности микроорганизмов. Так как организм женщины во время беременности и без ВПЧ очень уязвим из-за снижения способности иммунитета сопротивляться болезням, 16 штамм с большой долей вероятности может развиться в:
- дисплазию шейки матки;
- раковую опухоль.
Это еще не все — рассмотренные типы ВПЧ особо заразны, передаются они не только половым путем. Это приводит к тому, что во время рождения малыш заражается практически со стопроцентной вероятностью.
Осложняет ситуацию то, что даже если болезнь и удалось выявить, полноценного лечения все равно не получится. Применение антибиотиков до 28 недели беременности запрещено — они могут сказаться на развитии будущего малыша. Да и на более поздних сроках допустимо применение только иммуномодуляторов, витаминных комплексов (ограниченно) и интерферонов.
- лазерную методику;
- криодеструкцию (воздействие экстремально низких температур на пораженные участки).
При этом нет никакого значения, когда именно произошло заражение матери — до беременности или во время, например, при активной половой жизни после зачатия ребенка или в результате повреждения кожи и проникновения в организм инфекции.
- 01 Август
- 0 просмотров
- 0 рейтинг
ВПЧ – это папилломавирус человека, который провоцирует появление бородавок, кондилом, папиллом и раковых опухолей. Существует более 100 штаммов, некоторые из них обладают онкогенной активностью, другие не вызывают патологического перерождения клеток. Вирусная инфекция передается во время полового контакта, путем самозаражения через ссадины, порезы и от больной матери ребенку при родах. Как протекает ВПЧ и беременность, не представляет ли вирус угрозу для внутриутробного развития плода?
Папилломавирус относится к иммунозависимым патологиям, длительное время после заражения может себя никак не проявлять. Внешние признаки формируются только при снижении защитных сил организма.
У женщины на слизистых оболочках влагалища, наружных половых органах, коже груди, паховых складок формируются остроконечные кондиломы, папилломы.
Если наросты достигают больших размеров, локализуются на стенках родовых путей, появляется большой риск осложнений во время родов, развития кровотечений. В таких случаях беременным рекомендуется кесарево сечение. ВПЧ 16 и 18 вида могут приводить к формированию раковых опухолей только при длительном течении инфекции на фоне выраженного иммунодефицита.
Вирус папилломы не влияет на зачатие, женщины с любым штаммом ВПЧ могут забеременеть, выносить здорового ребенка, если нет других причин бесплодия, нормально работает иммунная система.
Если организм матери ослаблен, вирус может поражать клетки трофобласта на ранних сроках беременности, вызывать спонтанный аборт. Трофобласты инициируют имплантацию плодного яйца в стенку матки, вместе с эндометриальной тканью формируют плаценту. Когда они разрушаются, зародыш не может нормально развиваться, погибает, женщина чаще всего даже не подозревает о произошедшем оплодотворении.
Если обнаруживается ВПЧ онкогенных штаммов, патологические изменения тканей шейки матки, дополнительно выполняется биопсия, гистологическое исследование.
Когда вирус провоцирует рост остроконечных кондилом, проводят их удаление, назначают курс витаминов, иммуномодуляторов. После проведенного лечения женщине разрешается планировать беременность.
Психологические факторы
Следует отметить, что у некоторых женщин с психогенным фактором бесплодия присутствует амбивалентность, т.е. двойственность в своих желаниях. Объясняется это тем, что они мотив деторождения увязывают не только с процессом воспроизводства, как заложено природой, а также потребностью в заботе о ребенке и желании воспитать «хорошего человека», а в глубине души имеют совершенно иные причины, например, «удержать мужа», «найти поддержку» и проч. По данным некоторых отечественных авторов 25% женщин, активно декларирующих желание иметь детей, на самом деле этого просто не хотят.
Интересны также данные немецкого ученого Knorre P., который наблюдал бездетных женщины, у которых в ходе лечения изменялся диагноз: после лечения отсутствия овуляции у них выявлялась непроходимость маточных труб, после оперативной коррекции труб цикл становился нестабильным и приходилось вновь работать с овуляцией и т.д.. В связи с этим, автор сделал заключение о том, что желание иметь ребенка у этих женщин является сомнительным, таким образом, что между добровольной бездетностью и бесплодием в данном случае нет совершенно никакой разницы.
С точки зрения психоанализа причина бесплодия заключается в раннем детстве. Ограничение стыдливой системой табу и, напротив, необузданное сексуальное поведение родителей могут оказать на ребенка «деформирующее» действие. Многие авторы указывают также на существенную роль психосоматики в развитии бесплодия, т.е. влияния психических отклонений на формирование гинекологических или андрологических симптомов.
В последнее время также очень много пишется о кармических причинах бесплодия. В данной ситуации необходимо подключение психологов, владеющих техникой психо-генетического анализа для помощи в решении подобных проблем.
Зарубежные психологи также отмечают важность влияния эмоционального состояния женщины на эффективность лечения бесплодия. У женщин, которые не смогли справиться со своей депрессией, частота наступления беременности была вдвое ниже, чем у тех, которые смогли преодолеть свое тяжелое эмоциональное состояние.. В случае наличия у пары психологических факторов, препятствующих нормальному зачатию, необходимо проводить психотерапевтическое лечение, рекомендуется также иглорефлексотерапия, занятия йогой и цигуном
Эти процедуры и занятия помогут парам разобраться в себе (в работу также необходимо включать родственников женщины и мужа), определиться с доминирующими факторами, что повысит вероятность наступления желаемой беременности в том случае, если она действительно нужна.
В случае наличия у пары психологических факторов, препятствующих нормальному зачатию, необходимо проводить психотерапевтическое лечение, рекомендуется также иглорефлексотерапия, занятия йогой и цигуном. Эти процедуры и занятия помогут парам разобраться в себе (в работу также необходимо включать родственников женщины и мужа), определиться с доминирующими факторами, что повысит вероятность наступления желаемой беременности в том случае, если она действительно нужна.