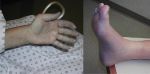
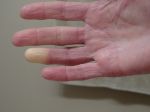
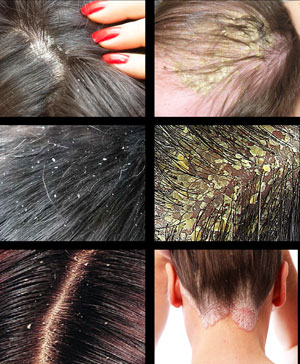
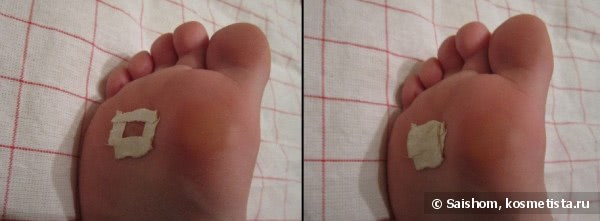
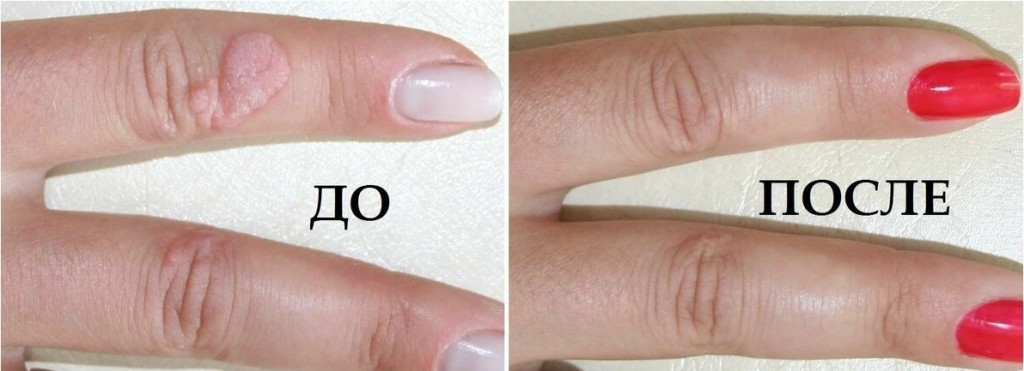
Что такое кератома и как ее лечить? Симптомы и фото
Носовые полипы: симптомы
Заложенность носа, затруднение носового дыхания, снижение обоняния, храп, головные боли – все эти симптомы могут провоцировать носовые полипы.
Полипы иногда сохраняются в течение длительного времени, не вызывая дискомфорта. Однако, в зависимости от их расположения, размера и количества, они могут нарушать аэродинамику в полости носа и вентиляцию пазух. Нарушается секрет слизи в пазухах и полости носа, затрудняется дренаж из пазух через соустья. Пациенты дышат через рот, а не через нос, который обычно нагревает, очищает и увлажняет воздух для дыхания.
Все это провоцирует инфицирование носоглоточной области. Частые или постоянные хронические синуситы, рецидивирующие инфекции дыхательных путей (ОРЗ, бронхит) являются результатом.
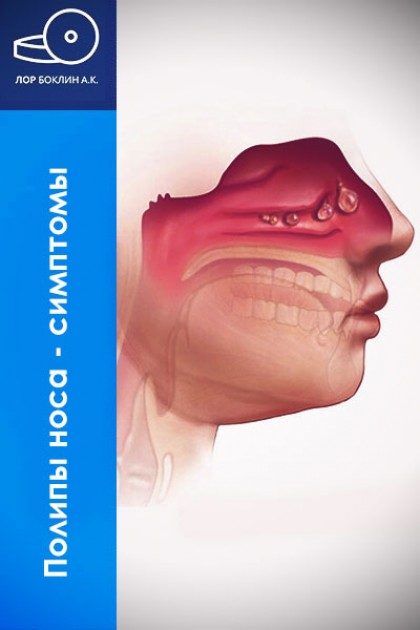
Эти симптомы могут указывать на полипы:
- Затрудненное дыхание и заложенность носа.
- Неприятный запах изо рта из-за высушивания слизистой ткани полости рта – нарушено носовое дыхание и пациентам приходится дышать через рот.
- Ночной храп.
- Гнусавость голоса.
- Обонятельные нарушения: обоняние нарушено или полностью утрачено (потому что воздух не достигает обонятельных клеток в верхней части полости носа).
- Боль в области пазух, постоянное наличие слизи в носоглотке – эти симптомы указывают на хроническое воспаление придаточных пазух – причина и следствие полипов.
- Носовые полипы встречаются у детей в основном только при таких заболеваниях, как бронхиальная астма, муковисцидоз или цилиарная дискинезия (см. Главу Причины). Если полипы не лечить у детей, они могут привести к расширению носа и увеличению расстояния между глазами.
Записаться на консультацию
Виды и симптомы кератом
- Сенильная или старческая кератома – множественное образование с беловатым или серым оттенком. Возрастные наросты появляются у людей после 30 лет, обычно на шее, лице, кистях с тыльной стороны, реже на животе, спине, груди и ногах. Через некоторое время образование может увеличиться в размерах и покрыться бляшками. Старческая кератома склонна к воспалению, но редко приобретает злокачественную форму.
- Себорейная кератома. Характерной особенностью является очень медленный рост опухоли. После образования на коже желтоватого пятна 2-3 см. в диаметре его поверхность уплотняется, покрываясь коростами с сальной поверхностью, легко отделяющимися от кожи. С течением времени размеры кератомы увеличиваются, корки обретают многослойность, зачастую достигая толщины 1,5 см и более, покрываются глубокими трещинами. Цвет новообразования меняется на темный (коричневый, черный). Повреждение кератомы приносит дискомфорт и боль, при этом может наблюдаться умеренная кровоточивость. Область локализации этого типа кератом – грудь, спина, плечи, волосистая часть головы, редко – лицо, шея; чаще всего новообразования располагаются группами, иногда появляются одиночно.
- Роговая кератома (другое название — кожный рог) – это образование конической или линейной формы, которое возникает на кожном покрове. Имеет темный цвет, очень часто образование на несколько миллиметров возвышается над кожей. Для роговой кератомы характерны разные размеры и форма. Возникает такая кератома на любых участках тела, может быть как единичной, так и множественной. Характерной особенностью роговой кератомы является ее способность перерождения в раковую опухоль. С учетом этого следует лечить роговую кератому сразу же после ее проявления.
- Фолликулярная. Данный вид заболевания встречается значительно реже предыдущих видов, и чаще он диагностируется у женской половины населения. Располагается область поражения чаще на волосяной части головы и в области верхней губы. Фолликулярная кератома представляет собой выраженные пигментированные узелки достаточно крупных размеров — диаметр их может составлять более 1,5 см. Узелки имеют либо сероватый, либо розовый оттенки, особой болезненности они не вызывают, однако становятся косметическим дефектом кожи.
- Солнечная кератома или кетактинический кератоз – заболевание предракового типа, которое поражает мужчин старше 40 лет, чаще светлокожих. Новообразования появляются на участках кожи, открытых воздействию прямых солнечных лучей, в виде множественных плотных очагов гиперкератоза, которые покрываются сероватыми сухими чешуйками. Болезнь протекает медленно, постепенно приобретая злокачественный характер и трансформируясь в плоскоклеточный рак.
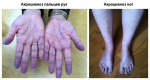
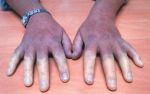
- Акроцианоз — причины, симптомы и лечение
- Акроцианоз: причины, признаки, симптомы …
- Акроцианоз: что это, причины, симптомы …
- Акроцианоз: причины, признаки, симптомы …
- Акроцианоз: причины, признаки, симптомы …
Виды некроза:
· Инфаркт – возникает в результате внезапного прекращения кровоснабжения в очаге ткани или органа
· Секвестр – омертвевший участок костной ткани располагается в секвестральной полости, отделяется от здоровой ткани по причине гнойного процесса
· Гангрена – омертвение кожи, слизистых поверхностей и мышц. Ее развитию предшествует некроз тканей.
· Пролежни – возникают у обездвиженных людей вследствие длительного сдавливания тканей. Это приводит к образованию гнойных язв.
Астения, астенический синдром, виды астении у мужчин и женщин
Невролог, невропатолог, рефлексолог, рефлексотерапевт выделяют виды астении, виды астенического синдрома: утренняя (утром), дневная (днем), вечерняя (вечером), ночная (ночью) астения (невротиков), нейроциркуляторная астения, функциональная или органическая астения, психическая астения (психологическая), психогенная и физиогенная, церебральная астения, инфекционная (постинфекционная), послевирусная (поствирусная, синдром послевирусной астении), алкогольная (посталкогольная), сексуальная (постсексуальная), тоническая, гиперстеническая, гипостеническая, соматогенная (соматическая), нейроциркуляторная, агастральная, кожная, травматическая (посттравматическая), неврастения. Рефлексотерапевты, неврологи, невропатологи выделяют различные варианты астенического синдрома: астено-вегетативный синдром, астено-субдепрессивный синдром, астено-ипохондрический синдром.
Астено-вегетативный синдром характеризуется как проявляениями астении, так и выраженными вегетативными расстройствами.
Астено-субдепрессивный синдром — это непсихотическое патологическое состояние, характеризующееся нерезко выраженной тоской с ощущением потери жизненного тонуса и активности. Наблюдается физическая, психическая утомляемость, слабость, истощаемость, психическая и эмоциональная гиперстезия, эмоциональная лабильность, рассеянность и отвлекаемость внимания.
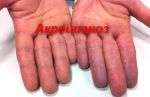
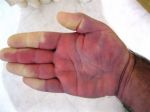
- Акроцианоз — Википедия
- Акроцианоз причины — лечение и …
- Акроцианоз причины — лечение и …
- Акроцианоз: причины, симптомы …
- Акроцианоз причины — лечение и …
Астено-ипохондрический синдром характеризуется сочетанием астении с преувеличенной озабоченностью своим здоровьем.
ВСД (вегето сосудистая, вегетососудистая дистония) по смешанному, гипотоническому, гипертоническому типу.
Профилактика
Чтобы ангиопатия сетчатки обоих глаз не привела к печальным последствиям, важно соблюдать меры профилактики ее появления. Первым правилом для предотвращения любых офтальмологических нарушений считается регулярное посещение врача. Для тех, кому диагностирован сахарный диабет, гипертония, эндокринные и сердечно-сосудистые заболевания, обследоваться стоит не реже одного раза в год.
Важно! Ежегодный осмотр поможет вовремя выявить скрыто протекающие нарушения, начать лечение и значительно улучшить прогноз.
Уменьшить риск возникновения проблем с сосудами, питающими сетчатку, помогут простые меры:
- соблюдение гигиены зрения — нагрузка на глаза должна быть дозированной и прерываться на 10-15-минутный отдых каждый час;
- соблюдение гигиены глаз — при нахождении в запыленных, загазованных помещениях, а также в местах, где существует риск попадания в глаза инородных предметов, следует защищать их очками или маской;
- лечение любых заболеваний под контролем врача, недопущение развития хронических патологий, регулярное прохождение медосмотров и диспансеризации для раннего выявления системных болезней;
- умеренная физическая активность — прогулки, езда на велосипеде, плавание, бег по утрам помогут сохранить тонус, укрепить сосуды и сердце, повысят иммунитет.
Важным моментом профилактики всех видов и форм ангиопатий считается отказ от вредных привычек. Длительная интоксикация организма никотином, этанолом и его метаболитами разрушают мелкие сосуды и приводят ко множеству хронических заболеваний.
Лечение ХСН
Терапия патологии включает в себя три направления:
- лечение основного заболевания (например, кардиохирургические операции при некоторых формах ИБС или пороках сердца);
- длительное лечение ХСН — поддержка оптимального кровообращения;
- профилактика обострений ХСН.
Основные цели лечения хронической сердечной недостаточности:
- предупреждение прогрессирования заболевания;
- уменьшение выраженности симптомов;
- повышение качества жизни таких пациентов;
- профилактика повреждения других органов.
Немедикаментозное лечение ХСН
Важную роль играют немедикаментозные методы лечения. Они наряду с лекарственной терапией помогают поддерживать функцию сердца и предупреждают обострение ХСН.
К основным немедикаментозным мероприятиям при ХСН относятся:
- Диета с ограничением соли до 2 г/сутки и жидкости до 1,5 л/сутки.
- Контроль веса (индекс массы тела не должен превышать 25 кг/м2) — предупреждение дополнительной нагрузки на сердце.
- Рациональная нагрузка — физическая реабилитация для восстановления функций мышц и улучшения выносливости, а также профилактики застойных явлений.
- Отказ от вредных привычек — употребления алкоголя, курения.
Пациентам с ХСН следует избегать путешествий в страны с жарким и влажным климатом, а также высокогорных регионов, которые расположены на большой высоте над уровнем моря (более 1500 м).
Медикаментозное лечение ХСН
- Муковисцидоз — Википедия
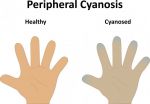
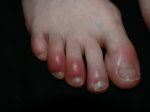
- Что такое акроцианоз появление болезни …
- Акроцианоз: что это такое, причины …
- Акроцианоз: причины, признаки, симптомы …
- Акроцианоз: что это такое, причины …
Не существует единой схемы лечения патологии: назначения зависят от состояния конкретного пациента, степени тяжести ХСН, ее причин и наличия осложнений.
К основной группе препаратов относят 7 классов лекарственных средств, которые проявили убедительные доказательства эффективности и безопасности в клинических исследованиях:
- Ингибиторы ангиотензинпревращающего фермента (иАПФ) — показаны всем пациентам с ХСН, а также на начальных этапах гипертонии.
- Бета-адреноблокаторы — обычно назначают в комплексной терапии ХСН. Препараты снижают скорость сокращения сердца.
- Антагонисты альдостерона — калийсберегающие мочегонные, которые помогают безопасно выводить избыточную жидкость из организма.
- Блокаторы рецепторов ангиотензина-II (БРА) — особенно показаны для пациентов с нарушениями работы ЛЖ.
- Мочегонные других групп — тиазидные и петлевые диуретики быстро и эффективно устраняют отеки при ХСН.
- Сердечные гликозиды — считаются препаратами выбора при хронической сердечной недостаточности в сочетании с аритмиями.
- Ингибиторы ионных f-каналов — назначают в случае ХСН II–III функционального класса в сочетании с тахикардией.
К дополнительным препаратам при ХСН относятся медикаментозные средства, которые рекомендуют только отдельным пациентам:
- статины — препараты для нормализации липидного обмена;
- непрямые антикоагулянты — средства для предотвращения тромбозов.
Вспомогательные лекарственные средства показаны в редких случаях ХСН, к ним относятся:
- периферические вазодилататоры (нитраты) — показаны пациентам с приступами стенокардии (формы ИБС, которая связана с нарушением поступления крови к миокарду);
- блокаторы медленных кальциевых каналов — применяют при повышении легочного давления;
- антиагреганты — показаны пациентам после перенесенного инфаркта миокарда;
- антиаритмические средства других групп;
- цитопротекторы — препараты, которые стабилизируют состояние клеток сердца.
Важно! Только лечащий врач может подобрать подходящую схему лечения. Выбор медикаментозной терапии зависит от результатов дополнительных методов диагностики, а также ответа пациента на лечение.
В некоторых случаях единственной рекомендацией врачей становится хирургическое лечение ХСН — восстановление проходимости сосудов для крови, формирование обходных путей для кровотока (аортокоронарное шунтирование), замена клапанов, установка кардиостимулятора, имплантация сердца.