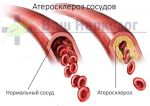
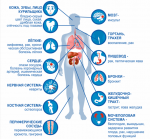
Мозг — командный центр, управляющий всем нашим телом. От его деятельности зависят работа мышц, внутренних органов и, конечно, высшие психические процессы — память, внимание, мышление, речь. К сожалению, под воздействием некоторых факторов (возраст, заболевания, стрессы) мозговое кровообращение может ухудшаться. К каким последствиям это приводит и как с этим бороться — читайте в нашей статье.
Когда человек выздоровел: критерии
Коронавирус выживает в организме при тяжелых формах заболевания до 28 дней. Поэтому для решения вопроса о выздоровлении берут комплекс анализов:
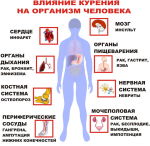
- Как курение влияет на организм человека …
- Как курение влияет на мозги: что …
- Как курение влияет на сосуды головного …
- Последствия курения для организма …
- Курение сужает или расширяет сосуды …
- Курение и сосуды: влияние никотина …
- иммуноглобулины А, М, G — в крови должны остаться только иммуноглобулины G, иммуноглобулин А должен исчезнуть, а у иммуноглобулина М должна наметиться четкая тенденция к снижению;
- мазок из носоглотки на РНК SARS-CoV-2 — должен быть отрицательным.
Осложнения после выздоровления
Чем тяжелее протекает инфекционное заболевание, тем выше шанс осложнений после выздоровления. Так, примерно у трети выздоровевших наблюдаются осложнения со стороны центральной нервной системы и психики.
Многие переболевшие говорят об усталости и недомогании, трудности подбора слов, запоминании, снижении концентрации внимания. Некоторые описывают свое состояние как некий туман после COVID-19. Исследователи сообщают, что у каждого третьего регулярно возникают головные боли и головокружение, утрачивается обоняние и вкус, появляется мышечная слабость.
Заключение
Диагноз дисциркуляторной энцефалопатии (ДЭП) устанавливается на основании жалоб, анамнеза, данных клинико-нейропсихологического обследования пациентов и нейровизуализации (предпочтительнее, МРТ головного мозга). Для исключения состояний со сходной клиникой могут потребоваться дополнительные лабораторные исследования.
Визуализационные признаки сосудистого поражения головного мозга являются обязательным, но недостаточным основанием для диагноза. У пациентов с распространёнными сосудистыми изменениями мозга может не быть симптомов заболевания или их нарушения вызываются другими, например, нейродегенеративными заболеваниями.
Набор патологических изменений у каждого пациента косвенно отражает профиль факторов риска и причин когнитивных нарушений:
- распространённый лейкоареоз — артериальная гипертония,
- крупные лакунарные инфаркты — микроатероматоз, микроэмболия,
- выраженные избирательные атрофические изменения отдельных участков мозга — нейродегенеративные заболевания).
Поскольку ДЭП — это состояние, вызванное преимущественно поражением мелких сосудов, целесообразно выделять артериосклеротический (основной визуализационный феномен — лейкоареоз) и мультиинфарктный подтипы (мелкие полные и неполные инфаркты, лакуны) дисциркуляторной энцефалопатии, в случае их сочетания — описывать выявленные сосудистые изменения вещества головного мозга. Такой подход позволяет использовать при диагностике типа ДЭП не только данные анамнеза (оценка факторов риска, без учёта того, как они реализовались у конкретного пациента), но и результаты нейровизуализации.
У пациентов с сосудистой деменцией (СД), коррекция факторов риска сосудистых заболеваний является необходимым мероприятием, снижающим риск инфарктов, инсультов и артериальных тромбозов. Если не учитывать вклад в прогрессирование заболевания сосудистых осложнений, профилактическое лечение не оказывает влияния на выраженность когнитивного снижения и темп прогрессирования деменции. Показан эффект от модификации образа жизни (отказ от курения, умеренная физическая нагрузка, активный отдых, диета) на прогрессирование когнитивных нарушений.
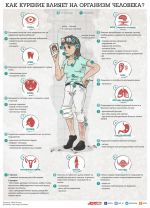
- Курение и сосуды: влияние никотина …
- Курение повышает или понижает давление …
- Влияние табакокурения на организм человека
- Последствия курения для организма …
- Табачный туман обмана. Последствия курения
- Вред от курения сигарет: влияние на …
Отсутствуют убедительные доказательные данные о долговременной эффективности вазоактивных, ноотропных и противодементных препаратов в лечении пациентов с сосудистыми когнитивными нарушениями.
Диагноз сосудистой деменции только выставляется только пациентам с доказанным значимым сосудистым поражением мозга в отсутствии других причин развития симптомов. Актуален принцип «презумпция депрессии», согласно которому, пожилые люди с субъективными или объективными указаниями на нарушения памяти и внимания проходят скрининговое обследование на депрессию (например, GDS-15). Результаты обследования сопоставляются с набором жалоб и данными о поведении пациента. При наличии депрессии, оценка уровня когнитивного снижения правомочна только на фоне коррекции аффективных нарушений.
Сложность дифференциальной диагностики СД и БА и частота сочетания этих состояний оправдывают назначение мемантина и антихолинэстеразных препаратов (донепезила, ривастигмина и галантамина), в случаях без уверенности в отношении диагноза одного из этих состояний. Препараты оказывают статистически значимое влияние на прогрессирование когнитивного дефицита при БА. В отношении сосудистых когнитивных нарушений были получены менее убедительные доказательные данные, распространяющиеся только на кратковременый приём препаратов.
Отличить сосудистый паркинсонизм от отдельных случаев болезни Паркинсона (преобладание акинетико-ригидного синдрома, отсутствие типичного тремора, отсутствие выраженных вегетативных нарушений) можно только на основании патогистологического исследования головного мозга. Достоверных клинических и нейровизуализационных критериев этих состояний нет. У больных болезнью Паркинсона могут выявляться последствия перенесённых инсультов и хронические сосудистые изменения различной выраженности.
Поскольку у части пациентов с сосудистым паркинсонизмом лечение противопаркинсоническими препаратами может быть эффективным, при наличии экстрапирамидных симптомов: гипокинезия, ригидность и нарушения ходьбы, целесообразно пробное назначение леводопы 200–250мг по 1⁄2 таблетки х 3 раза в день до 2-х месяцев. При развитии клинического эффекта, возможна длительная терапия с повышением дозы. При отсутствии — отмена препаратов.
Сомнительна польза от назначения антидепрессантов, противодементных и противопаркинсонических препаратов пациентам, которые не смогут продолжать приём достаточное время в условиях адекватного медицинского наблюдения. Сэкономленные деньги могут пойти на улучшение условий жизни пожилого человека (отдых, покупка более качественной еды и удобной одежды).
Лечение дисциркуляторной энцефалопатии в клинике «Эхинацея»
Лечением дисциркуляторной энцефалопатии занимается врач-невролог. Улучшение состояния головного мозга наступает обычно уже в первый месяц лечения. Некоторые лекарственные средства назначаются курсами, некоторые – длительно. Мы будем контролировать Ваше состояние и, при необходимости, корректировать дозировки препаратов.
Лечение направлено, в первую очередь, на причины энцефалопатии и проводится сразу в нескольких направлениях:
- По возможности устранить причину сужения сосудов головного мозга (церебральный атеросклероз, тромбозы мозговых сосудов, повышение артериального давление и др.).
- Улучшить подачу крови к мозгу (сосудистая терапия внутривенно или для приема внутрь).
- Ускорить регенерацию ткани головного мозга (нейропептиды, антиоксиданты, ноотропы);
- Работа с симптомами (лечение головокружения, депрессии и других симптомов).
Диагностика дисциркуляторной энцефалопатии и поиск ее причины – кропотливый процесс, требующий опыта. Наша клиника много лет занимается лечением дисциркуляторной энцефалопатии, церебрального атеросклероза (церебросклероз – это неправильное название) и других заболеваний головного мозга.
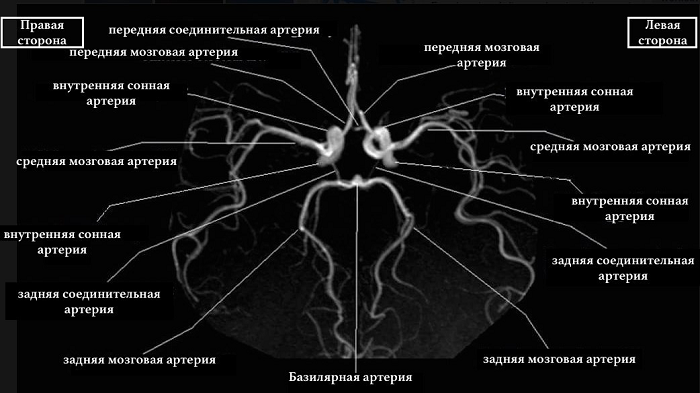
Что показывает МРТ сосудов головного мозга
С помощью данного исследования можно:
- отследить посттравматические изменения (возможные контузии, кровоизлияния, гематомы и т.д.);
- обнаружить признаки/ отследить последствия инсульта;
- обнаружить признаки рассеянного склероза;
- выявить изменения, связанные с атеросклерозом сосудов;
- выявить нарушения мозгового кровообращения;
- выявить аномалии развития;
- обнаружить опасность образования тромбов в сосудах головы и шеи;
- выявить присутствие инфекции, воспаления, новообразования и
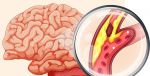
- Курение — МАУЗ ГКБ 2
- Как курение влияет на организм человека …
- Курение сужает или расширяет сосуды …
- Атеросклероз сосудов головного мозга …
- рдце и ия на се е курен Влияни
- Вред курения на организм человека …
МРТ сосудов головного мозга
2
МРТ сосудов головного мозга
3
МРТ сосудов головного мозга