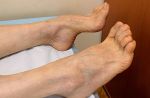
Полинейропатия – заболевание нервной системы, вызванное многочисленным повреждением периферических нервов. Данное заболевание вызвано либо внутренними обменными нарушениями, либо же интоксикацией.
Причины
- проблемы эндокринной системы (диабет, гипотиреоз, гипертиреоз);
- всевозможные интоксикации (алкогольная, промышленная, вызванная некачественными продуктами питания);
- вирусные и бактериальные инфекции;
- заболевания внутренних органов, таких как печени, почек, поджелудочной железы, селезенки;
- коллагеноз;
- авитаминоз;
- злокачественные опухоли;
- употребление медикаментов (антибиотиков, висмута, солей золота, эметина и т.д.);
- аутоиммунный процесс.
- Полинейропатия (ПНП) | Официальный сайт …
- Лечение полинейропатии в Германии у …
- Полинейропатия (ПНП) | Официальный сайт …
- Полинейропатия: симптомы, признаки и …
- Полинейропатия нижних конечностей …
Неврологические расстройства при заболеваниях внутренних органов
Поскольку нервная система пронизывает все тело человека, многие заболевания внутренних органов способствуют возникновению нарушенйи нервной системы.
Неврологические расстройства при заболеваниях сердца и сосудов
- нарушение сердечного ритма (аритмии) могут проявляться обморочными состояниями и привести к инсульту;
- атеросклероз сосудов головного мозга приводит к развитию дисциркуляторной энцефалопатии, инсультов;
- артериальная гипертензия – в 60% основная причина инсультов. Острая гипертоническая энцефалопатия – состояние, связанное с резким повышением артериального давления, при котором возникает головная боль, тошнота, рвота, нарушение сознания, могут быть эпилептические припадки.
Неврологические расстройства при болезнях органов желудочно-кишечного тракта:
- у пациентов с циррозом печение возникает печеночная энцефалопатия, для которой характерны симптомы: нарушение памяти, внимания, неадекватность суждений и поведения, эмоциональные и умственные нарушения, нарушение сознания;
- у пациентов с хроническими заболеваниями печени возможно развитие хронической приобретенной гепатоцеребральной дегенерации. Заболевание прогрессирует с различной скоростью и проявляется: нарушениями памяти, внимания, замедлением психической деятельности вплоть до деменции, нарушениями поведения (агрессия, психозы); возможен тремор (дрожание) рук, головы, ног, нарушение координации движений;
- при хронических болезнях печение также возможно поражение периферических нервов, чаще поражаются нервы верхних конечностей, возникает боль и онемение, неприятные ощущения, слабость в руке (чаще в правой),
- при хронических болезнях органов ЖКТ (желудок, двенадцатиперстная кишка, кишечник) возможны боль в пояснично-крестцовой области, в нижнее грудном отделе позвоночника, поражение периферических нервов преимущественно нижних конечностей: появляется онемение, похолодание, боль в ногах, неустойчивость при ходьбе.
Неврологические расстройства при заболеваниях почек
- при хроническом пиелонефрите, гломерулонефрите, мочекаменной болезни, поликистозе почек возможно поражение периферических нервов нижних конечностей: боль, слабость, онемение в ногах, неустойчивость при ходьбе;
- при почечной недостаточности развивается почечная или уремическая энцефалопатия. Характерно медленное развитие, повышенная тревожность, замедление психической деятельности, утомляемость, апатия, неадекватность поведения, эпилептические припадки, галлюцинации;
- Неврологические расстройства при эндокринных заболеваниях
При сахарном диабете:
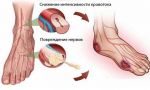
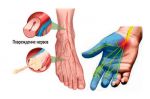
- поражается периферическая нервная система. Появляется онемение, жжение, боль, слабость сначала в ногах (начинается со стоп), затем в руках; характерна болезненность кожи, которая усиливается ночью, из-за боли возникают нарушения сна;
- иногда поражаются черепные нервы – появляется острая, интенсивная боль в области глазницы, ограничение движений глаз, расширение зрачка;
- возможно поражение лицевого нерва – возникает слабость мимических мышц половины лица (пациент не может поднять бровь, зажмурить глаз, надуть щеку), становится невнятной речь, нарушается жевание; восстанавливается медленно.
При заболеваниях щитовидной железы поражается центральная и периферическая нервная система.
Поражение центральной нервной системы
- при гипертиреозе (избыток гормонов щитовидной железы):
— психические расстройства: тревожность, раздражительность, депрессия, астения, эмоциональная лабильность; нарушение внимания, головная боль, нарушения сна;
— ощущение распирания в глазном яблоке, светобоязнь, нечеткость зрения, слезотечение, экзофтальм;
- при гипотиреозе (недостаток гормонов щитовидной железы):
— даже в легких случаях развиваются нарушения внимания, памяти, замедленность мышления и речи, общая заторможенность, головная боль, утомляемость, сонливость, нарушения слуха, опущение века (из-за отека тканей), возможны галлюцинации, нарушения сна.
Поражение периферической нервной системы
- при гипертиреозе
— дисфония (меняется голос) из-за паралича голосовых связок,
— мышечные подергивания (лицо, язык, мышцы конечностей и туловища),
— слабость и онемение в конечностях (полиневропатия),
— поражение мышц – слабость в конечностях, мышечные спазмы.
- при гипотиреозе:
— невропатия зрительного нерва – снижение зрения,
— невропатия лицевого нерва – парез мимических мышц на одной половине лица,
— изменение голоса из-за изменений в голосовых связках и увеличения языка (отек),
— полиневропатия – нарушение чувствительности и слабость в конечностях,
— поражение мышц конечностей – слабость, уплотнение и болезненность, болезненные спазмы мышц, быстрая утомляемость при нагрузке.
Необходима консультация терапевта, невролога, при необходимости других специалистов (гастроэнтеролог, нефролог, эндокринолог, кардиолог).
Лечение:
- лечение основного заболевания,
- коррекция неврологических нарушений: медикаментозная, физиотерапия, механотерапия, массаж.
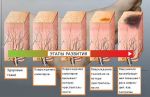
Аксональные полинейропатии (аксонопатии)
Острые аксональные полинейропатии
Чаще всего связаны с суицидальными или криминальными отравлениями и протекают на фоне картины тяжелой интоксикации мышьяком, фосфорорганическими соединениями, метиловым спиртом, угарным газом и т. д. Клиническая картина полинейропатий разворачивается обычно в течение 2-4 дней, а затем излечение наступает в течение нескольких недель.
Подострые аксональные полинейропатии
Развиваются в течение нескольких недель, что характерно для многих случаев токсических и метаболических невропатий, однако ещё большее число последних протекает месяцами.
Хронические аксональные полинейропатии
Прогрессируют в течение длительного времени: от 6 месяцев и более. Развивается чаще всего при хронических интоксикациях алкоголем (алкогольная полинейропатия), авитаминозах (группы В) и системных заболеваниях, таких как сахарный диабет, уремия, биллиарный цирроз, амилоидоз, рак, лимфома, болезни крови, коллагенозы. Из лекарственных препаратов особое внимание необходимо уделять метронидазолу, амиодарону, фурадонину, изониазиду и апрессину, оказывающим нейротропное действие.
- Невропатия: причины, симптомы и лечение …
- Токсические полинейропатии (информация …
- Признаки и диагностика нейропатии …
- Алкогольная полинейропатия – как …
- Полиневропатия — Медико-санитарная …
Диабетическая нейропатия — симптомы, синдромы, виды
Нейропатия диабетическая классифицируется несколькими способами. Ряд авторов различают четыре основных вида диабетической нейропатии:
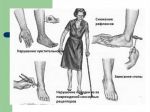
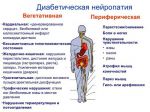
— периферическая нейропатия — один из наиболее распространенных видов, при котором отмечается поражение нервных волокон конечностей, причем нижние конечности поражаются чаще;
— автономная нейропатия — при которой нарушается работа многих внутренних органов — сердца, желудка, кишечника, развивается половая дисфункция ;
— проксимальная нейропатия — характеризуется выраженными болевыми признаками в области бедер, ягодиц и тазобедренных суставов;
— очаговая нейропатия — при которой происходит локальное поражение отдельных нервных волокон.
Существует классификация диабетической нейропатии, в которой за основу взят принцип выделения синдромов с характерными клиническими проявлениями и течением. Согласно ей, выделяют диффузную нейропатию (поражающую все нервные волокна) и фокальную нейропатию (поражающую отдельные зоны человеческого тела). Распространенность диффузной нейропатии значительно выше, она быстро прогрессирует и часто протекает бессимптомно. К ней относят автономную диабетическую нейропатию и дистальную симметричную сенсомоторную диабетическую полинейропатию.
Фокальная нейропатия встречается реже, возникает остро, утрачивая со временем клинические проявления. К ней относят краниальную нейропатию, радикулопатию, плексопатию, мононейропатии.
Как лечить нейропатию?
Лечение нейропатии комплексное и включает, прежде всего, лечение основного заболевания (сахарного диабета), отказ от приема алкоголя (если это токсическая нейропатия при алкоголизме), выведение из организма остатков токсических веществ, вызвавших поражение нерва, и лечение травмы при травматической нейропатии.
Воздействие на пораженный нерв и окружающие его ткани осуществляется с помощью лечебной физкультуры, массажей, акупунктуры, методов физиотерапии, а также с использованием препаратов, восстанавливающих структуру и функции нерва. В частности, это витамины группы В, особенно витамин В1 (бенфотиамин) и витамин В6 (пиридоксин). Бенфотиамин помогает быстро восстанавливать пораженные нервные корешки. Важную роль в восстановительных процессах выполняет пиридоксин – витамин В6. Он необходим для нормального функционирования нервной системы, а его дефицит может вызывать симптомы, схожие с симптомами нейропатии – онемение конечностей, ощущение «мурашек» на коже, покалывание или потерю чувствительности в различных участках тела.
Хроническим дефицитом витамина В6 страдают 70% мужчин и 90% женщин.
- Полинейропатия нижних и верхних …
- Полинейропатия конечностей: причины …
- Диабетическая полинейропатия нижних …
- Сенсорная полинейропатия нижних …
- Дистальная нейропатия
Назначение при нейропатии препарата Мильгамма® таблетки, содержащего бенфотиамин (100 мг) и пиридоксин (100 мг), дает возможность эффективно купировать болевой синдром, благодаря чему удается уменьшить дозы нестероидных противовоспалительных препаратов.
При нейропатии очень важно правильно питаться и следить, чтобы в рационе были все необходимые витамины, микро- и макроэлементы. При сахарном диабете надлежит принимать сахароснижающие препараты и выполнять все рекомендации врача, чтобы снизить риск развития нейропатии.