В обязанности стоматолога-хирурга, помимо удаления зубов, входит контроль состояния слюнных желез и удаление кистозных образований. В клинику часто обращаются пациенты с жалобами на вязкость слюны или ее отсутствие, появление в ротовой полости гноя, болезненности при жевании, ощущение инородного тела. Все это может говорить о наличии кисты в слюнной железе. Это заболевание сопровождается специфическими симптомами и требует хирургического лечения.
Пути проникновения вируса кори
Попадает вирус на слизистые верхних дыхательных путей и конъюнктиву глаза. Далее он проникает в подслизистую и регионарные лимфатические узлы. Там и происходит его фиксация и размножение вируса. Где-то с третьего дня возбудитель проникает в кровь (виремия). Если в это время использовать иммуноглобулин, то вирус можно нейтрализовать, потому что в крови имеется еще небольшое количество вируса. С кровью возбудитель попадает в селезенку, печень, костный мозг, лимфатические узлы, инфицирует клетки крови (мононуклеары и лимфоциты). С седьмого дня возникает повторная виремия, которая приводит к фиксации вируса в эпителиальных клетках кожи (в следствии чего возникает сыпь), дыхательных путей, кишечника, конъюнктивы глаза.
- Краснуха: симптомы, лечение и …
- Краснуха — причины появления, симптомы …
- Краснуха – симптомы, фото, причины …
- Краснуха: у детей и взрослых, симптомы …
- Краснуха: у детей и взрослых, симптомы …
После перенесенного заболевания формируется пожизненный противокоревой стерильный (без наличия возбудителя в организме человека) иммунитет.
Почему возникает онемение?
Онемение рук – не самостоятельный диагноз, а всего лишь симптом, никогда не возникающий беспричинно. Если у человека сильно немеют руки, это может быть вызвано следующими причинами:
- Сдавливание. Слишком тесная одежда с тугими рукавами, плотно затянутые ремешки часов, а также кольца и браслеты, не подходящие по размеру, могут ухудшить кровообращение в определённом участке руки и стать причиной онемения;
- Неудобная поза. Если человек спит или просто долго пребывает в положении, сдавливающем или напрягающем мышцы руки, кровообращение ухудшается, и в результате конечность может онеметь;
- Физическое перенапряжение. Подъём тяжестей, спортивные нагрузки или длительное повторение однотипных движений становятся причиной пережимания сосудов, что влечет за собой онемение руки.
Если же руки немеют вне зависимости от внешних факторов, а к потере чувствительности и покалыванию добавляется боль, симптом с большой вероятностью сигнализирует о патологических состояниях.
Общие сведения о заболевании
Инфекционный артрит – это воспаление сустава, вызванное местной или общей инфекцией. Симптомы болезни и ее течение во многом зависят от вызвавшей инфекционный процесс инфекции.
Коды инфекционных артритов по МКБ-10:
- iDoctor.kz
- i-Doktor
- Консультация: Чем лечить краснуху …
- Краснуха: у детей и взрослых, симптомы …
- Лабораторная диагностика краснухи …
- стафилококковый — M00.0;
- пневмококковый — M00.1;
- стрептококковые — M00.2;
- вызванные другими уточненными бактериальными возбудителями — M00.8;
- пиогенный неуточненный — M00.9;
- туберкулезный – М01.1;
- гонококковый — M01.3;
- вирусный – М01.5.
Заболевание очень распространено и может стать причиной стойкого нарушения суставной функции. Четверть пациентов, обращающихся по поводу заболеваний суставов, страдают инфекционными артритами.
Диагностика
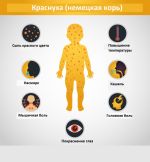
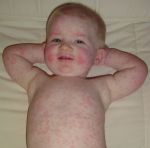
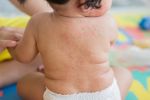
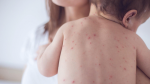
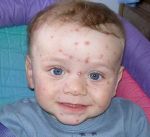
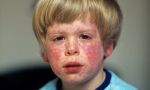
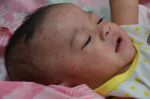
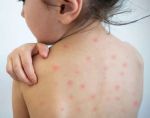
Диагностика любого заболевания начинается со сбора жалоб и анамнеза. Уточняется характер жалоб, время их появления, что этому предшествовало. После врач приступает к осмотру пациента. При краснухе обращается внимание на наличие характерных высыпаний на теле (преимущественно на разгибательных поверхностях конечностей, спине и ягодицах), оценивает их цвет, четкость контуров, возвышенность над поверхностью кожи. Также производится пальпация лимфатических узлов. Краснуха зачастую протекает с лимфаденитом затылочных и переднешейных лимфоузлов, который характеризуется увеличением лимфоузлов в размерах и местной болезненностью. Кроме того, пациенты могут предъявлять жалобы на мышечную боль и болезненность суставов. Среди лиц женского пола часто встречается явление полиартрита (множественное воспаление суставов). Полиартрит проявляется болевым синдромом, отечностью, покраснением и местным повышением температуры кожи над поверхностью пораженного сустава.
Следующий этап в диагностике любого заболевания – назначение общих лабораторных анализов. Общая картина крови при краснухе изменяется следующим образом: наблюдается снижение лейкоцитов, увеличение лимфоцитов, повышение СОЭ. Данные изменения не являются специфическими для рассматриваемого заболевания, так как могут быть выявлены при массе других патологических процессах. Поэтому полагаться на данные показатели можно лишь для подтверждения других признаков, указывающих на наличие краснухи.
Специфическим методом является серологическая диагностика, в результате которой определяется уровень иммуноглобулинов (Ig) классов M и G в сыворотке крови. Антитела к IgM появляются через 1 – 2 дня после появления сыпи, спустя 2 – 3 недели титр достигает максимального уровня, затем через 2 – 3 месяца антитела исчезают полностью. То есть иммуноглобулины класса М указывают на наличие в организме острого процесса. Антитела IgG к вирусу краснухи вырабатываются через 3 – 4 недели с момента поступления вируса в организм, максимального уровня достигают через 8 – 9 недель. Особенность заключается в том, что антитела IgG после выздоровления остаются в организме человека пожизненно, обеспечивая таким образом защиту от повторного инфицирования вирусом краснухи.
Когда обязателен поход к врачу
Деструктивные процессы в большинстве случаев необратимы и связаны с природным старением человеческого организма. Они чаще всего манифестируют после 40 лет. Но в последнее время метаморфозы выявляются у молодых девушек и юношей. Дегенеративные молекулярные перестройки фибрилл гидрокомплекса приводят к локализованным скоплениям. При нитчатой форме деструкции сплетения способны склеиваться между собой, уплотнятся и провоцировать видения в виде прозрачных ниточек. После отмирания волокна дают картинку «медузы» или «паука», странные тени блокируют способность ясно видеть. Плотный коллагеновый матрикс мешает передаче фотонов на сетчатку.
Зернистый тип уплотнения манифестирует, если в коллагеновые волокна проникают клетки — гиалоцитов. Внезапно видны плавуны в виде точек и колечек. В этой ситуации требуется консультация у врача. Лучше всего срочно обследоваться у офтальмолога, чтобы минимизировать риск постоянной потери зрения.
По мнению окулистов, серьезная проблема возникает, если гелеобразное вещество частично отделяется от задней стенки глазного яблока.
Многие жалуются на периодические яркие вспышки и огнеподобные мерцания, а также увеличение количества плавающих флоаторов. Клиническая симптоматика спровоцирована равномерным обтеканием по кольцу гелеобразной субстанцией зрительного нерва.
- Краснуха — симптомы, лечение, причины …
- Краснуха у детей: причины, симптомы …
- Корь — Википедия
- Диагностика: Симптомы краснуха …
- Краснуха: причины, симптомы …
По мере взросления у индивидуума сокращается объема геля, и он легко перемещается во внутренних средах светооптической системы. Иногда практически выходит за ее края.
Патологическая симптоматика возникает при следующих ситуациях:
-
Травматизация органа;
-
Близорукость;
-
Увеиты;
-
Беременность;
-
Недостаток витаминов и микроэлементов;
-
Острое и хроническое воспаление;
-
Метаболический дисбаланс;
-
Сахарный диабет;
-
Геморрагический синдром;
-
ВСД и артериальная гипертензия;
-
Анемия;
-
На фоне эмоционального перенапряжения и постоянных стрессов;
-
Шейный остеоартроз;
-
Злокачественное новообразование в районе затылочной доли;
-
Острая и хроническая интоксикация;
- ЧМТ.
При запущенном шейном остеохондрозе дегенеративный каскад запускает механизм высыхания межпозвонкового диска, что ведет к потере высоты определенного отдела позвоночника. Это провоцирует вентральную ангуляцию и возможную потерю лордоза с компрессией нервных и микрососудистых структур. Нарушение кровоснабжения головы ведет к появлению черных пятен.
Формы и причины возникновения
Снижение остроты зрения при миопии возникает в результате поражения глазного яблока и элементов преломляющей системы.
В зависимости от уровня поражения и причины близорукости, она может быть:
- Осевой (аксиальной). Прогрессирует из-за слишком длинного переднезаднего размера глазного яблока.
- Лентикулярной. Развивается из-за повышения преломляющей силы хрусталика.
- При поражении роговицы. Возникает в результате чрезмерной кривизны роговицы и силы ее проявления.
Заболевание может быть: истинным или ложным. В первом случае наблюдается органическое поражение хрусталика, глазного яблока, роговицы. Лечение зрения при ложной близорукости заключается в принятии профилактических мер и устранении очагов, вызывающих спазмы аккомодации. Никаких дефектов в преломляющей системе и глазном яблоке не фиксируется.
Нарушения зрения могут быть:
- Наследственными. Заболевание передается от родителей.
- Приобретенными. Болезнь появляется из-за чрезмерных зрительных нагрузок.
Наследственная близорукость констатируется в 50% случаев при обследовании детей, оба родителей которых имеют такой недуг. Если болезнь есть только у одного из родителей, она будет наблюдаться и у детей в 25% случаев.
Лечение близорукости приобретенного характера может потребоваться, если зрительные органы пострадали из-за факторов внешней среды: травмы, неблагоприятных условий труда, чрезмерных нагрузок, несоблюдения гигиены для глаз.
Проявление остроты симптомов зависит от формы болезни — стационарная или прогрессирующая. При стационарной форме — не наблюдается осложнений, зрение держится на одном уровне и не падает. При прогрессирующей — чистота и ясность видения постепенно ухудшается и, при отсутствии лечения, может настать полная слепота.
Когда нужно обратиться к стоматологу-хирургу?
Как только начинается образование кисты, нельзя вывить определенных симптомов. Но уже тогда начинает нарушаться отток слюны. Сухость слизистой оболочки, тяжесть глотания может указывать на начало патологического процесса. Со временем киста увеличивается и уже создает значительный дискомфорт.
- ᐈ Признаки краснухи ~【Лечение в Киеве】
- Краснуха — симптомы, причины, лечение …
- Как распознать краснуху: причины …
- Краснуха — причины появления, симптомы …
- Краснуха у беременных — презентация онлайн
- Появляется боль при одном только упоминании о еде, то есть в любое время, когда слюна выделяется, больной чувствует острую боль.
- При ощупывании можно выявить небольшое круглое образование в районе больших слюнных желез.
- Бол усиливается при разговоре, приеме пищи и механическом повреждении участка в районе кисты.