В январе вспышку кишечной инфекции обнаружили в школе-интернате для слабовидящих детей в Хабаровске (заболели 16 человек). Причиной стал норовирус.
Причины ротавирусной инфекции
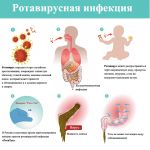
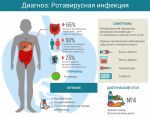
Ротавирусную инфекцию вызывает одноименный вирус, который внедряется в клетки ворсинок тонкого кишечника. Его ДНК содержит 12 фрагментов, дающих множество комбинаций. Именно поэтому ротавирусной инфекцией можно болеть не один раз: каждая новая комбинация формирует новый серотип — подвид вируса с определенным антигеном, не знакомым иммунной системе. Однако в 90% случаев болезнь вызывает один из пяти самых распространенных серотипов, поэтому от нее можно защититься с помощью вакцины.
Пораженные вирусом клетки перестают выполнять свои функции: нарушается всасывание воды. Скопившаяся в кишечнике вода начинает растягивать его стенки, механически их раздражая. Из-за этого усиливается перистальтика и начинается диарея (понос), провоцирующая обезвоживание. Кроме того, продукты распада погибших клеток кишечника попадают в кровь, вызывая проявления общей интоксикации (слабость, головную боль, температуру).
Путь заражения — фекально-оральный, то есть вирус проникает в организм с микроскопическими частичками фекалий с грязных рук после контакта с больным или через загрязненную воду, продукты. Вирус долго сохраняется на открытых поверхностях, одежде, игрушках. При вспышке инфекции в детских коллективах до 40 % игрушек и до 20 % других поверхностей бывают обсеменены ротавирусом.
- Ротавирусная инфекция у детей …
- Ротовирусная инфекция: симптомы …
- Признаки и лечение ротовирусной …
- Может ротавирус передаться от ребенка …
- Симптомы и лечение ротавирусной …
Примерно в половине случаев заболеванию предшествует короткий период «простуды» — насморк, субфебрилитет, головная боль. Но врачи до сих пор не решили окончательно, является ли это признаком ротавируса или обычным сезонным ОРВИ. Учитывая, что пик заражения ротавирусной инфекцией приходится на осень-зиму, предшествующее ей ОРВИ вполне вероятно.
Диарея — главный признак энтеровирусной инфекции
Диагностика оки:
-
Эпиданамнез.
-
Клиника.
-
Лабораторные методы исследования:
а) на посев берут кал (до начала этиотропного лечения) кровь, мочу (при сальмонеллезе), рвотные массы, промывные воды желудка;
б) серологический метод (определяют специфические антитела в сыворотке крови);
в) копрология – определяют в кале патологические примеси: слизь, лейкоциты, эритроциты, эпителиальные клетки.
Но этот метод не специфичен!
Лечение ОКИ
-
Лечение лучше в стационаре, в изолированных палатах;
-
На весь острый период постельный режим.
-
Проветривание помещения, влажная уборка с дезинфицирующими средствами, кварцевание.
-
Все предметы ухода обрабатываются дезрастворами (имеющимися в данном стационаре).
-
Так как больной теряет жидкость с рвотой, жидким стулом, при высокой температуре, идет потеря микроэлементов, страдает функция многих органов и систем, поэтому большое внимание уделяется восстановлению водно-электролитного баланса путем ОРАЛЬНОЙ РЕГИДРАТАЦИИ.
Оральная регидратация – это отпаивание больного через рот глюкозо-солевыми и бессолевыми растворами.
Растворы содержат: хлорид натрия, хлорид калия, натрия гидрокарбонат, глюкозу (без глюкозы, сахара электролиты не будут всасываться из кишечника). Нельзя использовать для отпаивания только сок, чай, воду или одни солевые растворы без глюкозы (раствор Рингера).
Это касается и таких растворов как: квартасоль, трисоль, ацесоль, лактосоль, хлосоль. Они используются для в\в введения, и если их давать через рот, то надо добавлять сахар или глюкозу.
Удобные для оральной регидратации растворы:
— регидрон;
— глюкосолан;
— цитроглюкосолан;
— оралит и др.
Они готовы, в порошках, разводятся слегка охлажденной кипяченой водой. Растворы дают чайными ложками в промежутках между кормлениями, каждые 5-10 минут. Эти растворы можно сочетать со сладким чаем, рисовым отваром, черничными киселем. При возникновении рвоты, после 10 минутной паузы, можно продолжать поить больного.
Оральная регидратация проводится только при эксикозе I степени (потеря в массе до 5%) или II степени (потеря в массе до 9%).
Поводится оральная регидратация в 2 этапа:
I этап – направлен на восстановление водно-солевого дефицита. При 1 степени эксикоза раствор вводится в количестве 50 мл/кг массы за 4-6 часов.
При II степени – 80-90 мл\кг массы за 6 часов.
II этап – поддерживающая регидратация – предупреждает повторное развитие эксикоза (направлена на восстановление продолжающихся потерь жидкости (80-100 мл/кг в сутки).
Медицинские работники обязаны контролировать количество введенной и выделенной жидкости.
В домашних условиях можно также приготовить глюкозо-солевой раствор.
На 1 литр воды: — 40 г- 8 чайных ложек сахара;
— 2/3 – 1 чайная ложка соли;
— сода (на кончике ножа);
— лимонная кислота (на кончике ножа).
Все это прокипятить, остудить и поить. Раствор должен быть не соленее чем слезы.
Все глюкозо-солевые растворы в разведенном виде хранятся не более суток, повторно кипятить нельзя.
Оральная регидратация проводится до прекращения рвоты, диареи.
-
Питание.
Объем пищи может быть уменьшен, можно увеличить кратность кормления. Кормить небольшими порциями. В течение 3-4 дней пищевой рацион доводится до нормы, после чего расширяют ассортимент. Исключать продукты, усиливающие брожение и перисталику кишечника (цельное молоко, черный хлеб, газированные напитки, бобовые, жирную пищу).
-
Антибиотики.
Они назначаются при тяжелом течении ОКИ и детям до 2-х лет. Выбор препарата идет с учетом чувствительности (антибиограммы). Лучше антибиотики давать через рот.
Канамицин;
Полимексин;
При сальмонеллезе — гентамицин, канамицин, ампициллин (осторожно).
При дизентирии- канамицин;
Коли-и нфекции – полимексин.
В тяжелых случаях антибиотики назначают в/м, в/в.
Тетрациклин, стрептомицин, левомицимтин не назначать (т.к. они токсичны и бактерии к ним устойчивы).
-
В легких случаях, при средней тяжести чаще назначают нитрофурановые препараты:
— фуразолидон – чаще! После еды;
— фурадонин;
— фуразолин;
Нитрофурановые препараты лучше применять с витамином С, уменьшится тошнота.
-
Можно назначать невиграмон.
-
Спазмолитики – но-шпа, папаверин.
-
Ферменты
– креон,
— абомин;
— фестал, панкреатин, мезим форте, панзинорем, меркензим (лучше не дробить);
— ораза (можно дробить);
-
После отмены антибиотиков для коррекции дисбактериоза назначают биопрепараты:
— бифидобактерии;
— лактобактерин;
— бактисуптил;
— колибактерин;
— линекс;
— бифидокефир и др.
-
Назначают ФАГИ- это бактериальные целенаправленные препараты. Они действуют на конкретный микроорганизм:
— дизентирийный фаг;
— сальмонеллезный фаг и др.
Все фаги не трогают нормальную микрофлору и их можно сочетать с антибиотиками. Они не вызывают аллергии. Давать за 1,5 часа до еды. Выпускаются фаги в жидком виде, в таблетках, в свечах, в аэрозолях. Если фаг в таблетках, то его делить нельзя. Давать целую таблетку. Если фаг в свечах – то можно 1\2 или целую.
-
Адсорбенты:
– смекта;
— каолин;
— карболен (активированный уголь);
— энтеродез (в пакетах);
— полифепан и др.
-
Витаминотерапия.
-
Фитотерапия (после отмены ферментов, биопрепаратов):
— ромашка;
— зверобой;
— кора дуба;
— кровохлебка и др.
-
Дезотоксикационаая терапия в тяжелых случаях.
-
Посиндромная терапия.
Виды лекарств от простатита у мужчин
Урологи применяют несколько групп препаратов.
- Антибиотики — самыми лучшими при этой болезни остаются фторхинолоны (Офлоксацин, Таваник) и макролиды (Вильпрафен).
- Противовоспалительные — Индометацин, Диклофенак, Кетотифен.
- Блокаторы адренорецепторов типа альфа-1 — Омник.
- Лекарства на основе экстракта простаты — Простатилен, Витапрост, Простакор, Сампрост, Уропрост.
- Растительные препараты — Простамол Уно, Простагут форте, Простанорм.
- Ротавирусная инфекция. Симптомы и …
- Ротавирусная инфекция, лечение | H-Clinic
- РОТАВИРУСНАЯ ИНФЕКЦИЯ — ПРИЧИНЫ …
- Ротавирус: симптомы, причины и профилактика
- Ротавирусная инфекция. Причины …
Антибиотики борются с инфекцией в мочевом тракте, все прочие средства снижают воспаление, уменьшают отёк и боль, облегчают отхождение мочи, улучшают кровоснабжение половых и мочевыводящих органов.
Существует масса гомеопатических средств от простатита и потенции, производные интерферона, которые в статье не рассматриваются. Их польза не доказана в исследованиях.
Уход за инфицированным: что нужно, чтобы вылечиться
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Лечение энтеровирусной инфекции требует сочетания трёх факторов – обильного питья, строгой диеты и постельного режима. Собственно, с этих трёх принципов начинается оказание первой помощи больному ещё до того, как он впервые попадёт к доктору. В течение суток рекомендуется выпивать не менее 2 литров глюкозо-солевых растворов, для детей – младше 2 лет – по 50-100 мл после каждого стула; детям от 2 до 10 лет – по 100-200 мл после каждого стула; детям старше 10 лет – столько жидкости, сколько они желают выпить. Грудных малышей желательно часто кормить грудью – грудное молоко для них одновременно и питьё, и еда, придающая силы бороться с болезнью, и набор необходимых иммунных компонентов.
Требования по диетическому питанию одинаковы для детей и взрослых – запрещена любая тяжёлая для переваривания пища, еда, которая способствует газообразованию в кишечнике, а также любые продукты, провоцирующие усиление аппетита. Из рациона исключают хлеб, сдобу, кондитерские изделия, жирное мясо и рыбу, молочную и кисломолочную продукцию, свежие овощи, фрукты, ягоды, грибы, кофе, крепкий чай, консервы, маринованные, копчёные, острые, солёные закуски, жареные и острые блюда, яйца. Вся пища должна быть легкоусвояемой и перетёртой, полужидкой. Овощи и фрукты употреблять нужно, но только печёные или тушеные на воде. При этом подразумевается дробное питание, по 5-6 раз в день маленькими порциями.
Для тех, у кого кишечные симптомы в первые дни проявляются особенно остро, допустимо соблюдать диету, направленную на нормализацию работы ЖКТ и обеспечение необходимого поступления в организм питательных веществ при нарушенном пищеварении. Поэтому из рациона исключаются продукты, провоцирующие гнилостные и бродильные процессы, усиливающие перистальтику (сокращения стенок) кишок и способствующие повышенному выделению желудочного сока.
Постельный режим – с этим, пожалуй, всё понятно. Никаких физических нагрузок, прогулок, поездок в первые дни болезни допускать нельзя. Организму необходимо максимально аккумулировать силы для борьбы с вирусом. Детям нельзя посещать детский сад или школу, взрослым – работу, учёбу, любые мероприятия.
Признаки кишечной инфекции у взрослых и детей
Продолжительность инкубационного периода – от 6 часов до 2 суток. Чем раньше появляются первые симптомы, тем тяжелее протекает заболевание. Вероятность заразиться выше у людей с ослабленным иммунитетом (иммунодефицитами), детей, стариков, а также у лиц, страдающих хроническим алкоголизмом.
Синдромы, которые могут проявляться при кишечных инфекциях:
- интоксикационный (включает головокружение, чувство тошноты, костно-мышечные и головные боли);
- гастритический (боли в желудке, тошнота, приносящая облегчение рвота);
- энтеритный (рвота, затем диарея);
- колитический (болезненные тенезмы и стул с патологическими примесями).
Большинство пациентов жалуется на то, что болит живот, есть рвота, понос, температура и слабость.
Симптомы могут сочетаться в разных комбинациях. Степень их выраженности зависит от типа возбудителя и общего состояния организма больного. Большое значение имеет возраст, иммунный статус и наличие/отсутствие хронических заболеваний.
- Восстановление после ротавируса у детей …
- Симптомы, профилактика и лечение …
- Острая респираторная вирусная инфекция …
- Кишечные инфекции у детей, причины …
- Ротавирусная инфекция: симптомы и …
Родители нередко спрашивают, что делать, когда у ребенка рвота без температуры и поноса. Рвота далеко не всегда свидетельствует о кишечной инфекции или отравлении. У маленьких детей она бывает функциональной (срыгивания). В некоторых случаях имеют место психогенные факторы.
К числу других вероятных причин относятся:
- патологии органов пищеварения (проблемы с ЖКТ, печенью и т. д.);
- поражения центральной нервной системы;
- патологии органов эндокринной системы (желез внутренней секреции);
- сердечная недостаточность;
- болезни почек;
- гипервитаминоз по витамину D (у детей первого года жизни).
При рвоте необходимо уложить ребенка на бок и приподнять ему голову во избежание аспирации рвотных масс. Затем нужно вызвать бригаду «Скорой помощи» и давать обильное питье для предупреждения дегидратации.
Нельзя делать промывания желудка (раствором марганцовки) и давать антибиотики. До приезда «Скорой помощи» не нужно применять анальгетики и спазмолитические препараты, поскольку они «смазывают» картину, что затрудняет постановку диагноза.
Как предупредить заболевание?
Хорошей профилактикойблефарита является специальная гимнастика для глаз. Проводить ее можно при работе за компьютером и при длительных зрительных нагрузках.
— посмотрите влево-вправо 10 раз, затем вверх-вниз 10 раз. — сильно зажмурьтесь и затем широко откройте оба глаза. Повторите это 15 раз. -разотрите ладони друг об друга (не забудьте вымыть руки перед этим упражнением!) и аккуратно положите теплые ладони на закрытые веки, подержите 15-20 секунд.
Не забывайте проводить профилактическую гигиену и массаж век 2-3 раза в неделю, совершать еженедельную уборку комнат (так не будет скапливаться пыль и вашим глазам будет гораздо легче). Относитесь со вниманием к своему здоровью. При первых симптомах недомогания и покраснениях глаз, обратитесь к специалисту! Вовремяпроведённый осмотр и назначенное лечение даст максимально быстрый положительный эффект!
Берегите ваши глаза!
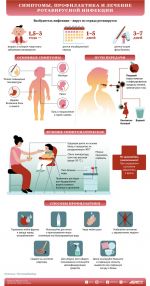
Профилактика ротавирусной инфекции
Чтобы предотвратить заражение и распространение кишечной инфекции, применяют специфические и неспецифические меры профилактики.
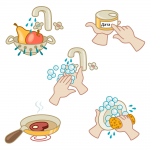
Неспецифическая профилактика включает в себя соблюдение санитарно-гигиенических норм:
- регулярное и тщательное мытье рук,
- использование для питья только кипяченой воды;
- промышленная очистка водопроводной воды.
Однако единственным надежным средством защиты является вакцинация. В мире существует 2 средства с доказанной клинической эффективностью. Это вакцины «Ротатек» и «Ротарикс». В ряде стран они уже включены в национальный календарь прививок. В России доступна живая оральная вакцина «Ротатек», в состав которой 5 штаммов вируса, а также поверхностные протективные антигены. Прививка рекомендована для иммунизации детей в возрасте от 6 до 32 недель.
- PDF) Vaccine Safety and Efficacy in …
- Ротавирусная инфекция: симптомы …
- Кишечные инфекции – симптомы, лечение и …
- Ротавирусная инфекция (кишечный грипп …
- Ротавирусная инфекция — симптомы …
Препарат обычно хорошо переносится. Противопоказания к назначению:
- состояния со сниженным иммунитетом;
- ОРВИ;
- ВИЧ;
- лихорадка;
- пороки развития и заболевания ЖКТ;
- тяжелые аллергические реакции.
Вероятность заражения ротавирусной инфекцией высока. Заболевание особенно опасно для детей грудного и раннего возраста, так как может привести к обезвоживанию и гибели. Взрослые болеют ротавирусом реже, так как с после перенесенного эпизода инфекции обычно формируется стойкий иммунитет. Прививка – единственный способ защиты детей, вакцину вводят в возрасте от 6 до 32 недель.
Лечение ротавирусной инфекции
Госпитализации подлежат больные со среднетяжёлой и тяжёлой формами ротавирусной инфекции, а также пациенты, представляющие высокую эпидемиологическую опасность (декретированные контингенты).
Комплексное лечение ротавирусной инфекции включает лечебное питание, этиотропную, патогенетическую и симптоматическую терапию.
Из диеты исключают молоко и молочные продукты, ограничивают употребление углеводов (овощи, фрукты и соки, бобовые). Пища должна быть физиологически полноценной, механически и химически щадящей, с достаточным содержанием белка, жира, минеральных солей и витаминов. Необходимо увеличение кратности приёмов пищи.
Один из перспективных методов лечения ротавирусной инфекции — применение препаратов, обладающих противовирусной и интерфероногенной активностью, в частности, меглумина акридонацетата (циклоферона). Меглумина акридонацетат в таблетированной форме принимают в 1–2–4–6–8-й день в возрастной дозировке: до 3 лет — по 150 мг; 4–7 лет — 300 мг; 8–12 лет — 450 г; взрослые — 600 мг однократно. Использование меглумина акридонацетата приводит к более эффективной элиминации ротавируса и сокращению длительности заболевания.
Кроме того, в качестве лечебных средств можно применять иммуноглобулины для энтерального введения: иммуноглобулин человека нормальный (IgG+IgA+IgM) — 1–2 дозы 2 раза в день. Антибактериальные средства не показаны.
Патогенетическое лечение, направленное на борьбу с дегидратацией и интоксикацией, осуществляют путём введения полиионных кристаллоидных растворов, внутривенно или внутрь, с учётом степени обезвоживания и массы тела больного.
Оральную регидратацию проводят подогретыми до 37–40 °С растворами: глюкосолан, цитраглюкосолан, регидрон. Для инфузионной терапии используют полиионные растворы.
Эффективный метод лечения диареи ротавирусной этиологии — энтеросорбция: смектит диоктаэдрический по 1 порошку 3 раза в сутки; полиметилсилоксана полигидрат по 1 столовой ложке 3 раза в сутки; лигнин гидролизный по 2 таблетки 3–4 раза в сутки.
Учитывая ферментативную недостаточность, рекомендуют применение полиферментных средств (таких, как панкреатин) по 1–2 драже 3 раза в сутки во время еды.
Кроме того, при лечении ротавирусной инфекции целесообразно включение биопрепаратов, содержащих бифидобактерии (бифиформ по 2 капсулы 2 раза в сутки).
Таблица 18-22. Основные дифференциально-диагностические признаки острых кишечных инфекций
| Диф-ферен-циально-диагнос-тические признаки | Шигеллёз | Сальмо-неллёз | Холера | Энтеро-токси-генный эшери-хиоз | Кише-чный иерси-ниоз | Ротави-русная инфекция | Норволк-вирусная инфекция |
| Сезон-ность | Летне-осенняя | Летне-осенняя | Весенне-летняя | Летняя | Зимне-весенняя | Осенне-зимняя | В течение года |
| Лихо-радка | 2–3 дня | 3–5 дней и более | нет | 1–2 дня | 2–5 дней | 1–2 дня | 8–12 ч |
| Тошнота | ± | + | – | + | + | + | + |
| Рвота | ± | Повторная | Пов-торная, позже диареи | Пов-торная | Пов-торная | Много-кратная | ± |
| Боли в животе | Схватко-образные, в левой подвздо-шной области | Уме-ренные, в эпигастрии, около пупка | Отсут-ствуют | Схватко-образные, в эпига-стрии | Интен-сивные, вокруг пупка или в правой подвздо-шной области | Редко, умеренно выра-женные в эпи-гастрии, около пупка | Ноющие, в эпигастрии, около пупка |
| Характер стула | Сначала каловый, затем скудный с примесью слизи, крови | Обильный, водяни-стый, зло-вонный, зелено-ватого цвета, иногда с примесью слизи | Обиль-ный, водяни-стый, в виде «рисо-вого отвара», без запаха | Обиль-ный, водяни-стый, без примесей | Обиль-ный, зло-вонный, нередко с примесью слизи, крови | Обильный, водя-нистый, пенистый, желто-ватого цвета, без примесей | Жидкий, нео-бильный, без патоло-гических примесей |
| Обезво-живание | I степени | I–III ст. | I–IV ст. | I–II ст. | I–II ст. | I–II ст. | I ст. |
| Гемо-грамма | Лейко-цитоз, нейтро-филёз | Лейко-цитоз, нейтро-филёз | Лейко-цитоз, нейтро-филёз | Незначи-тельный лейко-цитоз | Гипер-лейко-цитоз, нейтро-филёз | Лейко-пения, лимфо-цитоз | Лейко-цитоз, лимфо-пения |
Какие лекарства помогут защититься от ОРВИ?
От аденовирусной инфекции типа 4 и 7 есть вакцина в капсулах, но доступность её ограничена. При вспышке респираторно-синцитиальной инфекции возможна профилактика моноклональным антителом паливизумабом, преимущественно используется у маленьких детей.
Рекомендуется прием иммуномодуляторов, но что конкретно способно помочь в конкретной эпидемической ситуации, знает только специалист, который получает информацию о распространении вирусов в настоящее время.
- Осторожно!!! Ротавирус!!! — Ошколе.РУ
- Кишечные инфекции у детей, причины …
- Коронавирусная инфекция – симптомы …
- Может ротавирус передаться от ребенка …
- Острые кишечные инфекции (ОКИ …
Поэтому при желании защитить себя и своих близких от простуды, не занимайтесь самолечением, принимая все подряд, и не спрашивайте рекомендации в аптеке. Обратитесь к инфекционисту клиники Медицина 24/7, он предложит индивидуальную программу профилактики, основанную на достижениях медицинской науки и полной информации об эпидемической ситуации.
ОРВИ – медицинская аббревиатура, которая расшифровывается как «острое респираторное вирусное заболевание». Странный диагноз, потому как он означает множество болезней, по большому счёту, совершенно неизвестно, сколько под эти собирательным термином скрывается заболеваний верхних дыхательных путей, причиной которых стали вирусы пяти групп с несколькими сотнями подтипов.